気管挿管
| 気管挿管 | |
|---|---|
| 治療法 | |
 | |
| ICD-9-CM | 96.04 |
| MeSH | D007442 |
| OPS-301 code | 8-701 |
| MedlinePlus | 003449 |
気管挿管(きかんそうかん、英: Tracheal intubation)は、通常、単に挿管(英: intubation)とも呼ばれ、気道を確保するため、または特定の薬物を投与するための導管として使用するために、気管に柔軟なプラスチックチューブを挿入することである。重傷の患者、病気の患者、全身麻酔中の患者に頻繁に行われ、機械換気を含む肺の換気を容易にし、窒息や気道閉塞を阻止するために行われる。用語としては気管内挿管(endotracheal intubutation)とも呼ばれる[注釈 1]。
概要
[編集]最も広く行われているのは経口気管挿管で、気管チューブを口と声帯を経て気管に通す。経鼻気管挿管では、気管チューブを鼻と声帯から気管に通す。その他の挿管方法としては、輪状甲状靱帯切開(ほとんど緊急時にのみ行われる)、気管切開(主に長期間の気道確保が必要と予想される場合に行われる)があり、手術侵襲を伴う。
気管挿管は侵襲的で不快な手技であるため、通常、全身麻酔薬と神経筋遮断薬の投与後に行われる。しかし、意識下の患者にも局所麻酔や表面麻酔を使用して挿管可能であり、緊急時には麻酔を全く使用せずに行うことも可能である。通常、喉頭鏡、気管支鏡、ビデオ喉頭鏡などを用いて声帯を確認し、声帯の間のチューブを食道ではなく気管に通す。喉頭鏡を用いて声帯を視認することは喉頭展開(英: laryngoscopy)と呼ばれる[1][注釈 2]。気管、咽頭、口腔それぞれの軸は角度をなしており、さらに喉頭蓋が文字通り気管の蓋の役割を果たしているために、通常、口腔からは気管挿管のターゲットである声門は見えない。気管挿管時に行う喉頭展開とはこの軸の角度を強制的に鈍角に近づけ、なおかつ気管の蓋となっている喉頭蓋を展開して、口腔から声門を直接見えるようにすることである[2]。声門を可視化するために、他の機器や手技が用いられることもある。

気管挿管後、通常は、チューブ固定を補助し、呼吸ガスの漏れを防ぎ、気管・気管支を胃酸などの望ましくない物質から保護するために、チューブの先端のすぐ上にある風船状のカフを膨らませる。その後、チューブを顔や首に固定し、Tピース、呼吸回路、バッグバルブマスク、または人工呼吸器に接続する。人工呼吸の補助や気道の保護が必要なくなったら、気管チューブを抜く。これを抜管(英: extubation)という。輪状甲状腺切開や気管切開などの外科的気道の場合は抜去(英: decannulation)と呼ばれることもある。
何世紀にもわたって、気管切開が気管挿管の唯一の信頼できる方法と考えられてきた。しかし、気管切開で助かる患者は少数であったため、医師が気管切開を行うのは、死にかけた患者に対する最後の手段であった。しかし、19世紀後半になると、解剖学や生理学、病気の病原体説の理解が進み、この手術の成績が向上し、治療法の選択肢として認められるようになった。また、当時は内視鏡の性能も向上しており、手術によらない経口経気管的な気道確保の手段として、直接喉頭展開が有効な手段となっていた。20世紀半ばには、気管切開、内視鏡、非外科的気管挿管は、ほとんど行われない手技から、麻酔科学、集中治療医学、救急医学、喉頭科学の診療に不可欠な要素に発展したのである。
気管挿管は、歯の破損や咽頭の組織の裂傷などの合併症を伴うことがある。また、胃の内容物を肺に誤嚥すると、重症でときに致命的な化学的誤嚥性肺炎を引き起こしたり、食道への挿管が見落とされると致命的な 低酸素症に至る可能性もある。このため、気管挿管を行う前に、異常な気道解剖学的構造または他の制御不能な因子の存在による挿管困難または合併症の可能性を慎重に評価する。また、気道を確保するための代替策を常に用意しておく必要がある。ちなみに、挿管困難(英: difficult intubation)ないしは困難気道(英: difficult airway)とは挿管ないしは気道確保が困難であることを意味する医学用語である[3]。気管チューブが誤って食道に留置されることを食道挿管、気管チューブが気管に深く入りすぎてどちらかの気管支に留置されることは片肺挿管と呼ぶ。
適応
[編集]気管挿管は、病気や医療行為によって、気道確保、呼吸、血液の酸素飽和度維持ができなくなった場合に、さまざまな場面で適応となる。このような状況では、単純フェイスマスクを用いた酸素吸入では不十分である。
全身麻酔・意識レベル低下
[編集]気管挿管の最も一般的な適応は、全身麻酔において、亜酸化窒素や吸入麻酔薬を投与するための導管を設置することであろう。全身麻酔薬、オピオイド、神経筋遮断薬は、呼吸抑制ないしは無呼吸を生じることがある。全身麻酔中に気道を確保する唯一の手段ではないが、気管挿管は酸素供給と換気の最も確実な手段であり[4]、胃内容逆流や肺への誤嚥に対する最大の防御となる[5]。
脳への損傷(重度の脳卒中、 非貫通性頭部外傷、薬物中毒、 毒物など)により、意識レベルが低下することがある。これが昏迷や昏睡(Glasgow Coma Scaleのスコアが8未満と定義される)に至るまで重症化すると[6]、気道周囲の筋肉の動的虚脱によって気道が閉塞し、肺への空気の自由な流入を阻害されることがある。さらに、咳や嚥下などの気道保護反射が減弱または消失することもある。気道の開存性(閉塞が相対的にないこと)を回復し、胃内容物の肺誤嚥から気管・気管支を保護するために、気管挿管がしばしば必要となる[7]。
低酸素症
[編集]呼吸が不十分であったり(低換気)、停止している状態が長く続いたり(呼吸停止)、肺拡散能低下のために、低酸素血症や酸素飽和度低下を生じている患者には、挿管が必要な場合がある[8]。 このような患者は、覚醒している場合もあるが、典型的には多臓器疾患や多発外傷を持つ重篤な患者である[4]。このような患者の例としては、脊髄損傷、 フレイルチェスト、肺炎、急性呼吸窮迫症候群 (ARDS)、溺死寸前の状態などが挙げられる。具体的には、吸入酸素濃度(FIO2)が50%以上の酸素吸入を受けていても、血液ガス分析で動脈酸素分圧(PaO2)が60mmHg以下の場合に挿管を考慮する。高炭酸ガス血症の患者では、アシデミアの状態で動脈血二酸化炭素分圧(PaCO2)が45mmHg以上であれば挿管を促し、特に一連の測定で呼吸性アシドーシスの悪化が確認されれば挿管する。検査値にかかわらず、これらのガイドラインは常に臨床的な背景の中で解釈される[9]。
気道閉塞
[編集]気道閉塞ないしは気道閉塞の切迫状態は、気管挿管の一般的な適応である。気道に異物が詰まった場合、生命を脅かす気道閉塞が起こることがあり、これは特に乳幼児に多い。顔面や頸部の重度の鈍的外傷や貫通性外傷では、腫脹や血腫の拡大、あるいは気管気管支損傷を伴うことがある。また、煙の吸引や気道内・付近の火傷、喉頭蓋炎を起こした人には、気道閉塞がよく見られる。強直間代痙攣や血管性浮腫も、生命を脅かす気道閉塞の原因としてよく知られており、気道を確保するために気管挿管が必要になることがある[4]。
気道の操作
[編集]気管支鏡検査、レーザー治療、気管支のステント留置など、気道の診断的または治療的な操作により、断続的に呼吸が妨げられることがあり、そのような状況では挿管が必要な場合がある[7]。
新生児
[編集]新生児呼吸窮迫症候群、先天性心疾患、気胸、ショックなどの症候群は、新生児の呼吸障害を引き起こし、気管内挿管や機械的補助呼吸(人工呼吸)を必要とすることがある[10]。また、全身麻酔下での手術中にも新生児は気管挿管を必要とする[10]。
器具
[編集]喉頭鏡
[編集]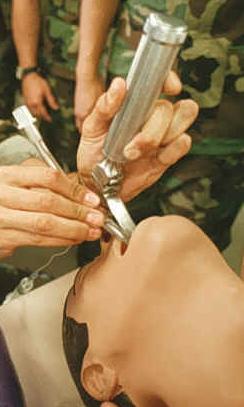


気管挿管ではほとんど、何らかの観察器具を用いる。現代の従来型喉頭鏡は、交換可能なブレード(直型または曲型)とライトを点灯するための電池を内蔵したハンドルで構成されている。この装置は、操作者が喉頭を直接見ることができるように設計されている。このような装置が広く普及しているため、盲目的気管挿管[11]は今日ほとんど行われていないが、自然災害や人災などの特定の緊急事態ではまだ有用な場合がある[12]。 病院前救護の緊急事態では、患者が直接喉頭展開が不可能な場所にいる場合、指による挿管が必要となる場合がある[13]。例えば、自動車衝突事故で患者が車内に閉じ込められ、救出までに時間がかかる場合、救護者は指による挿管を行うことがある[13]。
喉頭鏡のブレードを直型にするか曲型にするかは、気道の解剖学的特徴や、操作者の個人的な経験や好みによる。
マッキントッシュブレードは最も広く用いられている曲型喉頭鏡ブレードであり[14]、ミラーブレード[15]は最も一般的な型の直型ブレードである[16]。ミラーブレードもマッキントッシュブレードもサイズは0(乳児用)から4(成人用・大)が利用できる。 ミラー型ブレードやウィスヒップル型ブレードではサイズ00(早産児用)も利用できる[17][18]。 直型ブレードや曲型ブレードには、他にも多くの型があり、視野を拡大するための鏡や酸素を供給するためのポートなどの付属品もある。これらの特殊なブレードは、主に麻酔科医や耳鼻咽喉科医が、通常手術室で用いるために設計されている[19]。
1990年代以降、光ファイバー式喉頭鏡の普及が進んだ。従来型の喉頭鏡とは異なり、喉頭を間接的に観察することができる。このため、喉頭を観察するために鋭角に曲がった部分を見る必要がある場合や、挿管困難の場合に大きな威力を発揮する。ビデオ喉頭鏡は、デジタルビデオカメラセンサーを用いた特殊な光ファイバー喉頭鏡で、操作者はビデオモニターで声門と喉頭を見ることができる[20][21]。気管挿管の補助に用いることができるその他の「非侵襲的」機器には、ラリンジアルマスク[22](気管チューブ挿管用の導管としても用いられる)やエアトラックなどがある[23]。

スタイレット
[編集]スタイレット(英: stylet)は、気管チューブに挿入して、気管チューブを上気道の解剖学的構造に適合させるために設計された軟性金属のワイヤーである。この補助具は、喉頭展開が困難な場合に用いるのが一般的である。喉頭鏡のブレードと同様に、利用可能なスタイレットにもいくつかの種類があり[24]、例えばグライドスコープビデオ喉頭鏡の60°のブレード角度に合うように特別に設計されたベラソンスタイレットがある[25]。
気管チューブ
[編集]
気管チューブは、気道を確保し維持すること、すなわち、気道が閉塞しないように開存した状態を保つことを主な目的として、気管に挿入するカテーテルである。気管チューブは、全身麻酔、集中治療、人工呼吸(機械換気)、救急医療などの場面で気道確保に用いられることが多い。気管チューブには様々な種類があり、それぞれの用途に適したものが用意されている。単腔気管チューブ(Single lumen tracheal tube)は、代表的な気管チューブで、ほとんどの場合、口または鼻から挿入される。それぞれ、経口挿管・経鼻挿管と呼称される。単腔、とは後述の二腔気管支チューブ(ダブルルーメン気管支チューブ)との対比を表すが、単に気管チューブと呼称されることが多い。肺の機械的陽圧換気を行い、誤嚥や気道閉塞の可能性を防ぐために、重傷の患者、病気の患者、麻酔をかけた患者の気道に挿入するために設計された換気用導管である[26]。気管チューブには、酸素などの加圧ガス供給源に接続するための継ぎ手が付いている。もう一方の端には、そのような気体を肺に導く開口部があり、通常、バルーン(カフと呼ばれる)がついている。気管チューブは、先端が気管分岐部(気管が各肺に分かれる前)の上に位置するように留置され、肺が均等に換気できるように気管はカフによって密閉される[26]。気管切開チューブは、気管チューブの別のタイプで、長さ2~3インチ(51~76mm)の金属またはプラスチックの曲がったチューブを気管切開または輪状甲状靱帯切開の開口部に挿入する[27]。
気管チューブは、酸素と二酸化炭素の適切な交換、空気よりも高濃度の酸素の供給、ヘリウム[28]、亜酸化窒素[29]、キセノン[30]、デスフルラン、イソフルラン、セボフルランなどの吸入麻酔薬などの他の気体の投与に用いることができる。また、気管支拡張剤、吸入コルチコステロイド、そして、アトロピン、エピネフリン、リドカイン、バソプレシンなどの心停止の治療に用いられる薬剤[5]など、特定の薬剤の投与経路として用いられることもある。
元々はラテックスゴム製であったが[31]、現在の気管チューブの多くはポリ塩化ビニル製である。また、特殊な用途のために、シリコーンゴム、ワイヤー補強シリコーンゴム、ステンレス鋼でできたチューブもある。ヒトに用いる場合、チューブのサイズは内径2~10.5mmである。サイズは患者の体格に合わせて選択され、乳幼児や小児にはより小さいサイズが用いられる。ほとんどの気管チューブは、呼吸ガスの漏れや胃内容物、血液、分泌物、その他の液体の肺誤嚥に対して気管気管支を密閉するための膨張式カフを備えている。カフのないチューブもあるが、用いるのは主に小児に限られる(小児の場合、輪状軟骨が気道の最も狭い部分であり、通常はカフなしチューブでも人工呼吸に十分な密閉性を発揮する)[20]。
気管チューブの管理
[編集]気管チューブの位置確認法
[編集]

気管チューブは気管内の適切な位置に留置されていなければ、適切な換気が行われず、この状態が長時間続くと致命的である。気管チューブの位置を確認する方法として、100%信頼できるものはない。したがって、気管チューブが正しく挿入されているかどうかを確認するために複数の方法を用いることが、現在では広く標準治療とみなされている[32]。例えば、気管チューブの先端が声門を通過するのを直接見届ける、または気管支鏡などの装置を用いて気管内に気管チューブがあるのをビデオ画面で確認する、などがある。他には、気管チューブが適切に留置されている場合、聴診器で胸部を聴くと両側の呼吸音が等しく聞こえ、みぞおちを聴くと音が聞こえない、もしくは弱い。また、呼吸音に伴って胸壁が左右均等に上下することでも確認できる。また、呼気のたびに気管チューブ内には少量の水蒸気が認められるが、気管チューブ内には胃内容物が存在することはない[33]。
気管チューブの留置を確認するための方法のうち、少なくとも1つは測定機器であることが理想的である。波形カプノグラフィーは、気管内にチューブが設置されていることを確認するためのゴールドスタンダードとして登場した。その他の測定器を用いる方法としては、比色式呼気終末二酸化炭素検出器、自己膨張式食道バルブ、食道検出装置などがある[34]。適切な位置にある気管チューブの遠位端は、気管分岐部からおよそ2cm上の気管中部に位置し、これは胸部X線撮影によって確認することができる。気管が気管分岐部より奥に入りすぎると、気管チューブの先端が右主気管支の中に入ってしまう可能性がある(片肺挿管と呼ばれる)。この状況では、左肺が換気に関与できないことがあり、換気血流不均衡による低酸素血症に陥る可能性がある[35]。
気管チューブの維持と抜去
[編集]挿管された気管チューブは、気管挿管の原因が解除されれば抜かれる。これを抜管(英: extubation)という。全身麻酔下手術においては、手術中は麻酔薬が投与され続けると共に、留置された気管チューブを介して人工呼吸(機械換気)が継続される。手術終了後、患者が覚醒して自発呼吸が再開し、人工呼吸の必要が無くなれば気管チューブは抜管される。麻酔薬は長年の度重なる改良により、半減期が短いものに改良が重ねられ、近年は手術終了後数分で覚醒し、抜管されることも珍しくはない[36]。手術以外の状況、例えば人工呼吸が必要になるような重症疾患や高度外傷の患者においては、その疾患や外傷が改善し、人工呼吸の必要が無くなれば抜管される。しかし、長期間の治療中は臥床した状態が続くため、呼吸筋力が低下し、なおかつ投与された鎮静薬も蓄積するために全身麻酔後ほど速くは呼吸状態は回復しない。従って、人工呼吸器によるサポートを徐々に減らして身体を慣れさせてから抜管する。この過程、離脱(ウィーニング)は通常、集中治療室で行われるが、その期間は数日から十数日に及ぶ[37]。気管挿管の期間が長期化する見込み、ないしは抜管が不可能であれば、気管切開を行い、口からの気管チューブから気管切開チューブに入れ換えることが推奨されている[38][39]。経口挿管よりも、気管切開の方が患者の苦痛が低く、鎮静の必要性が低いなど、早期離床に有利であるからである[38]。
気道の神経ブロック
[編集]気管挿管は苦痛を伴う手技であるため、患者に意識がある場合、通常は全身麻酔下で行われるが、下記の神経ブロックによる鎮痛で行われることもある。
舌咽神経ブロック
[編集]- 舌の後方1/3、喉頭蓋谷、喉頭蓋前面、咽頭壁、扁桃腺が麻酔される。
- 患者を開口し、舌を圧排し22~25ゲージの脊麻針を扁桃弓後下部に刺入し、血液の逆流がないことを確認した後、局所麻酔薬を注入する。対側にも同様に麻酔を行う。4%リドカインを染みこませた綿を扁桃弓後下部に正確に留置し5分間待つという方法もある[40]。
上咽頭神経ブロック
[編集]- 舌根部、喉頭蓋、披裂喉頭蓋ひだ、披裂部が麻酔される。
- まず舌骨を同定し、ブロックする側へ動かす。舌骨大角に25ゲージ針を刺入、接触したら下方に針先を動かし、1~2mm進める。血液の逆流がないことを確認した後、局所麻酔薬を注入する。反対側にも同様の手技を行う[40]。
経気管注入(Transtracheal injection: TTI)
[編集]- 声帯下の喉頭、気管が麻酔される。
- 甲状軟骨と輪状軟骨の間にある輪状甲状靭帯を同定する。同部位を20~22ゲージの静脈留置針で穿刺し、外筒を留置する(柔らかいカテーテルを使用すれば、患者が咳をしたときに気管後壁の損傷を避けることができる)。外筒に接続したシリンジで空気を吸引した後(カテーテルの先端が期間内にあることを確認する)、2%リドカイン2~3mlを素早く注入する。患者が咳きこみ、局所麻酔薬が気管表面に広がる[40]。
特殊な状況
[編集]救急
[編集]緊急時の気管挿管は、気道内の血液、吐物、分泌物や患者の協力が得られないため、ファイバー式気管支鏡では困難な場合がある。このため、重度の顔面損傷、完全な上気道閉塞、重度の換気機能低下、大量の上気道出血がある患者は、ファイバー挿管の候補としては不適当である。全身麻酔下のファイバー挿管には、通常2名の熟練者が必要となる[41]。救急外来でのファイバー手技による挿管の成功率は83~87%に過ぎず、患者の22%に重大な鼻出血が生じたと報告されている[42][43][44]。これらの欠点により、緊急および救急の状況でのファイバー気管支鏡は幾分、使用に制限を伴う[45][46]。
緊急に気管挿管を必要とする場面では、喉頭展開の経験者がすぐに対応できるとは限らない。このため、確実な気道確保への橋渡しをするための特殊な装置が設計されている。このような装置には、ラリンジアルマスク、カフ付き口咽頭エアウェイ、食道-気管コンビチューブ(コンビチューブ)などがある[47][48]。また、硬性スタイレット、トラキライト、盲目的気管挿管、ブラード喉頭鏡、Upsher scope、WuScopeなどの間接光ファイバ硬性スタイレットなどの装置も、直接喉頭展開に代わるものとして用いられる。これらの装置はそれぞれ独自の利点と欠点があり、すべての状況下で有効なものとはならない[24]。
迅速導入(迅速気管挿管)
[編集]
迅速導入 (Rapid Sequence Induction: RSI. またはクラッシュ導入またはrapid sequence intubation: 迅速気管挿管とも)は、全身麻酔の導入方法の一つであり、緊急手術など患者が満腹(医学用語ではフルストマック、full stomachと呼ばれる)であることが想定される状況で一般的に採用されている。迅速導入の目的は、全身麻酔の導入とそれに続く気管挿管の際に、胃内容物の逆流や肺誤嚥の危険性を最小化することである[32]。迅速導入では、伝統的に、顔に密着可能な酸素マスク(麻酔マスク)で肺を予備酸素化し、その後、静脈麻酔薬とロクロニウム、サクシニルコリン、シスアトラクリウムなどの速効性の神経筋遮断薬を順次投与してから気管挿管する[49]。
迅速導入と通常の気管挿管との重要な違いの一つは、全身麻酔導入開始直後の無呼吸の間、気管が挿管されてカフが膨らむまで、施術者は用手換気を行わないことである。RSIのもう一つの重要な特徴は、喉頭展開と気管挿管に先立ち、輪状軟骨への手による「輪状軟骨圧迫」を行うことである。この手技は、しばしば「セリック手技」(Sellick maneuver)とも呼ばれる[32]。1961年、イギリスの麻酔科医ブライアン・アーサー・セリック(1918-1996)が初めて記述したことにちなむものである[50]。
輪状軟骨圧迫の目的は、胃内容物の逆流と肺誤嚥の可能性を最小限に抑えることである。輪状軟骨圧迫は、この方法を支持する説得力のあるエビデンスがないにもかかわらず、50年近くRSI中に広く用いられてきた[51]。セリックによる最初の論文は、高一回換気量、トレンデレンブルク体位、バルビツレート麻酔が一般的だった当時の、少人数の患者を対象としたデータに基づいている(この麻酔法は2023年現在は一般的ではない)[52]。2000年頃から、輪状軟骨圧迫の有効性に疑問を呈するエビデンスが蓄積されており、セリックが説明したように食道を圧迫するのではなく、実際には食道を横方向に偏位させ得るのだとされている[53]。輪状軟骨の圧迫は声門も圧迫する可能性があり、喉頭展開を行う術者の視野を妨げ、実際に気道確保が遅れる可能性がある[54]。
輪状軟骨圧迫は、BURP操作と混同されがちである[55]。どちらも喉頭の前面に指で圧力を加えるものだが、後者の目的は、逆流防止よりも、喉頭鏡検査や気管挿管時に声門の見え方をよくすることにある[56]。名前が示すように、BURP操作では、術者が甲状軟骨の後方(Backward)、次に頭側(上向き,Upward)、最後に患者の右側(Rightward)に向かって横方向に圧力(Pressure)をかける必要がある。だが、輪状軟骨圧迫とBURP操作のどちらも、喉頭展開による視野確保が悪化する可能性がある[57]。
迅速気管挿管は、患者の意識はあるが呼吸不全が差し迫っている場合(重度の外傷など)、病院前救護の緊急時に行われることもある。この手技は、一般的に救命ヘリの隊員が行っている。移動中の固定翼機や回転翼機での挿管は環境要因から極めて困難であるため、搬送前の挿管に迅速気管挿管を行うことが多い。搬送する前に、地上で患者を麻酔して挿管する。
輪状甲状靱帯切開
[編集]
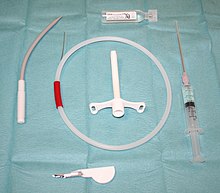
輪状甲状靭帯切開(輪状甲状間膜切開とも呼ばれる、英:Cricothyrotomy)は、異物による気道閉塞、血管浮腫、重度の顔面外傷などの生命を脅かす状況において、気道確保を目的として皮膚と輪状甲状靱帯を切開するものである[58]。輪状甲状靭帯切開は、他の気管挿管法が不可能または非現実的な場合に、ほぼ常に最後の手段として行われる。気管切開と比較すると、輪状甲状靭帯切開は迅速かつ容易に実施でき、頸椎を操作する必要がなく、合併症も少ない[59]。
この手技を行う最も簡単な方法は、大口径(12~14ゲージ)の末梢静脈カテーテルを用いて輪状甲状靭帯を穿刺する輪状甲状靭帯穿刺である[60]。このカテーテルを介してジェット換気、すなわち高圧・高流量の酸素吹送を行うことができる。しかし、輪状甲状靭帯穿刺は極限状況では救命効果があるが、この方法は確実な気道が確保されるまでの一時的な措置としてのみ意図されている[61]。輪状甲状靭帯穿刺により、十分な酸素を供給できるが、輪状甲状靭帯カテーテルの直径が細いため、二酸化炭素の除去には十分ではない。すなわち、吹送(insufflation)は可能だが、換気(ventilation)は不可能である。輪状甲状靭帯穿刺による無呼吸酸素化を1時間行った場合、酸素飽和度が98%以上であるにもかかわらず、動脈血二酸化炭素分圧は250mmHg以上、動脈血pHが6.72未満になると予想される[62]。より確実な気道を確保するには、外科的輪状甲状靱帯切開を行うことであり、この場合は5~6mmの気管チューブや気切チューブをより大きな切開を通して挿入できる[63]。または、セルディンガー法の応用による経皮拡張式輪状甲状靭帯切開を行う 。
いくつかのメーカーは、輪状甲状靭帯にポリ塩化ビニル製カテーテルを挿入するために、ワイヤーガイドによる経皮拡張法(セルディンガー法)または従来式の外科的手法のいずれかを行うための、滅菌包装済みの輪状甲状靭帯切開キットを販売している。このキットは、病院の救急外来や手術室、救急車やその他の病院前救護に常備されていることがある[64]。
気管切開
[編集]
気管切開は、首の前面を切開し、気管を切開して直接気道を開くものである。この開口部は、気道として単独で使用することも、気管切開チューブを挿入する場所として使用することも可能である。このチューブによって、ヒトは鼻や口を用いずに呼吸することができる。開口部は、メスまたは針(それぞれ外科的[63]および経皮的[65]と呼ばれる)によって作られることがあり、どちらの手法も現在の臨床で広く用いられている。反回神経(声帯を支配する神経)を損傷するリスクを抑えるため、気管切開はできるだけ気管の高い位置で行われる。これらの神経のうち片方だけが損傷した場合、患者の声は障害され(発声困難)、両方の神経が損傷した場合、患者は話すことができなくなる(失声症)。急性期では、気管切開の適応は輪状甲状靭帯切開の適応と同様である。慢性期では、気管切開の適応は、長期的な人工呼吸と気管分泌物の除去の必要性(例:昏睡状態の患者、頭頸部の拡大手術)である[66][67]。気道の狭窄や閉塞のある患者、下気道の分泌物貯留、排出困難による頻回の吸引が必要な患者、口腔領域や咽頭領域手術時の気道確保、神経疾患や筋疾患などによる呼吸筋減弱を認める患者、遷延する意識障害で気道確保や誤嚥予防が必要な患者で長期気道管理が必要な場合は気管切開が行われる[68]。
小児
[編集]
小児と成人では気道解剖と呼吸生理に大きな違いがあり、小児患者に気管挿管を行う際には、これらを十分に考慮する必要がある。乳幼児ではかなり大きな違いがあるが、身体が成熟した年齢と体格に近づくにつれて、その差は徐々に消えていく[69]。
乳幼児の場合、経鼻挿管よりも経口挿管の方が簡単である。経鼻挿管は咽頭扁桃の損傷や鼻出血の危険性がある。経鼻挿管は、より確実にチューブを固定できるため、集中治療を受けている小児や長時間の挿管が必要な場合には、難易度は高いが経鼻挿管の方が望ましい。成人同様、小児の困難な気管挿管を補助するために特別に設計された器具が多数ある[70][71][72][73]。気管チューブの正しい留置位置の確認は、成人患者と同様に行う[74]。
小児の気道は狭いので、わずかな声門や気管の腫脹が致命的な気道閉塞を引き起こすことがある。気管の直径に対して大きすぎるチューブを挿入すると、腫脹の原因となる可能性がある。逆に、小さすぎるチューブを挿入すると、声門から口や鼻にガスが逆流する(しばしばチューブ周囲の「リーク(漏れ)」と呼ばれる)ため、有効な陽圧換気ができなくなることがある。過度のリークは、通常、より大きなチューブを挿入するか、カフ付きチューブを挿入することで修正することができる[75]。
正しく留置された気管チューブの先端は、胸部X線写真前後像で鎖骨の間の気管中央部に位置する。チューブの適切な直径は、約25cmH2O(10in)の加圧で小さなリークが生じるものである。気管チューブの適切な内径は、小児の小指とほぼ同じ直径と推定される。気管チューブの適切な長さは、子どもの口角から外耳道までの距離を2倍にすることで推定できる。栄養状態が正常な1歳以上の小児では、気管チューブの適切な直径と深さを推定するために2つの公式が用いられる。チューブの内径(mm)は(患者の年齢+16)÷4、適切な挿入深さ(cm)は12+(患者の年齢÷2)である[33]。
新生児
[編集]新生児の場合、出生体重や在胎週数に応じて気管チューブのサイズを決定する[76]。 出生体重1000g未満では内径2.0または2.5mm、出生体重1000〜2000gでは内径2.5または3.0mm、出生体重2000〜3000gでは内径3.0または3.5mm、出生体重3000g以上では内径3.5mmが主に選択される。口唇からの挿入長(cm)は 6cm + 体重 (kg) 程度が目安となるが、超低出生体重児ではさらに挿入長を短くする。 直型ブレードによる喉頭展開の際は、喉頭蓋谷ではなく、舌の基部の奥の直接喉頭蓋をおさえる位置までブレードの先端を進める。
新生児の気管内挿管時には、分泌物によるチューブの閉塞や肺の虚脱のリスクを減らし、痛み刺激を軽減するために、気管内吸引がしばしば行われる[10]。吸引は、特に予定した間隔で行われることもあれば、「必要に応じて」、頻度が少ないこともある。挿管された乳児における最も効果的な吸引のスケジュールや頻度を決定するためには、さらなる研究が必要である[10]。
新生児では、挿管時に酸素の吹き流しを行うことが推奨されていたが、2011年の米国の新生児蘇生プログラム(Neonatal Resuscitation Program: NRP)では、有益であるというエビデンスがないため、推奨されなくなった[77]。
挿管困難の予測
[編集]
気管挿管は単純な手技ではなく、失敗した場合の結果は重大である。そのため、患者を事前に慎重に評価し、困難や合併症の可能性を検討する。そのためには、患者の病歴を聴取し、診察を行い、その結果をいくつかの分類システムのうちの1つに照らし合わせてスコア化する必要がある。予定されている手術手技(頭頸部の手術や肥満手術など)により、挿管が困難であることが予想される場合がある[32]。首や顎の動きが制限されている人、腫瘍がある人、血腫や血管性浮腫による気道周囲の腫脹、顎の発達異常、顔や首の過剰な脂肪組織など、気道解剖が異常である人も少なくない。このような患者では、従来型の喉頭鏡を用いた気管挿管は困難であり、不可能な場合もある。そのため、気管挿管を行うすべての医療従事者は、気道を確保するための代替技術に精通していなければならない。このような症例では、気管支ファイバースコープや同様の器具を用いることが望ましいとされている。しかし、これらの器具は、従来の喉頭展開とは異なるスキルを必要とし、購入、維持、修理に費用がかかる[78]。
患者の病歴を調べる際、質問に対して、「声を出しにくい」や「息が苦しい」などの答えがあれば、それは重大な徴候を示唆する。これらは、上気道、喉頭、気管、気管支の様々な場所にある閉塞性病変を示唆することがある。また、頭頸部や縦隔の、手術(例:頚椎前方椎間除圧固定術)、外傷、放射線治療、腫瘍などの既往も、挿管が困難になる可能性を示唆する手がかりとなる。気管挿管の過去の経験、特に挿管困難、長期間の挿管(例:集中治療室)、気管切開の既往も要注意となる[32]。
気道の詳細な理学所見が重要であり、特に次のことが重要である:[79]
- 頸椎の可動域:頭を後ろに倒し、次に前に倒して顎が胸につくようにできる。
- 顎(顎関節)の可動域:被験者の指3本が上下の切歯の間に入ること。
- 上顎と下顎の大きさと形:特に上顎低形成(上顎が未発達)、小顎症(顎が異常に小さい)、後退顎(上顎と下顎がずれている)などの問題がないかを確認する。
- 甲状頤間距離:被験者の指3本が、のど仏と顎先の間に収まること。
- 口の大きさに対する舌と口蓋の大きさと形。
- 歯、特に上顎の切歯が目立つかどうか(いわゆる出っ歯)、歯が動揺していないか、破損していないか、クラウンがあるかどうか。
気管挿管の難易度を予測するために、コーマック分類[80]、挿管困難度スケール[81]、マランパチ分類[82]など多くの分類システムが開発されている。マランパチ分類は、舌根の大きさが挿管困難に影響するという観察から生まれた。口腔内の解剖学的構造、特に口蓋垂の基部、口峡、軟口蓋の見え方を観察して決定される。このような医学的スコアリングシステムは患者の評価に役立つかもしれないが、単一のスコアやスコアの組み合わせで、挿管が困難な患者をすべて、そして他の患者を除外して検出することはできない[83][84]。さらに、経験豊富な麻酔科医を対象とした、広く用いられているコーマック分類に関するある研究では、同じ患者に対して長期にわたって一貫したスコアをつけることはできず、コーマック分類の4等級すべての定義を正しく評価できた人は25%に過ぎないとした[85]。緊急状況(例、重度の頭部外傷または頸椎損傷の疑いがある場合)次第では、気管挿管の難易度を予測するために、これらの身体検査や様々な分類システムを十分に活用することは不可能かもしれない[86]。最近のコクランのシステマティックレビューでは、気道管理の難しさを予測するために一般的に用いられるさまざまなベッドサイド検査の感度と特異度が検討されている[87]。このような場合、気道を確保する代替技術を容易に行えるようにしなければならない[88]。
予測のための指標
[編集]気道確保困難を予測・評価する指標として以下のようなものがある。
マランパチ分類
[編集]術前に気管挿管が困難かどうかを推測するための診察所見の一つ。Seshagiri Mallampatiが1985年に報告した[89]。患者を立位か坐位で診察して、自発的に口を開けてもらい、可能な限り舌を突出させた状態で咽頭を観察する。その見える程度を4段階に分けた分類法であり、開口時の口蓋弓、軟口蓋、口蓋垂が見えにくいほど挿管困難になる確率が高い[90]。
コーマック分類
[編集]コルマック分類(英: Cormack classification)とも呼ばれる。喉頭展開後の声門の見え方の分類であり、4段階に区分される。グレードIII、IVではチューブを気管に挿入することが困難(挿管困難)と判断される。一方、グレードI、IIでもチューブをスムーズに挿管できないこともある[90]。
- グレードI:声門のほぼ全体が観察できる。
- グレードII:声門の一部が観察できる。
- グレードIII:披裂軟骨部や声門は見えないが、喉頭蓋は観察できる。
- グレードIV:声門も喉頭蓋も観察できない。
Upper lip bite test(ULBT)
[編集]下顎可動域を調べる方法で、下顎を前方に移動してもらい、下の歯列が上口唇を噛むことができるか調べる。Cの場合はマスク換気も気管挿管も困難となる可能性がある[90]。
- A:下歯列が上口唇を完全に噛むことができ、上口唇が見えない
- B:下歯列が上口唇を部分的に噛むことができ、上口唇の一部が見える
- C:下歯列が上口唇を噛めない
12の術前評価項目を用いてCVCIの可能性を予測するモデル
[編集]Kheterpalのモデルを一部改変したもの[91]。マスク換気不能・挿管不能(CVCI: cannot ventilate, cannot intubate)が同時に発生すると、致死的になる。CVCIの発生する原因に12の危険因子があり、多いほどCVCIの発生する危険性が高くなる[90]。
合併症
[編集]気管挿管は、酸素供給と人工呼吸の最も確実な手段となり、逆流や肺の誤嚥を最も高度に防ぐことができるため、さまざまな状況下で気道確保の最良の方法と一般に考えられている[5]。 しかし、気管挿管を習得するには多くの臨床経験が必要であり[92]、適切に実施しても重大な合併症を引き起こす可能性もある[93]。
気管挿管をスムーズに行うためには、4つの解剖学的特徴が必要である: 十分な開口(顎関節の可動域)、十分な咽頭スペース(咽頭を観察して決定)、十分な顎下の距離(甲状軟骨と顎の間の距離、喉頭展開する術者が声門を見るために舌を移動させるスペース)、そして環軸関節における頚椎の十分な伸展。これらの因子のいずれかが何らかの形で損なわれている場合、挿管は困難であることが予想される[93]。
喉頭展開や気管チューブの挿管後には、軽度の合併症がよく起こる。喉の痛み、唇や歯肉、上気道内の他の組織の裂傷、歯が欠ける、折れる、脱落、鼻の損傷など、一般的に短時間で済むものである。その他、一般的ではあるが、より深刻になりうる合併症として、頻脈や不整脈、高血圧、頭蓋内圧や眼圧の上昇、気管支痙攣などがある[93]。
より深刻な合併症としては、喉頭痙攣、食道または気管の穿孔、胃内容物やその他の異物の肺誤嚥、頸椎、顎関節または披裂軟骨の骨折または脱臼、血中酸素濃度の低下、血中二酸化炭素濃度上昇、および声帯麻痺が挙げられる[93]。 これらの合併症に加えて、鼻からの気管挿管はアデノイドの損傷や重度の鼻出血の危険性がある[42][44]。軟性気管支鏡による喉頭直視化などの新しい技術により、これらの合併症の発生率を減らすことはできたが、挿管時外傷の最も多い原因は、依然として術者の技術不足にある[93]。
合併症は、声帯損傷、食道穿孔および咽頭後壁膿瘍、気管支挿管、神経損傷など、重篤で長期的または永続的なものであることもある。喉頭痙攣や陰圧肺水腫(肺に水がたまる)、誤嚥、食道挿管の見落とし、気管チューブの事故抜去や呼吸回路外れなど、直ちに生命を脅かす事態もある[93]。 長期間の挿管や気管切開に関連することが多い致命的な合併症には、気管と、腕頭動脈(気管腕頭動脈瘻)や食道(気管食道瘻)などの近隣構造物との間の異常連絡がある。その他の重大な合併症には、気管軟化症による気道閉塞、人工呼吸器関連肺炎、声門下狭窄などがある[33]。過膨張による合併症を避けるため、カフ圧は慎重に監視されるが、その多くは、カフ圧が高すぎて気管粘膜への血液供給を制限(虚血)していることに起因していると考えられる[94][95]。2000年にスペインで行われたベッドサイドでの経皮的気管切開術の研究では、全合併症率は10~15%、手技による死亡率は0%と報告されており[65]、オランダ[96]や米国から[97]報告されている一連の報告と同等である。
気道確保ができず、その後の酸素供給と人工呼吸器が機能しなくなることは、生命を脅かす合併症であり、直ちに修正しなければ、低酸素血症、脳障害、ショックを経て死に至る[93]。気道確保が不適切であった場合、関連する合併症(食道挿管の見落としなど)は急速に致命的となる可能性がある[98]。十分な訓練と経験がなければ、このような合併症の発生率は高い[5]。ノースカロライナ州エメラルドアイルのアンドリュー・デイビス・ヒューズのケースは、挿管が不適切であったために、酸素不足のために重度の脳障害を受け、死亡した事例として広く知られている。例えば、米国のいくつかの都市部の救急隊員の間では、食道または下咽頭の誤挿管見落としが6%[99][100]~25%[98]であったと報告されている。一般的ではないが、救急救命士(原語 Basic emergency medical technicians、米国独自のコメディカルで日本のそれとは制度が異なる)が挿管を許可されている場合、成功率は僅か51%と低いことが報告されている[101]。ある研究では、気管チューブが誤って配置されている患者の約半分が救急救命室で死亡している[98]。このため、アメリカ心臓協会の心肺蘇生ガイドラインの最近の版では、気管挿管の役割の優先度を下げ、バッグバルブマスク換気、ラリンジアルマスク、コンビチューブなどの他の気道管理手段を優先している[5]。気管挿管が他の気道確保手段に比べて、最も確実な気道確保手段でありながら、成功率の低い現実を考慮して、ガイドラインの推奨は気管挿管に拘らないということである。しかし、最近の質の高い研究では、声門上器具(ラリンジアルマスクまたはコンビチューブ)に比べて気管挿管による生命予後ないしは神経学的予後の利点はないことが示されている[102]。
合併症のひとつに、偶発的な食道挿管の見落としがあるが、これはよくあることであり(経験の浅い人が行うと25%にもなる)[98]、有害な、あるいは致命的な結果をもたらす可能性もある。このような場合、酸素は肺ではなく、循環系に取り込まれない胃に不用意に送り込まれることになる。この状況を即座に把握し、修正しなければ、脳や心臓の無酸素状態により死に至ることになる。
American Society of Anesthesiologists(ASA、アメリカ麻酔科学会)の非公開係争事例解析データベース(Closed claim study)に登録された4,460件の賠償請求のうち、266件(約6%)が気道損傷に関するものだった。この266件のうち、傷害の87%は一時的なもので、5%は永久的または後遺的なもので、8%は死亡に至った。挿管が困難であること、年齢が60歳以上であること、女性であることが、食道または咽頭の穿孔に関する賠償請求と関連していた。穿孔の初期徴候は穿孔の51%にしか存在しなかったが、後遺症は65%に生じた[103]。
SARSやCOVID-19のパンデミック時では、患者が呼吸困難な重症の場合、人工呼吸とともに気管挿管が行われていた。手技を行うことで、医療従時者が感染する危険性がある[104][105][106]。
代替手段
[編集]気管挿管は、胃内容逆流や肺への誤嚥に対する最大の防御策ではあるが、気道を確保するための唯一の手段ではない。気道確保および酸素、揮発性麻酔薬または他の呼吸ガスの供給のための代替手段には、ラリンジアルマスク、i-gel、カフ付き口咽頭エアウェイ、CPAP療法(CPAPマスク)、鼻BiPAPマスク、単純フェイスマスクおよび鼻カニューレがある[107]。
全身麻酔は、短時間の手術・処置の場合や、換気能力が大きく損なわれるほど深い麻酔が必要で無い場合などの予定手術において、気管挿管を伴わずに実施されることが多い。手術時間が長い場合や侵襲性が高い場合でも、患者を慎重に選び、リスク・ベネフィット比が良好であれば(すなわち、気道確保が不完全であることに関連するリスクが気管挿管のリスクよりも小さいと考えられる状況)、気管挿管をせずに全身麻酔を実施することがある[107]。
気道管理は、用いる人工呼吸器によって、閉鎖式と開放式に分類される。気管挿管は、閉鎖回路を用いて人工呼吸を行うため、閉鎖式の典型例である。開放式には、自発呼吸、無呼吸酸素化、ジェット換気など、いくつかのバリエーションが存在する。それぞれに特有の利点と欠点があり、どのような場合に用いるべきかを決定する。
自発呼吸管理は従来、吸入麻酔薬(ガス導入、ハロタンやセボフルランなどを用いた緩徐導入を用いて行われてきたが、静脈麻酔薬(プロポフォール、ケタミン、デクスメデトミジンなど)でも行うことができる。自発呼吸(SponTaneous Respiration using IntraVEnous anaesthesia and High-flow nasal oxygen)(STRIVE Hi)は、プロポフォールを漸増滴定投与することで深い麻酔深度でも自発呼吸を維持する開放式気道管理法である。気管挿管の代替として気道の手術で用いられている[108]。
歴史
[編集]気道確保の試みは外科的気道確保である気管切開の方が気管挿管よりも遙かに古い歴史を持つ。経口気管挿管が歴史に登場するのは19世紀半ばまで待たねばならなかった。
- 気管切開
気管切開の最も古い描写は、紀元前3600年頃のエジプトの2つの書字板に見られる[109]。紀元前1550年頃のエジプト医学パピルスである110ページのエーベルス・パピルスも、気管切開についての言及がある[110]。紀元前2000年頃に古代インドで書かれたアーユルヴェーダ医学のサンスクリット文書、リグ・ヴェーダにも気管切開が記載されている[111]。紀元前400年頃のスシュルタ・サンヒターは、気管切開に言及のある、インド亜大陸のアーユルヴェーダ医学と外科に関する別のテキストである[112]。ビテュニアのアスクレピアデス(紀元前124年頃-40年)は、しばしば緊急ではない気管切開を行った最初の医師であると信じられている[113]。ペルガモンのガレノス(AD129-199)は、気管の解剖学を明らかにし、喉頭が声を発生させることを初めて実証した[114]。ガレノスは、実験の1つで、死んだ動物の肺を膨らませるために蛇腹(ベローズ、後年人工呼吸器の重要な構成要素となる)を用いている[115]。 イブン・スィーナー(980-1037)は1025年に14巻の医学百科事「医学典範」の中で、呼吸を容易にするために気管挿管を行うことを記述した[116]。12世紀の医学書「アルタイシール(Al-Taisir)」の中で、アンダルシアのアベンゾアールとも呼ばれるイブン・ズフル(1092-1162)が気管切開手術について正確に記述している[117]。
動物の気管挿管とその後の人工呼吸に関する最初の詳細な記述は、ブリュッセルのアンドレアス・ヴェサリウス(1514-1564)によるものである。1543年に出版された彼の画期的な著書「De humani corporis fabrica」では、開胸された瀕死の動物の気管に葦の茎を通し、間欠的に葦の茎に息を吹きこむことで換気を維持する実験が紹介されている[115]。フェラーラのアントニオ・ムーサ・ブラサボラ(1490-1554)は気管切開で扁桃周囲膿瘍を起こした患者の治療に成功している。ブラサボラは1546年に彼の記録を発表した。この手術に関しては、多くのそれ以前の言及があるものの、記録された最初の気管切開の成功として特定されている[118]。16世紀末に、ジェローラモ・ファブリツィオ(1533-1619)は、彼自身が実際に手術を行ったことはないものの、著作の中で気管切開の有用な技法を述べた。1620年、フランスの外科医 Nicholas Habicot(1550-1624)は、4回の気管切開の成功の報告を発表した[119]。 1714年、ロストック大学の解剖学者Georg Detharding(1671-1747)が、溺死者に気管切開を行った[120]。
気管切開は、古代から行われてきたという多くの記録にもかかわらず、19世紀初頭になってようやく、重度の気道閉塞を治療する正当な手段として認識されるようになった。1852年、フランスの医師アルマン・トルーソー(1801-1867)は、169例の気管切開をフランス帝国医学アカデミー(Académie Impériale de Médecine)で発表した。そのうち158件はクループの治療のために行われ、11件は「喉頭の慢性疾患」のために行われたものであった。1830年から1855年の間に、パリでは350件以上の気管切開が行われたが、そのほとんどは公立病院のネッケル小児病院で、全体の生存率はわずか20~25%であった[121]。これは、トルーソーが個人開業で診た24人の患者のうち、術後のケアが行き届いていたため、より良い転帰であった患者の58%と対照的である[122]。
1871年、ドイツの外科医フリードリヒ・トレンデレンブルク(1844-1924)は、全身麻酔薬の投与を目的として、初めて成功した、ヒトの待機的気管切開について述べた論文を発表した[123]。1888年、モレル・マッケンジー卿(1837-1892)は気管切開の適応について論じた本を出版した[124]。20世紀の初め、気管切開は機械換気を要する麻痺性脊髄炎にかかった患者の命を救う処置となった。1909年、フィラデルフィアの気管食道科医シュバリエ・ジャクソン(1865-1958)が、今日まで用いられている気管切開の技法を記述した[125]。
- 喉頭鏡と非外科的手技の発展

1854年、スペインの音楽教師であったマヌエル・ガルシア(1805-1906)は、生きているヒトの声門の動きを見た最初の人物となった[126]。1858年、フランスの小児科医Eugène Bouchut(1818-1891)は、ジフテリア関連の偽膜性喉頭閉鎖をバイパスするための新しい非外科的経口気管内挿管の手法を開発した[127]。1880年、スコットランドの外科医ウィリアム・マーキュイン(1848-1924)は、声門浮腫の患者を呼吸させるための気管切開の代替として、またクロロホルムによる全身麻酔の設定において、経口気管挿管を行ったことを報告した[128]。1895年にベルリンのアルフレッド・キルシュタイン(1863-1922)は、この目的のために改良した食道鏡を使って声帯の直接可視化を初めて報告した。彼はこの装置をオートスコープと呼んだ[129]。
1913年、シュバリエ・ジャクソンは、気管挿管の手段として直接喉頭展開を行った場合の高い成功率を初めて報告した[130]。ジャクソンは、気管チューブや気管支鏡を通すスペースを確保するために、術者がスライドできる部品を組み込んだ新しい喉頭鏡のブレードを発表した[131]。また1913年には、ニューヨークの外科医ヘンリー・ジェーンウェイ(1873-1921)が最近開発した喉頭鏡で達成した結果を発表した[132]。この分野のもう一人の先駆者はイヴァン・マギル(1888~1986)であり、彼は意識下盲目的経鼻挿管の手法[133][134]、マギル鉗子[135]、マギル型喉頭鏡ブレード[136]、揮発性麻酔薬投与用のいくつかの器具を開発した[137][138][139]。気管に進めやすいように最適化された気管チューブの曲がり(マギルカーブ)は彼の名に由来する。ロバート・マッキントッシュ卿(1897-1989)は1943年に曲型喉頭鏡のブレードを発表した[140]。マッキントッシュのブレードは今日でも気管挿管に最も広く用いられており[14]、喉頭鏡の代名詞ですらあった[141][注釈 3]。
1928年から1932年にかけて、ベルリンの光学技術者のゲオルク・ウォルフと共同でドイツの医師ルドルフ・シンドラー(1888-1968)が最初の胃カメラを開発した[142]。1964年、光ファイバー技術がこれらの初期の胃カメラに応用され、最初の軟性光ファイバー内視鏡が製造された[143]。 当初は上部消化管内視鏡で使用されていたが、1967年にイギリスの麻酔医であるPeter Murphyによって、声帯の視認と気管挿管に初めて使用された[144]。気管チューブの交換にスタイレットを使用するという概念は、1978年にFinucaneとKupshikによって、中心静脈カテーテルを留置する際のセルディンガー法と同様の方法として報告された[145]。
1980年代半ばには、軟性気管支鏡は呼吸器科や麻酔科で欠かすことのできない機器となった[20]。21世紀のデジタル革命により、気管挿管に新たな技術がもたらされた。いくつかのメーカーは、CMOSイメージセンサなどのデジタル技術を採用したビデオ喉頭鏡を開発し、気管挿管ができるように声門を可視化できるようにした[146]。
教育
[編集]医師の教育
[編集]
気管挿管の訓練は気道確保の訓練の一環として、医療従事者に対して行われている(気管挿管に先行して行われるマスク換気も重要なため[147])。医学部においては、実際の患者に対して行う前に気道確保の訓練専用のマネキンを用いた実習が行われてきた[148][149]。かつては、解剖学的構造を模倣しただけのマネキンが用いられていたが、近年は心電図などのモニターが表示され、さらに医療行為に対して生じるバイタルサインの変化もシミュレートできるマネキンが開発され、実際に用いられるようになってきている。これらは高機能シミュレータと呼ばれる[150][151]。 ビデオ喉頭鏡の進歩も気道確保の教育上、大きな役割を果たしている。かつては、喉頭展開による声門の確認は挿管を行っている当事者以外は難しかったが、ビデオ喉頭鏡では、視野を指導者と訓練者が共有できることから[152]、安全性や挿管成功率の向上が報告されている[150]。このことから、従来型の喉頭鏡を旧式で前時代的であるとして、「骨董鏡」と称する事例もある[153][154]。 気管挿管は日本の医学部の学生教育においては「指導医の実施の介助・見学などに留めるべき」と位置づけられている[155]。研修医に対しては、修得すべき手技の一つに位置づけられ、2年間の研修期間において、気管挿管の機会が比較的多い、救急科ないしは麻酔科での研修において習得が義務づけられている[156]。しかしながら、研修修了後に選択する専門診療科によっては、気管挿管を行うことがほとんど無くなることもあることから、気管挿管のスキルを全医師が維持し続けることは難しい[147]。従って、医療機関において、気管挿管が必要な状況ないしはそれの適応有無の判断が必要となった場合、気管挿管スキルに秀でた麻酔科、救急科、集中治療科の医師に依頼する、ないしはこれらの専門家で構成されるラピッドレスポンスチーム[157]の応援を仰ぐ態勢をとっている施設が、近年増加しつつある[158]。
救急救命士教育
[編集]アメリカでの年間全身麻酔件数は2100万件、日本では232万件と報告されている(2009年)[159]。麻酔科医一人当たりの全身麻酔件数はアメリカでは488件、日本では331件とされる[159]。全身麻酔は必ずしも全てに気管挿管を伴うとは限らないが、標準的な全身麻酔時の気道確保の手段であり[160]、専従職種である麻酔科医が、日常的に数多くの気管挿管を行っている。手術室外や術後痛の管理にも麻酔科医が多く関与しているアメリカに比べて、日本では麻酔科医の手術室での専従割合が高く、これは麻酔科医のマンパワー不足によるとされる[161]。
一方、日本では救急救命士全体の気管挿管件数は2018年で10452件[162]、2021年の報告では気管挿管の資格を有する気管挿管認定救急救命士の総数は15655人[163]であることから、集計年度は異なるものの、救急救命士1人当たりの年間挿管件数は平均2/3件となる。実際、福島県の救急救命士1人当たりの平均気管挿管回数は年間0.5回[164]と報告されている。この数字が示すとおり、救急救命士の気管挿管のオンザジョブトレーニングは現実には困難であることから、日本麻酔科学会の認定施設病院において、麻酔科医が救急救命士の気管挿管の指導・教育を行っている[165]。気管挿管の対象は、救急患者では無く、予定手術を受ける一般患者であり、全てインフォームド・コンセントを取得した上で、この実習は行われている[166]。
救急救命士による気管挿管
[編集]法整備
[編集]日本では「気管挿管」は医行為[167]とされ、医師や歯科医師以外には長年気管挿管の施行が許されなかった。しかし、2004年7月1日から救急救命活動中の心肺停止状態の患者に対する気道確保の方法のひとつとして、所定の講習と実習を受けた救急救命士にも認められている[168][169]。救急救命士は病院で手術を受ける患者の同意を得て気管挿管の実習を行う[170]。
救急救命士は消防学校や救急救命士養成所等で気管挿管に関する講習を受講した後、都道府県のメディカルコントロール協議会(以下、「MC」)によって認証された医療機関で全身麻酔症例での気管挿管を30例以上成功実施し、病院実習修了証の交付を実習病院より受け取り、MCより認定を受けることができる。MCより認定を受けた救急救命士を「気管挿管認定救急救命士」という[171]。
制度構築の経緯
[編集]救急救命士に気管挿管の実施が認められるようになった契機として、秋田市消防本部において、組織的・地域ぐるみで違法との認識がありながら、救急救命士の気管挿管が容認されていたことが2001年10月に明らかになったことが挙げられる[172]。これは医師法違反であることが指摘されたが、このようなケースは秋田市以外でも認められ[173]、大きな社会問題となった[174]。その後、比較的同情的な世論の高まり[175][176][177][178][179]を受ける形で法律が整備され[180][181][182][183]、メディカルコントロール体制(医師が救急救命士の医療行為を含む病院前の救急活動の質を管理・監督する体制)を構築した上で、2004年7月から所定の講習・実習を受けた救急救命士が気管挿管が可能となっている。
救急救命士の気管挿管解禁後の問題として、2007年5月と6月には愛知県[184]と福岡県[185]において救急救命士による誤挿管(食道挿管)事故が起きている。いずれのケースも誤挿管との因果関係は不明とされているが、患者は死亡しており、有効性と安全性に向けた更なる検証が求められた。
2007年5月に愛知県名古屋市において生じた事例では全国的にニュースとなり、検討会が設置され報告書が発行された[184]。心筋梗塞の女性患者に対し、救急救命士によって気管挿管が施行されたが、単純に患者宅と受入れ先の病院まで車での所要時間は7分程度であったが、現場で対応した名古屋市消防局の救急救命士が気管挿管の施行に手間取り、結果的に搬送時間が30分以上もかかってしまった。結局患者は死亡に至り、後の報告で食道挿管であったことも確認された。この事例に対し「気管挿管に拘らず早期に病院へ搬送すべきであった」などの提言がなされた[184]。
脚注
[編集]注釈
[編集]- ^ 公益社団法人日本麻酔科学会の麻酔科学用語集第5版では用語は気管挿管に統一されており、麻酔関連の学術用語は気管挿管(tracheal inbubation)が主として用いられているが、他分野では2023年現在、用語が混在している。
- ^ ビデオ喉頭鏡が存在しなかった時代は、この、喉頭「展開」操作を行わねば、喉頭鏡による声門の可視化、すなわちlaryngoscopyが不可能であったために、laryngoscopyの訳語は語義的な直訳である「喉頭鏡観察」ではなく「喉頭展開」がふさわしく、実際、麻酔科学の代表的な教科書であるミラー麻酔科学の訳書では全てlaryngoscopyが喉頭展開と訳されているが、ビデオ喉頭鏡では喉頭の展開操作が不充分でも声門の視認が可能となるため、2023年現在はlaryngoscopyすなわち喉頭展開では無くなりつつある。
- ^ 2023年現在、ビデオ喉頭鏡が急速に普及しており、マッキントッシュが喉頭鏡の代名詞では無くなりつつある。
出典
[編集]- ^ Miller 2007, pp. 1251–1285.
- ^ Miller 2007, p. 1263.
- ^ “日本麻酔科学会気道管理ガイドライン 2014(日本語訳) より安全な麻酔導入のために”. 公益社団法人日本麻酔科学会 (2015年4月12日). 2023年6月9日閲覧。
- ^ a b c Benumof (2007), Ezri T and Warters RD, Chapter 15: Indications for tracheal intubation, pp. 371–8
- ^ a b c d e “2005 International Consensus on Cardiopulmonary Resuscitation and Emergency Cardiovascular Care Science with Treatment Recommendations. Part 4: Advanced life support”. Resuscitation 67 (2–3): 213–47. (2005). doi:10.1016/j.resuscitation.2005.09.018. PMID 16324990.
- ^ Advanced Trauma Life Support Program for Doctors (2004), Committee on Trauma, American College of Surgeons, Head Trauma, pp. 151–76
- ^ a b Kabrhel, C; Thomsen, TW; Setnik, GS; Walls, RM (2007). “Videos in clinical medicine: orotracheal intubation”. The New England Journal of Medicine 356 (17): e15. doi:10.1056/NEJMvcm063574. PMID 17460222.
- ^ Mallinson, Tom; Worrall, Mark; Price, Richard; Duff, Lorna (2022) (英語). Prehospital endotracheal intubation in cardiac arrest by BASICS Scotland clinicians. doi:10.13140/RG.2.2.24988.56969.
- ^ Doherty (2010), Holcroft JW, Anderson JT and Sena MJ, Shock & Acute Pulmonary Failure in Surgical Patients, pp. 151–75
- ^ a b c d Bruschettini, Matteo; Zappettini, Simona; Moja, Lorenzo; Calevo, Maria Grazia (2016-03-07). “Frequency of endotracheal suctioning for the prevention of respiratory morbidity in ventilated newborns”. The Cochrane Database of Systematic Reviews 3 (5): CD011493. doi:10.1002/14651858.CD011493.pub2. hdl:2434/442812. ISSN 1469-493X. PMC 8915721. PMID 26945780.
- ^ James, NR (1950). “Blind Intubation”. Anaesthesia 5 (3): 159–60. doi:10.1111/j.1365-2044.1950.tb12674.x.
- ^ Benumof (2007), Christodolou CC, Murphy MF and Hung OR, Chapter 17: Blind digital intubation, pp. 393–8
- ^ a b Hardwick, Wayne C.; Bluhm, Donald (1984-01). “Digital intubation”. The Journal of Emergency Medicine 1 (4): 317–320. doi:10.1016/0736-4679(84)90159-8. ISSN 0736-4679.
- ^ a b Scott, J; Baker, PA (2009). “How did the Macintosh laryngoscope become so popular?”. Pediatric Anesthesia 19 (Suppl 1): 24–9. doi:10.1111/j.1460-9592.2009.03026.x. PMID 19572841.
- ^ Miller, RA (1941). “A new laryngoscope”. Anesthesiology 2 (3): 317–20. doi:10.1097/00000542-194105000-00008.
- ^ Amornyotin, S; Prakanrattana, U; Vichitvejpaisal, P; Vallisut, T; Kunanont, N; Permpholprasert, L (2010). “Comparison of the Clinical Use of Macintosh and Miller Laryngoscopes for Orotracheal Intubation by Second-Month Nurse Students in Anesthesiology”. Anesthesiology Research and Practice 2010: 1–5. doi:10.1155/2010/432846. PMC 2911595. PMID 20700430.
- ^ “MPIファイバーオプティック喉頭鏡”. 2024年2月26日閲覧。
- ^ “MPIファイバーオプティック喉頭鏡”. 2024年2月26日閲覧。
- ^ Benumof (2007), Berry JM, Chapter 16: Conventional (laryngoscopic) orotracheal and nasotracheal intubation (single lumen tube), pp. 379–92
- ^ a b c Benumof (2007), Wheeler M and Ovassapian A, Chapter 18: Fiberoptic endoscopy-aided technique, p. 399-438
- ^ “Videolaryngoscopy versus direct laryngoscopy for adults undergoing tracheal intubation”. Cochrane Database Syst Rev 2022 (4): CD011136. (April 2022). doi:10.1002/14651858.CD011136.pub3. PMC 8978307. PMID 35373840.
- ^ Brain, AIJ (1985). “Three cases of difficult intubation overcome by the laryngeal mask airway”. Anaesthesia 40 (4): 353–5. doi:10.1111/j.1365-2044.1985.tb10788.x. PMID 3890603.
- ^ Maharaj, CH; Costello, JF; McDonnell, JG; Harte, BH; Laffey, JG (2007). “The Airtraq as a rescue airway device following failed direct laryngoscopy: a case series”. Anaesthesia 62 (6): 598–601. doi:10.1111/j.1365-2044.2007.05036.x. PMID 17506739.
- ^ a b Benumof (2007), Hung OR and Stewart RD, Chapter 20: Intubating stylets, pp. 463–75
- ^ Agrò, F; Barzoi, G; Montecchia, F (2003). “Tracheal intubation using a Macintosh laryngoscope or a GlideScope in 15 patients with cervical spine immobilization”. British Journal of Anaesthesia 90 (5): 705–6. doi:10.1093/bja/aeg560. PMID 12697606.
- ^ a b US patent 5329940, Adair, Edwin L., "Endotracheal tube intubation assist device", published 1994-07-19, issued July 19, 1994
- ^ “Tracheostomy tube”. Dictionary of Cancer Terms. National Cancer Institute. 2023年5月1日閲覧。
- ^ Tobias, JD (2009). “Helium insufflation with sevoflurane general anesthesia and spontaneous ventilation during airway surgery”. Canadian Journal of Anesthesia 56 (3): 243–6. doi:10.1007/s12630-008-9034-1. PMID 19247745.
- ^ Chotigeat, Uraiwan; CKhorana, Meera; CKanjanapattanakul, Wiboon (2007). “Inhaled nitric oxide in newborns with severe hypoxic respiratory failure”. Journal of the Medical Association of Thailand 90 (2): 266-271. PMID 17375630.
- ^ “Will xenon be a stranger or a friend?: the cost, benefit, and future of xenon anesthesia”. Anesthesiology 98 (1): 1–2. (January 2003). doi:10.1097/00000542-200301000-00002. PMID 12502969.
- ^ Macewen, W (1880). “Clinical observations on the introduction of tracheal tubes by the mouth instead of performing tracheotomy or laryngotomy”. British Medical Journal 2 (1022): 163–5. doi:10.1136/bmj.2.1022.163. PMC 2241109. PMID 20749636.
- ^ a b c d e Miller (2000), Stone DJ and Gal TJ, Airway management, pp. 1414–51
- ^ a b c Barash, Cullen and Stoelting (2009), Rosenblatt WH. and Sukhupragarn W, Management of the airway, pp. 751–92
- ^ Wolfe, T (1998年). “The Esophageal Detector Device: Summary of the current articles in the literature”. Salt Lake City, Utah: Wolfe Tory Medical. 2006年11月14日時点のオリジナルよりアーカイブ。2009年1月29日閲覧。
- ^ Benumof (2007), Salem MR and Baraka A, Chapter 30: Confirmation of tracheal intubation, pp. 697–730
- ^ 小林俊司、丸山直子、石井菜々子、石山 諭、鶴野広大、森本正昭 (2016). “デスフルラン・セボフルラン麻酔からの覚醒時間 ─レミフェンタニル持続投与下でも デスフルランからの覚醒は早いのか?─”. 日本臨床麻酔学会誌 36 (2): 163-167. CRID 1390282679735303808. NAID 130005147283.
- ^ Girard, Timothy D; Kress, John P; Fuchs, Barry D; Thomason, Jason WW; Schweickert, William D; Pun, Brenda T; Taichman, Darren B; Dunn, Jan G et al. (2008-01). “Efficacy and safety of a paired sedation and ventilator weaning protocol for mechanically ventilated patients in intensive care (Awakening and Breathing Controlled trial): a randomised controlled trial”. The Lancet 371 (9607): 126–134. doi:10.1016/s0140-6736(08)60105-1. ISSN 0140-6736.
- ^ a b Durbin, Charles G.; Perkins, Michael P.; Moores, Lisa K. (2010-01). “Should tracheostomy be performed as early as 72 hours in patients requiring prolonged mechanical ventilation?”. Respiratory Care 55 (1): 76–87. ISSN 0020-1324. PMID 20040126.
- ^ Cheung, Nora H.; Napolitano, Lena M. (2014-06-01). “Tracheostomy: Epidemiology, Indications, Timing, Technique, and OutcomesDiscussion” (英語). Respiratory Care 59 (6): 895–919. doi:10.4187/respcare.02971. ISSN 0020-1324. PMID 24891198.
- ^ a b c アーサー アチャバヒアン、ルチル グプタ『ビジュアル麻酔の手引き』メディカルサイエンスインターナショナル、2015年9月30日発行、179頁。ISBN 9784895928281。
- ^ Ovassapian, A (1991). “Fiberoptic-assisted management of the airway”. ASA Annual Refresher Course Lectures 19 (1): 101–16. doi:10.1097/00126869-199119000-00009.
- ^ a b Delaney, KA; Hessler, R (1988). “Emergency flexible fiberoptic nasotracheal intubation: a report of 60 cases”. Annals of Emergency Medicine 17 (9): 919–26. doi:10.1016/S0196-0644(88)80672-3. PMID 3415064.
- ^ Morris, IR (1994). “Fibreoptic intubation”. Canadian Journal of Anesthesia 41 (10): 996–1007; discussion 1007–8. doi:10.1007/BF03010944. PMID 8001220.
- ^ a b Mlinek, EJ Jr; Clinton, JE; Plummer, D; Ruiz, E (1990). “Fiberoptic intubation in the emergency department”. Annals of Emergency Medicine 19 (4): 359–62. doi:10.1016/S0196-0644(05)82333-9. PMID 2321818.
- ^ American Society of Anesthesiologists Task Force on the management of the difficult airway (2003). “Practice guidelines for the management of the difficult airway: an updated report”. Anesthesiology 98 (5): 1269–77. doi:10.1097/00000542-200305000-00032. PMID 12717151.
- ^ Benumof (2007), Hagberg CA and Benumof JL, Chapter 9: The American Society of Anesthesiologists' management of the difficult airway algorithm and explanation-analysis of the algorithm, pp. 236–54
- ^ Benumof (2007), Frass M, Urtubia RM and Hagberg CA, Chapter 25: The Combitube: esophageal-tracheal double-lumen airway, pp. 594–615
- ^ Foley, LJ; Ochroch, EA (2000). “Bridges to establish an emergency airway and alternate intubating techniques”. Critical Care Clinics 16 (3): 429–44, vi. doi:10.1016/S0749-0704(05)70121-4. PMID 10941582.
- ^ Benumof (2007), Suresh MS, Munnur U and Wali A, Chapter 32: The patient with a full stomach, pp. 752–82
- ^ Sellick, BA (1961). “Cricoid pressure to control regurgitation of stomach contents during induction of anaesthesia”. The Lancet 278 (7199): 404–6. doi:10.1016/S0140-6736(61)92485-0. PMID 13749923.
- ^ Salem, MR; Sellick, BA; Elam, JO (1974). “The historical background of cricoid pressure in anesthesia and resuscitation”. Anesthesia & Analgesia 53 (2): 230–2. doi:10.1213/00000539-197403000-00011. PMID 4593092.
- ^ Maltby, JR; Beriault, MT (2002). “Science, pseudoscience and Sellick”. Canadian Journal of Anesthesia 49 (5): 443–7. doi:10.1007/BF03017917. PMID 11983655.
- ^ “Cricoid pressure displaces the esophagus: an observational study using magnetic resonance imaging”. Anesthesiology 99 (1): 60–4. (July 2003). doi:10.1097/00000542-200307000-00013. PMID 12826843.
- ^ Haslam, N; Parker, L; Duggan, JE (2005). “Effect of cricoid pressure on the view at laryngoscopy”. Anaesthesia 60 (1): 41–7. doi:10.1111/j.1365-2044.2004.04010.x. PMID 15601271.
- ^ Knill, RL (1993). “Difficult laryngoscopy made easy with a "BURP"”. Canadian Journal of Anesthesia 40 (3): 279–82. doi:10.1007/BF03037041. PMID 8467551.
- ^ Takahata, O; Kubota, M; Mamiya, K; Akama, Y; Nozaka, T; Matsumoto, H; Ogawa, H (1997). “The efficacy of the "BURP" maneuver during a difficult laryngoscopy”. Anesthesia & Analgesia 84 (2): 419–21. doi:10.1097/00000539-199702000-00033. PMID 9024040.
- ^ “Laryngeal view during laryngoscopy: a randomized trial comparing cricoid pressure, backward-upward-rightward pressure, and bimanual laryngoscopy”. Ann Emerg Med 47 (6): 548–55. (June 2006). doi:10.1016/j.annemergmed.2006.01.013. PMID 16713784.
- ^ Mohan, R; Iyer, R; Thaller, S (2009). “Airway management in patients with facial trauma”. Journal of Craniofacial Surgery 20 (1): 21–3. doi:10.1097/SCS.0b013e318190327a. PMID 19164982.
- ^ Katos, MG; Goldenberg, D (2007). “Emergency cricothyrotomy”. Operative Techniques in Otolaryngology 18 (2): 110–4. doi:10.1016/j.otot.2007.05.002.
- ^ Benumof (2007), Melker RJ and Kost KM, Chapter 28: Percutaneous dilational cricothyrotomy and tracheostomy, pp. 640–77
- ^ Advanced Trauma Life Support Program for Doctors (2004), Committee on Trauma, American College of Surgeons, Airway and Ventilatory Management, pp. 41–68
- ^ Frumin, MJ; Epstein, RM; Cohen, G (1959). “Apneic oxygenation in man”. Anesthesiology 20 (6): 789–98. doi:10.1097/00000542-195911000-00007. PMID 13825447.
- ^ a b Benumof (2007), Gibbs MA and Walls RM, Chapter 29: Surgical airway, pp. 678–96
- ^ Benkhadra, M; Lenfant, F; Nemetz, W; Anderhuber, F; Feigl, G; Fasel, J (2008). “A comparison of two emergency cricothyroidotomy kits in human cadavers”. Anesthesia & Analgesia 106 (1): 182–5. doi:10.1213/01.ane.0000296457.55791.34. PMID 18165576.
- ^ a b Añón, JM; Gómez, V; Escuela, MP; De Paz, V; Solana, LF; De La Casa, RM; Pérez, JC; Zeballos, Eugenio et al. (2000). “Percutaneous tracheostomy: comparison of Ciaglia and Griggs techniques”. Critical Care 4 (2): 124–8. doi:10.1186/cc667. PMC 29040. PMID 11056749.
- ^ “Medical indications for tracheotomy”. Chest 96 (1): 186–90. (July 1989). doi:10.1378/chest.96.1.186. PMID 2661159.
- ^ Lee, W; Koltai, P; Harrison, AM; Appachi, E; Bourdakos, D; Davis, S; Weise, K; McHugh, M et al. (2002). “Indications for tracheotomy in the pediatric intensive care unit population: a pilot study”. Archives of Otolaryngology–Head & Neck Surgery 128 (11): 1249–52. doi:10.1001/archotol.128.11.1249. PMID 12431164.
- ^ 『外科的気道確保マニュアル』日本気管食道科学会、金原出版、東京、2009年。ISBN 978-4-307-20272-5。OCLC 675830949。
- ^ Barash, Cullen and Stoelting (2009), Cravero JP and Cain ZN, Pediatric anesthesia, pp. 1206–20
- ^ Borland, LM; Casselbrant, M (1990). “The Bullard laryngoscope. A new indirect oral laryngoscope (pediatric version)”. Anesthesia & Analgesia 70 (1): 105–8. doi:10.1213/00000539-199001000-00019. PMID 2297088.
- ^ Theroux, MC; Kettrick, RG; Khine, H (1995). “Laryngeal mask airway and fiberoptic endoscopy in an infant with Schwartz-Jampel syndrome”. Anesthesiology 82 (2): 605. doi:10.1097/00000542-199502000-00044. PMID 7856930.
- ^ Kim, JE; Chang, CH; Nam, YT (2008). “Intubation through a Laryngeal Mask Airway by Fiberoptic Bronchoscope in an Infant with a Mass at the Base of the Tongue”. Korean Journal of Anesthesiology 54 (3): S43–6. doi:10.4097/kjae.2008.54.3.S43.[リンク切れ]
- ^ Hackell, R; Held, LD; Stricker, PA; Fiadjoe, JE (2009). “Management of the difficult infant airway with the Storz Video Laryngoscope: a case series”. Anesthesia & Analgesia 109 (3): 763–6. doi:10.1213/ANE.0b013e3181ad8a05. PMID 19690244.
- ^ Benumof (2007), Rabb MF and Szmuk P, Chapter 33: The difficult pediatric airway, pp. 783–833
- ^ Sheridan, RL (2006). “Uncuffed endotracheal tubes should not be used in seriously burned children”. Pediatric Critical Care Medicine 7 (3): 258–9. doi:10.1097/01.PCC.0000216681.71594.04. PMID 16575345.
- ^ 細野茂春 編『日本版救急蘇生ガイドライン2020に基づく 新生児蘇生法テキスト』メジカルビュー社、2021年3月28日。ISBN 978-4758319980。
- ^ Zaichkin, J; Weiner, GM (February 2011). “Neonatal Resuscitation Program (NRP) 2011: new science, new strategies.”. Advances in Neonatal Care 11 (1): 43–51. doi:10.1097/ANC.0b013e31820e429f. PMID 21285656.
- ^ Rozman, A; Duh, S; Petrinec-Primozic, M; Triller, N (2009). “Flexible bronchoscope damage and repair costs in a bronchoscopy teaching unit”. Respiration 77 (3): 325–30. doi:10.1159/000188788. PMID 19122449.
- ^ Benumof (2007), Reed AP, Chapter 8: Evaluation and recognition of the difficult airway, pp. 221–35
- ^ Zadrobilek, E (2009). “The Cormack-Lehane classification: twenty-fifth anniversary of the first published description”. Internet Journal of Airway Management 5.
- ^ Adnet, F; Borron, SW; Racine, SX; Clemessy, JL; Fournier, JL; Plaisance, P; Lapandry, C (1997). “The intubation difficulty scale (IDS): proposal and evaluation of a new score characterizing the complexity of endotracheal intubation”. Anesthesiology 87 (6): 1290–7. doi:10.1097/00000542-199712000-00005. PMID 9416711.
- ^ Mallampati, SR; Gatt, SP; Gugino, LD; Desai, SP; Waraksa, B; Freiberger, D; Liu, PL (1985). “A clinical sign to predict difficult tracheal intubation: a prospective study”. Canadian Anaesthetists' Society Journal 32 (4): 429–34. doi:10.1007/BF03011357. PMID 4027773.
- ^ Shiga, T; Wajima, Z; Inoue, T; Sakamoto, A (2005). “Predicting difficult intubation in apparently normal patients: a meta-analysis of bedside screening test performance”. Anesthesiology 103 (2): 429–37. doi:10.1097/00000542-200508000-00027. PMID 16052126.
- ^ Gonzalez, H; Minville, V; Delanoue, K; Mazerolles, M; Concina, D; Fourcade, O (2008). “The importance of increased neck circumference to intubation difficulties in obese patients”. Anesthesia & Analgesia 106 (4): 1132–6. doi:10.1213/ane.0b013e3181679659. PMID 18349184.
- ^ Krage, R; van Rijn, C; van Groeningen, D; Loer, SA; Schwarte, LA; Schober, P (2010). “Cormack-Lehane classification revisited”. British Journal of Anaesthesia 105 (2): 220–7. doi:10.1093/bja/aeq136. PMID 20554633.
- ^ “Limitations of difficult airway prediction in patients intubated in the emergency department”. Ann Emerg Med 44 (4): 307–13. (October 2004). doi:10.1016/j.annemergmed.2004.05.006. PMID 15459613.
- ^ “Airway physical examination tests for detection of difficult airway management in apparently normal adult patients”. Cochrane Database Syst Rev 5 (5): CD008874. (May 2018). doi:10.1002/14651858.CD008874.pub2. PMC 6404686. PMID 29761867.
- ^ Levitan (2004), Levitan RM, The limitations of difficult airway prediction in emergency airways, pp. 3–11
- ^ Mallampati, SR; Gatt, SP; Gugino, LD; et al. (July 1985). “A clinical sign to predict difficult tracheal intubation: a prospective study”. Can Anaesth Soc J 32: 429–34. doi:10.1007/bf03011357. PMID 4027773.
- ^ a b c d 周術期管理チームテキスト 第3版, 公益社団法人 日本麻酔科学会(発行), 2016年8月10日発行
- ^ Kheterpal S, Healy D, Aziz MF, Shanks AM, Freundlich RE, Linton F, Martin LD, Linton J, Epps JL, Fernandez-Bustamante A, Jameson LC, Tremper T, Tremper KK; Multicenter Perioperative Outcomes Group (MPOG) Perioperative Clinical Research Committee. Incidence, predictors, and outcome of difficult mask ventilation combined with difficult laryngoscopy: a report from the multicenter perioperative outcomes group. Anesthesiology 2013; 119: 1360-9.
- ^ von Goedecke, A; Herff, H; Paal, P; Dörges, V; Wenzel, V (2007). “Field airway management disasters”. Anesthesia & Analgesia 104 (3): 481–3. doi:10.1213/01.ane.0000255964.86086.63. PMID 17312190.
- ^ a b c d e f g Benumof (2007), Hagberg CA, Georgi R and Krier C, Chapter 48: Complications of managing the airway, pp. 1181–218
- ^ Sengupta, P; Sessler, DI; Maglinger, P; Wells, S; Vogt, A; Durrani, J; Wadhwa, A (2004). “Endotracheal tube cuff pressure in three hospitals, and the volume required to produce an appropriate cuff pressure”. BMC Anesthesiology 4 (1): 8. doi:10.1186/1471-2253-4-8. PMC 535565. PMID 15569386.
- ^ Benumof (2007), Pousman RM and Parmley CL, Chapter 44: Endotracheal tube and respiratory care, pp. 1057–78
- ^ “Percutaneous dilatational tracheostomy in the ICU: optimal organization, low complication rates, and description of a new complication”. Chest 123 (5): 1595–602. (May 2003). doi:10.1378/chest.123.5.1595. PMID 12740279.
- ^ Hill, BB; Zweng, TN; Maley, RH; Charash, WE; Toursarkissian, B; Kearney, PA (1996). “Percutaneous dilational tracheostomy: report of 356 cases”. Journal of Trauma and Acute Care Surgery 41 (2): 238–43. doi:10.1097/00005373-199608000-00007. PMID 8760530.
- ^ a b c d Katz, SH; Falk, JL (2001). “Misplaced endotracheal tubes by paramedics in an urban emergency medical services system”. Annals of Emergency Medicine 37 (1): 32–7. doi:10.1067/mem.2001.112098. PMID 11145768.
- ^ Jones, JH; Murphy, MP; Dickson, RL; Somerville, GG; Brizendine, EJ (2004). “Emergency physician-verified out-of-hospital intubation: miss rates by paramedics”. Academic Emergency Medicine 11 (6): 707–9. doi:10.1197/j.aem.2003.12.026. PMID 15175215.
- ^ Pelucio, M; Halligan, L; Dhindsa, H (1997). “Out-of-hospital experience with the syringe esophageal detector device”. Academic Emergency Medicine 4 (6): 563–8. doi:10.1111/j.1553-2712.1997.tb03579.x. PMID 9189188.
- ^ Sayre, MR; Sackles, JC; Mistler, AF; Evans, JL; Kramer, AT; Pancioli, AM (1998). “Field trial of endotracheal intubation by basic EMTs”. Annals of Emergency Medicine 31 (2): 228–33. doi:10.1016/S0196-0644(98)70312-9. PMID 9472186.
- ^ “Advanced airway management in out of hospital cardiac arrest: A systematic review and meta-analysis”. Am J Emerg Med 36 (12): 2298–2306. (December 2018). doi:10.1016/j.ajem.2018.09.045. PMID 30293843.
- ^ Domino, KB; Posner, KL; Caplan, RA; Cheney, FW (1999). “Airway injury during anesthesia: a closed claims analysis”. Anesthesiology 91 (6): 1703–11. doi:10.1097/00000542-199912000-00023. PMID 10598613.
- ^ Zuo, Mingzhang; Huang, Yuguang; Ma, Wuhua; Xue, Zhanggang; Zhang, Jiaqiang; Gong, Yahong; Che, Lu (2020). “Expert Recommendations for Tracheal Intubation in Critically ill Patients with Noval Coronavirus Disease 2019”. Chinese Medical Sciences Journal 35 (2): 105–109. doi:10.24920/003724. PMC 7367670. PMID 32102726. "high-risk aerosol-producing procedures such as endotracheal intubation may put the anesthesiologists at high risk of nosocomial infections"
- ^ “World Federation Of Societies of Anaesthesiologists - Coronavirus”. www.wfsahq.org (25 June 2020). 2023年5月1日閲覧。 “Anaesthesiologists and other perioperative care providers are particularly at risk when providing respiratory care and tracheal intubation of patients with COVID-19”
- ^ “Clinical management of severe acute respiratory infections when novel coronavirus is suspected: What to do and what not to do”. World Health Organization. p. 4. 2023年5月1日閲覧。 “The most consistent association of in-creased risk of transmission to healthcare workers (based on studies done during the SARS outbreaks of 2002–2003) was found for tracheal intubation.”[リンク切れ]
- ^ a b Benumof (2007), McGee JP, Vender JS, Chapter 14: Nonintubation management of the airway: mask ventilation, pp. 345–70
- ^ Booth, A. W. G.; Vidhani, K.; Lee, P. K.; Thomsett, C.-M. (2017-03-01). “SponTaneous Respiration using IntraVEnous anaesthesia and Hi-flow nasal oxygen (STRIVE Hi) maintains oxygenation and airway patency during management of the obstructed airway: an observational study”. British Journal of Anaesthesia 118 (3): 444–451. doi:10.1093/bja/aew468. ISSN 0007-0912. PMC 5409133. PMID 28203745.
- ^ Pahor, AL (1992). “Ear, nose and throat in ancient Egypt: Part I”. The Journal of Laryngology & Otology 106 (8): 677–87. doi:10.1017/S0022215100120560. PMID 1402355.
- ^ Frost, EA (1976). “Tracing the tracheostomy”. Annals of Otology, Rhinology, and Laryngology 85 (5 Pt.1): 618–24. doi:10.1177/000348947608500509. PMID 791052.
- ^ Stock, CR (1987). “What is past is prologue: a short history of the development of tracheostomy”. Ear, Nose, & Throat Journal 66 (4): 166–9. PMID 3556136.
- ^ Bhishagratna (1907), Bhishagratna, Introduction, p. iv
- ^ Yapijakis, C (2009). “Hippocrates of Kos, the father of clinical medicine, and Asclepiades of Bithynia, the father of molecular medicine. Review”. In Vivo 23 (4): 507–14. PMID 19567383.
- ^ Singer (1956), Galeni Pergameni C, De anatomicis administrationibus, pp. 195–207
- ^ a b Baker, AB (1971). “Artificial respiration: the history of an idea”. Medical History 15 (4): 336–51. doi:10.1017/s0025727300016896. PMC 1034194. PMID 4944603.
- ^ Longe (2005), Skinner P, Unani-tibbi
- ^ Shehata, M (2003). “The Ear, Nose and Throat in Islamic Medicine”. Journal of the International Society for the History of Islamic Medicine 2 (3): 2–5.
- ^ Goodall, EW (1934). “The story of tracheostomy”. British Journal of Children's Diseases 31: 167–76, 253–72.
- ^ Habicot (1620), Habicot N, Question chirurgicale, p. 108
- ^ Price, JL (1962). “The evolution of breathing machines”. Medical History 6 (1): 67–72. doi:10.1017/s0025727300026867. PMC 1034674. PMID 14488739.
- ^ Rochester TF (1858). “Tracheotomy in Pseudo-Membranous Croup”. Buffalo Medical Journal and Monthly Review 14 (2): 78–98. PMC 8687930. PMID 35376437.
- ^ Trousseau, A (1852). “Nouvelles recherches sur la trachéotomie pratiquée dans la période extrême du croup” (フランス語). Annales de Médecine Belge et étrangère 1: 279–88.
- ^ Hargrave, R (1934). “Endotracheal anesthesia in surgery of the head and neck”. Canadian Medical Association Journal 30 (6): 633–7. PMC 403396. PMID 20319535.
- ^ Mackenzie (1888), Mackenzie M, The case of Emperor Frederick III, p. 276
- ^ Jackson, C (1909). “Tracheostomy”. The Laryngoscope 19 (4): 285–90. doi:10.1288/00005537-190904000-00003.
- ^ Radomski, T (2005). “Manuel García (1805–1906):A bicentenary reflection”. Australian Voice 11: 25–41.
- ^ Sperati, G; Felisati, D (2007). “Bouchut, O'Dwyer and laryngeal intubation in patients with croup”. Acta Otorhinolaryngolica Italica 27 (6): 320–3. PMC 2640059. PMID 18320839.
- ^ Macmillan, M (2010). “William Macewen [1848–1924]”. Journal of Neurology 257 (5): 858–9. doi:10.1007/s00415-010-5524-5. PMID 20306068.
- ^ Hirsch, NP; Smith, GB; Hirsch, PO (1986). “Alfred Kirstein. Pioneer of direct laryngoscopy”. Anaesthesia 41 (1): 42–5. doi:10.1111/j.1365-2044.1986.tb12702.x. PMID 3511764.
- ^ Jackson, C (1913). “The technique of insertion of intratracheal insufflation tubes”. Surgery, Gynecology & Obstetrics 17: 507–9. Abstract reprinted in Jackson, Chevalier (1996). “The technique of insertion of intratracheal insufflation tubes”. Pediatric Anesthesia (Wiley) 6 (3): 230. doi:10.1111/j.1460-9592.1996.tb00434.x. ISSN 1155-5645.
- ^ Jackson (1922), Jackson C, Instrumentarium, pp. 17–52
- ^ Burkle, CM; Zepeda, FA; Bacon, DR; Rose, SH (2004). “A historical perspective on use of the laryngoscope as a tool in anesthesiology”. Anesthesiology 100 (4): 1003–6. doi:10.1097/00000542-200404000-00034. PMID 15087639.
- ^ Magill, I (1930). “Technique in endotracheal anaesthesia”. British Medical Journal 2 (1243): 817–9. doi:10.1136/bmj.2.1243.817-a. PMC 2451624. PMID 20775829.
- ^ McLachlan, G (2008). “Sir Ivan Magill KCVO, DSc, MB, BCh, BAO, FRCS, FFARCS (Hon), FFARCSI (Hon), DA, (1888–1986)”. Ulster Medical Journal 77 (3): 146–52. PMC 2604469. PMID 18956794.
- ^ Magill, I (1920). “Forceps for intratracheal anaesthesia”. British Medical Journal 2 (571): 670. doi:10.1136/bmj.2.571.670. PMC 2338485. PMID 20770050.
- ^ Magill, I (1926). “An improved laryngoscope for anaesthetists”. The Lancet 207 (5349): 500. doi:10.1016/S0140-6736(01)17109-6.
- ^ Magill, I (1921). “A Portable Apparatus for Tracheal Insufflation Anaesthesia”. The Lancet 197 (5096): 918. doi:10.1016/S0140-6736(00)55592-5.
- ^ Magill, I (1921). “Warming Ether Vapour for Inhalation”. The Lancet 197 (5102): 1270. doi:10.1016/S0140-6736(01)24908-3.
- ^ Magill, I (1923). “An apparatus for the administration of nitrous oxide, oxygen, and ether”. The Lancet 202 (5214): 228. doi:10.1016/S0140-6736(01)22460-X.
- ^ Macintosh, RR (1943). “A new laryngoscope”. The Lancet 241 (6233): 205. doi:10.1016/S0140-6736(00)89390-3.
- ^ 「新しい気道確保器具エアウェイスコープ® とエアトラック®」『日本臨床麻酔学会誌』第28巻第2号、2008年、310–318頁、CRID 1390282679735475968、doi:10.2199/jjsca.28.310、NAID 130004449766。
- ^ Schäfer, P K; Sauerbruch, T (2004-06). “Rudolf Schindler (1888 - 1968)- „Vater” der Gastroskopie” (ドイツ語). Zeitschrift für Gastroenterologie 42 (06): 550–556. doi:10.1055/s-2004-813178. ISSN 0044-2771.
- ^ “The History of ESD: Gastrointestinal Endoscope”. Olympus. 2023年5月3日閲覧。
- ^ Murphy, P (1967). “A fibre-optic endoscope used for nasal intubation”. Anaesthesia 22 (3): 489–91. doi:10.1111/j.1365-2044.1967.tb02771.x. PMID 4951601.
- ^ Finucane, BT; Kupshik, HL (1978). “A flexible stilette for replacing damaged tracheal tubes”. Canadian Anaesthetists' Society Journal 25 (2): 153–4. doi:10.1007/BF03005076. PMID 638831.
- ^ Benumof (2007), Sheinbaum R, Hammer GB, Benumof JL, Chapter 24: Separation of the two lungs, pp. 576–93
- ^ a b 讃岐美智義「別冊春号 2019のシェヘラザードたち 第13夜 麻酔科研修における気管挿管指導法-喉頭鏡の素振りが効く"SANUKI Method"」『LiSA 別冊』第26巻第1号、株式会社医学書院、2019年4月、79-85頁、CRID 1390853649274306048、doi:10.11477/mf.3104200063、ISSN 1344-932X。
- ^ 東澤 知輝, 尾藤 博道, 西山 友貴, 他 (1997). “卒前教育におけるlevering laryngoscopeの実用性の評価”. 麻酔 46: 1255-1258. PMID 9311221.
- ^ 本多忠幸「医学・医療におけるシミュレータの進歩と普及(Vol.29)気道管理トレーナー」『医学のあゆみ』第270巻第11号、医歯薬出版、2019年9月、1081-1084頁、CRID 1521699229938040192、ISSN 00392359、NAID 40021995266。 (
 要購読契約)
要購読契約)
- ^ a b Sakurai, Yoshio; Tamura, Masanori (2015-04). “Efficacy of the Airway Scope (Pentax-AWS) for training in pediatric intubation: Efficacy of the Pentax Airway Scope” (英語). Pediatrics International 57 (2): 217–221. doi:10.1111/ped.12490.
- ^ 仲俊行「医療シミュレーションの潮流と展望─進化する教育ツールと教育手法,そして教育人材について─」『日本臨床麻酔学会誌』第41巻第1号、日本臨床麻酔学会、2021年、104-108頁、doi:10.2199/jjsca.41.104、ISSN 0285-4945。
- ^ 佐藤 正章(自治医科大学 麻酔科学集中治療医学講座), 茂木 康一, 平林 由広, 瀬尾 憲正 (2008). “気管挿管実習者にとって喉頭や気道を正しく識別することは難しい”. 麻酔 57: 1283-1286. PMID 18975551.
- ^ 鈴木 昭広 (2019年4月). “第14夜 骨董鏡勇退を夢見て—SUZY鉗子開発秘話”. LiSA 別冊 春号 2019のシェヘラザードたち 26(1): 87-93. doi:10.11477/mf.3104200064.
- ^ 薬師寺 泰匡(岸和田徳洲会病院救命救急センター) (2019年3月7日). “マッキントッシュ型喉頭鏡はもう古い!?”. 日経メディカル. 2023年7月27日閲覧。
- ^ 一般社団法人 全国医学部長病院長会議. “診療参加型臨床実習のための医学生の医行為水準策定 平成27年12月 改訂版”. 旭川医科大学. 2023年7月27日閲覧。
- ^ “医師臨床研修指導ガイドライン-2020 年度版-”. 厚生労働省 (2020年3月). 2023年7月27日閲覧。
- ^ “RRS(Rapid Response System) | 日本院内救急検討委員会(日本集中治療医学会・日本臨床救急医学会)”. 日本院内救急検討委員会(日本集中治療医学会・日本臨床救急医学会) | 院内救急への対応(RRS & 院内心停止) (2017年11月13日). 2023年7月27日閲覧。
- ^ “厚生労働科学研究費補助金(地域医療基盤開発推進研究事業)分担研究報告書 - Rapid Response System (RRS)、Rapid Response Team (RRT)、Medical Emergency Team(MET)に関する文献調査”. 厚生労働省 (2019年5月29日). 2023年7月27日閲覧。
- ^ a b 仁, 古家 (2012). “並列麻酔の是非”. 日本臨床麻酔学会誌 32 (2): 160–167. doi:10.2199/jjsca.32.160.
- ^ “Complications of endotracheal intubation and other airway management procedures”. Semantic Scholar. 2023年8月3日閲覧。
- ^ “A Japanese Perspective on Patient Safety” (英語). Anesthesia Patient Safety Foundation. 2023年8月5日閲覧。
- ^ 真弓, 中澤; 健介, 鈴木; 理郎, 小川 (2021). “特殊環境下 (雪山) における気管挿管訓練の有用性”. 日本救急医学会関東地方会雑誌 42 (2): 14–18. doi:10.24697/jaamkanto.42.2_14.
- ^ “救急救命士の各種認定数「令和3年版 救急・救助の状況」より抜粋”. 厚生労働省. 2023年8月3日閲覧。
- ^ 大野雄康, 谷川攻一, 各務竹康, 篠原一彰, 伊関憲『北日本の救急救命士の院外気管挿管に関する実態調査報告書』(レポート)福島県立医科大学救命救急センター、2018年。doi:10.1136/bmjopen-2018-021858。
- ^ “救急救命士気管挿管・ビデオ硬性喉頭鏡による気管挿管実習マニュアル”. 公益社団法人日本麻酔科学会. 2023年8月3日閲覧。
- ^ 岳三, 寺井 (2006). “救急救命士の気管挿管指導”. 日本臨床麻酔学会誌 26 (7): 627–636. doi:10.2199/jjsca.26.627.
- ^ “医政看発1001第1号 看護師等が行う診療の補助行為及びその研修の推進について”. 厚生労働省 (平成27年10月1日). 2023年11月26日閲覧。
- ^ “救急救命士気管挿管・ビデオ硬性喉頭鏡による気管挿管実習マニュアル”. 公益社団法人日本麻酔科学会. 2023年6月5日閲覧。
- ^ “・救急救命士の気管内チューブによる気道確保の実施について(◆平成16年03月23日医政発第323001号)”. www.mhlw.go.jp. 2023年6月5日閲覧。
- ^ “救急救命士の気管内チューブによる気道確保の実施のための講習及び実施要領について”. 2014 救急救命士の処置範囲に係る研究班. 2023年6月5日閲覧。
- ^ 消防庁救急企画室 室長 海老原諭 (2013年1月30日). “メディカルコントロール協議会の実態調査”. 総務省消防庁. 2023年6月5日閲覧。
- ^ 「秋田市の救急救命士による気管挿管に関する4学会合同調査報告書」『蘇生』第21巻第2号、日本蘇生学会、2002年、62頁、CRID 1390001206458369280、doi:10.11414/jjreanimatology1983.21.2_58、ISSN 0288-4348。
- ^ 「山形でも救命士が挿管 過去7年で142件 酒田地区消防組合」『朝日新聞』2001年12月13日。
- ^ 「救命士の「挿管」無資格処置の疑い、1508件 秋田県内5年半」『朝日新聞』2001年11月27日。
- ^ 「病院前救護体制の基盤整備を 気管内挿管で知事が国に要請へ/秋田」『朝日新聞』2001年12月8日。
- ^ 「「全力尽くした事実支え」 気管内挿管、悩み深い救命士 秋田」『朝日新聞』20001-12-09。
- ^ 「全国的論議、声高まる 救急救命士の気管内挿管 /秋田」『朝日新聞』2001年12月14日。
- ^ 「気管内挿管 救命士法の改正急務(2001取材メモから) /秋田」『朝日新聞』2001年12月19日。
- ^ 「救命士制度、秋田も見直し意見書 市議会2会派が提案へ /秋田」『朝日新聞』2001年12月20日。
- ^ 「知事「法改正もっていくべき」 厚労省が救命士業務拡大検討/秋田」『朝日新聞』2002年1月29日。
- ^ 「気管内挿管、救急救命士もOK 訓練など条件に厚労相方針」『朝日新聞』2002年3月15日。
- ^ 「救急救命士の気管挿管、04年に容認 除細動器は来春から」『朝日新聞』2002年12月11日。
- ^ 「救命士の気管挿管、04年容認 秋田市消防、法か命か終止符/秋田」『朝日新聞』2002年12月12日。
- ^ a b c “名古屋市気管挿管誤挿管に関する検証と再発防止のための検討会結果報告書”. pp. 354-365 (2007年6月5日). 2023年5月3日時点のオリジナルよりアーカイブ。2023年5月3日閲覧。
- ^ 「救命士、挿管ミスか 人工呼吸器を心肺停止男性に 福岡・中間 【西部】」『朝日新聞』2007年6月5日。
参考文献
[編集]- Barash, PG; Cullen, BF; Stoelting, RK, eds (2009). Clinical Anesthesia (6th ed.). Philadelphia: Lippincott Williams & Wilkins. ISBN 978-0-7817-8763-5
- Benumof, JL, ed (2007). Benumof's Airway Management: Principles and Practice (2nd ed.). Philadelphia: Mosby-Elsevier. ISBN 978-0-323-02233-0
- Bhishagratna, KL, ed (1907). Sushruta Samhita, Volume1: Sutrasthanam. Calcutta: Kaviraj Kunja Lal Bhishagratna
- Committee on Trauma, American College of Surgeons (2004). ATLS: Advanced Trauma Life Support Program for Doctors (7th ed.). Chicago: American College of Surgeons. ISBN 978-1-880696-31-6
- Doherty, GM, ed (2010). Current Diagnosis & Treatment: Surgery (13th ed.). New York: McGraw-Hill Medical. ISBN 978-0-07-163515-8
- Habicot, N (1620) (フランス語). Question chirurgicale par laquelle il est démonstré que le chirurgien doit assurément practiquer l'operation de la bronchotomie, vulgairement dicte laryngotomie, ou perforation de la fluste ou du polmon. Paris: Corrozet
- Jackson, C (1922). A manual of peroral endoscopy and laryngeal surgery. Philadelphia: W.B. Saunders. ISBN 978-1-4326-6305-6. オリジナルの2010-02-19時点におけるアーカイブ。 2010年8月3日閲覧。
- Levitan, RM (2004). The Airway Cam Guide to Intubation and Practical Emergency Airway Management (1st ed.). Wayne, Pennsylvania: Airway Cam Technologies. ISBN 978-1-929018-12-3
- Longe, JL, ed. (2005). "The Gale Encyclopedia of Alternative Medicine: L-R". The Gale Encyclopedia of Alternative Medicine, Volume 4: S–Z (2nd ed.). Farmington Hills, Michigan: Gale Cengage. ISBN 978-0-7876-7424-3。
- Mackenzie, M (1888). The case of Emperor Frederick III.: full official reports by the German physicians and by Sir Morell Mackenzie. New York: Edgar S. Werner
- Miller, RD, ed (2000). Anesthesia, Volume 1 (5th ed.). Philadelphia: Churchill Livingstone. ISBN 978-0-443-07995-5
- Singer, CJ, ed (1956). Galen on Anatomical Procedures: Translation of the Surviving Books with Introduction and Notes. London: Oxford University Press/Wellcome Historical Medical Museum. ISBN 978-0-19-924016-6
- Miller, Ronald 著、武田純三 訳『ミラー麻酔科学』メディカルサイエンスインターナショナル、2007年4月1日。ISBN 9784895924658。
関連項目
[編集]外部リンク
[編集]- C-MAC D-bladeとブジーをイントロデューサーとして使用した気管挿管の動画(英語)
- エアウェイカム(TM)イメージングシステムで記録された直接喉頭展開の動画(英語)
- 気管挿管を容易にするためのいくつかのデバイスの例(英語)
- 気管内チューブの種類を解説したフリー素材画像(英語)
- 救急救命士の救命活動について 最終改訂:2002年 5月 4日 ウェブ責任者:愛媛大学医学部救急医学 越智元郎 救命士による気管挿管制度制定の経緯について、当時の関係者の発言資料多数
- 救急救命士による気管挿管の業務プロトコル(Q&A付き)

