「骨粗鬆症」の版間の差分
m リンクの追加 |
m →検査 |
||
| (3人の利用者による、間の9版が非表示) | |||
| 37行目: | 37行目: | ||
==== 薬剤性骨粗鬆症 ==== |
==== 薬剤性骨粗鬆症 ==== |
||
* [[副腎皮質ステロイド]] |
* [[副腎皮質ステロイド]] |
||
* [[ループ利尿薬]]<ref>Aluoch AO, et al. Curr Osteoporos Rep. 2012;10(4):258-269.</ref> |
* [[ループ利尿薬]]<ref>Aluoch AO, et al. Curr Osteoporos Rep. 2012;10(4):258-269.</ref><ref> |
||
Lim LS, et al. Loop Diuretic Use and Increased Rates of Hip Bone Loss in Older Men. Arch Intern Med. 2008;168(7):735-740. doi:10.1001/archinte.168.7.735</ref> - [[心不全]]・慢性腎臓病で用いられる |
|||
: 反対に[[一酸化窒素供与剤]](亜硝酸薬)、[[チアジド系利尿薬]]、[[スピロノラクトン]]、および[[アスピリン]]は骨粗鬆症を予防する可能性がある。 |
|||
: 反対に[[一酸化窒素]]供与剤([[亜硝酸薬]])、[[チアジド系利尿薬]]、抗[[アルドステロン]]薬(抗MR薬、[[スピロノラクトン]]など)、および[[アスピリン]]は骨粗鬆症を予防する可能性がある。 |
|||
* [[アロマターゼ]]阻害剤 - [[閉経]]後[[乳癌]]に用いられる |
|||
* [[アンドロゲン]]遮断療法 - [[前立腺癌]]に用いられる |
|||
* [[チアゾリジン]]系[[糖尿病]]治療薬<ref>竹内靖博. その他の治療薬関連骨粗鬆症. 日本医事新報 2017;4851:47-51.</ref> |
|||
== ガイドライン == |
|||
骨粗鬆症の診療ガイドラインには日本の骨粗鬆症の予防と治療ガイドライン作成委員会が作成した「骨粗鬆症の予防と治療ガイドライン2015年版」(JCS2015)の他、イギリスのNICEガイドラインとSIGNガイドライン、アメリカのICSI、NOF、USPSTFがある。その中で診療ガイドラインの国際標準の作成手順となっているGRADE systemを用いて作られたものはNICEガイドラインとUSPSTFのみである。またステロイド骨粗鬆症では[[日本骨代謝学会]]が「ステロイド性骨粗鬆症の管理と治療ガイドライン2014年改訂版」を作成しており、アメリカには2010年に改訂された「米国リウマチ学会のステロイド骨粗鬆症の予防と治療の推奨」<ref>Arthritis Care Res (Hoboken). 2010 Nov;62(11):1515-26. PMID 20662044</ref>を発表している。 |
|||
== 骨粗鬆症のスクリーニング == |
|||
JCS2015には骨粗鬆症のスクリーニング対象者の記載はない。USPSTFでは65歳以上の女性をスクリーニング対象としている。慣習的に65歳以上の女性、65歳未満で[[ステロイド]]の全身投与を行う予定のある男女、転倒やふらつきのリスクがある男女をスクリーニング対象とすることが多い。スクリーニングでリスク評価をする項目は骨密度の測定と骨折リスク評価ツールであるFRAXを用いる。その結果以下の4パターンでは薬物療法の適応と考えられるが、これらの基準は絶対的なものではない。例えば寝たきりで[[転倒]]する機会が乏しい場合、余命が限られているため、服薬が困難な場合は治療する意義は乏しくなる。 |
|||
*骨粗鬆症性骨折の既往がある |
|||
*骨密度(DXA測定)がTスコア-2.5(YAM70%)未満である |
|||
*骨密度(DXA測定)がTスコア-1.0〜-2.5でFRAXで10年以内の骨粗鬆症性骨折のリスクが15%以上である |
|||
*ステロイド長期全身投与を行っているまたは行う予定がある |
|||
治療方法には[[カルシウム]]や[[ビタミンD]]の投与の他、転倒予防、骨粗鬆症治療薬投与などが知られている。 |
|||
== 検査 == |
== 検査 == |
||
=== 骨密度測定 === |
|||
[[骨密度測定|骨塩定量法]]は[[X線]]、[[超音波]]などを用いた方法が用いられている。一般病院では[[かかと]]の骨量を測定する検査が普及している。しかし、高齢女性においては、二重エネルギーX線吸収法(DXA法)は骨折予測にあまり有用でないと、Archives of Internal Medicine誌 (2007; 167: 155-160) に掲載された。 |
|||
====DXA(dual-energy X-ray absorptiometry、躯幹骨二重X線吸収法) ==== |
|||
DXAまたはDEXAとよばれる[[骨密度測定法]]は2種類の異なるX線を骨にあてて、骨とほかの組織におけるX線の吸収率の差から骨密度を測定する方法である。DXAは正確に骨密度を測定できる方法としてWHOの基準に組み込まれており、2017年現在、骨粗鬆症の標準的な診断方法となっている。[[骨塩定量]]ともいう。 |
|||
測定部位はJCS2015では腰椎(L1〜L4またはL2〜L4)と大腿骨近位部の両者を測定することが推奨されている。日本では性別ごとの若年成人平均値(young adult mean、YAM)を基準値として何%かで産出される。これに対して欧米では若年女性(20〜29歳)の骨密度を基準とした標準偏差値であるTスコアを用いる。Tスコアの-2.5がYAM70%に相当する。なお同年齢との比較はZスコアで行われる。 |
|||
DXAの診断特性はTスコア-2.5以下を基準とした場合の椎体骨折の有無に対して腰椎のDXAは感度71.2%で特異度97.2%であった。大腿骨近位部のDXAでは感度33.8%で特異度が97.2%であった。椎体骨折に関しては椎骨のDXAの方が望ましいが椎体圧迫骨折があると見かけ上骨密度が高くなるため腰椎Xpで圧迫骨折がないことを確認することが必要である。 |
|||
[[日本骨代謝学会]]によるフローチャートによると、腰椎側面の[[X線撮影]]で病的骨折が認めなければ、骨塩定量を行なうこととなっている。若年成人平均値(YAM)を基準値として、70%未満であれば、どの部位であっても骨粗鬆症と診断する。測定部位は[[腰椎]]、[[大腿骨]]、[[橈骨]]、[[第二中手骨]]、[[踵骨]]いずれでもよいとされているが、もっとも望ましいのは腰椎とされている。70%-80%の範囲では骨量減少である。橈骨では[[ビスホスホネート]](ビスフォスフォネート)の治療効果判定ができない。[[超音波]]を使用した骨密度定量は結果のばらつきが大きく、骨粗鬆症の診断に使用するのは適切ではないとして、適正な測定方法に含まれていない。高齢女性においては、二重エネルギーX線吸収法(DXA法)は骨折予測にあまり有用でないという報告もある<ref>Archives of Internal Medicine誌 (2007; 167: 155-160)</ref>。 |
|||
==== MD法、DIP法 ==== |
|||
手の骨と、階段状になったアルミニウム板とを同時にX線撮影し、骨とアルミニウムの濃度を比べることによって骨密度を測定する。 |
|||
==== QCT法、pQCT法 ==== |
|||
[[CT]]を用いて、骨を撮影する。 |
|||
==== QUS法 ==== |
|||
超音波を用いて骨密度を測定する。X線被爆の恐れが無い。 |
|||
=== FRAX(Fracture Risk Assessment Tool) === |
|||
[https://www.shef.ac.uk/FRAX/tool.jsp?lang=jp FRAX]は2008年にWHOから、10年以内の大腿骨近位部[[骨折]]と主要な骨粗鬆症性骨折(大腿骨近位部骨折、上腕骨近位部骨折、橈骨遠位端骨折、臨床的椎骨骨折)のリスク評価するためのツールとして提唱された。FRAXによる骨折リスクの評価は欧米・アジア・オーストラリアでの10コホート研究から検討された12項目の骨折危険因子から計算される。対象年齢は40〜90歳成人で、危険因子は年齢、性別、体重、身長、骨折歴、両親の大腿骨近位部骨折歴、現在の喫煙、ステロイド使用、[[関節リウマチ]]、続発性骨粗鬆症、1日3単位以上のアルコール摂取、大腿骨近位部骨密度からなる。リスクとしては大腿骨近位部骨折の家族歴が最も高く、関節リウマチ、ステロイドの使用、骨粗鬆症性骨折の既往が続く。 |
|||
JPOS(Japanese Population-Based Osteoporisis)では日本語版FRAXで計算された10年以内の骨折リスクと実際に10年間フォローアップした際の骨折率を比較した比較し、両者に大きな差は認められなかった。FRAXは日本の医療現場でも実用可能と考えられる。FRAXには大腿骨近位部の骨密度の項目があるが、この項目は使用しなくとも計算された骨折リスクに大きな影響は与えていない。そのため骨密度が測定できない診療所でも利用可能である。FRAXの問題点としては以下の7項目が指摘されている。まずは制作過程が明らかにされていないこと。入力できる骨密度は大腿骨近位部に限られれいるため椎体骨折の評価としては不十分な可能性があること。骨折リスクの1つであるステロイドの使用量と使用期間が考慮されないこと。大腿骨近位部骨折の最大の原因である転倒が危険因子に含まれていないこと、骨折歴では骨折数や部位が考慮されていないこと。[[プロトンポンプ阻害薬]]、[[抗うつ薬]]、[[抗凝固薬]]、ループ[[利尿薬]]などその他の骨折リスクをあげる薬剤の使用が考慮されていないこと、40〜90才成人を対象としているツールなのでそれ以外の年齢では利用できないことがあげられる。 |
|||
=== 骨代謝マーカー === |
|||
; 骨塩定量 |
|||
骨吸収マーカーであるDPDや[[NTX]]、[[TRACP-5b]]および、骨形成マーカーBAP、[[P1NP]]が知られている。 |
|||
: [[日本骨代謝学会]]によるフローチャートによると、腰椎側面の[[X線撮影]]で病的骨折が認めなければ、骨塩定量を行なうこととなっている。若年成人平均値(YAM)を基準値として、70%未満であれば、どの部位であっても骨粗鬆症と診断する。測定部位は[[腰椎]]、[[大腿骨]]、[[橈骨]]、[[第二中手骨]]、[[踵骨]]いずれでもよいとされているが、もっとも望ましいのは腰椎とされている。70%-80%の範囲では骨量減少である。橈骨では[[ビスホスホネート]](ビスフォスフォネート)の治療効果判定ができない。[[超音波]]を使用した骨密度定量は結果のばらつきが大きく、骨粗鬆症の診断に使用するのは適切ではないとして、適正な測定方法に含まれていない。 |
|||
; 骨代謝マーカー |
|||
: 骨吸収マーカーであるDPDや[[NTX]],[[TRACP-5b]]および、骨形成マーカーBAP,[[P1NP]]が知られている。 |
|||
== 予防 == |
== 予防 == |
||
| 64行目: | 95行目: | ||
== 治療 == |
== 治療 == |
||
=== |
=== 食事・運動療法 === |
||
日本人の平均[[カルシウム]]摂取量と平均[[ビタミンD]]摂取量は厚生労働省の食事摂取基準の推奨量にややかける実態があることから骨粗鬆症の患者にはカルシウムとビタミンDの補充を行うことがある。ビタミンD血中濃度測定は[[カルシジオール]](25(OH)D)の濃度で評価し、15ng/ml(37.5nmol/l)以上であれば十分とされている。食事ではカルシウムは[[牛乳]]や[[乳製品]]、[[マイワシ]]、[[干しえび]]、[[シジミ]]などにビタミンDは[[マイワシ]]などの魚と[[しいたけ]]や[[きくらげ]]などのきのこ類に多く含まれている。またビタミンDは紫外線にあたると体内で合成されるため日光浴も重要である。一般的には冬期では1日あたり20分〜2時間、夏期では5〜10分くらい日光にあたるとよいとされている。しかし天候や緯度にもよるので一概には言えない。屋外で運動療法を行うことで自然に必要な量の紫外線を浴びてビタミンDを合成することが可能である。 |
|||
骨粗鬆症は下記の4種類の薬剤(ビスフォスフォネート系薬剤・SERMおよび女性ホルモン・抗RANKL抗体・テリパラチド)の中から1つを選択して行われる。日本での保険診療では、4種類の中の複数を重複投与することは出来ない。また女性ホルモン・ラロキシフェン・バゼドキシフェンは閉経後の女性のみに有効である。 |
|||
==== ビスフォスフォネート系薬剤 ==== |
|||
{{see also|ビスホスホネート}} |
|||
ビスフォスフォネート系薬剤は、毎朝起床時(朝食前)にコップ1杯以上の水(180cc以上)で内服し、服用後30分は食事を摂らず、横にもならないという内服時の制約があり、服用法が煩雑なのが欠点である。このような短所を改善すべく、週1回または月1回のビスフォスフォネート系治療薬が開発された。月1回の点滴薬も販売されている。FDAは大腿骨頸部骨折後の骨折予防に[[ゾレドロン酸]](ゾレンドロネート)の年1回静注を承認しているが日本では未発売である<ref>[[ニューイングランド・ジャーナル・オブ・メディシン|NEJM]].(2007; 357: 1799-1809)</ref>。骨密度は投与開始から5%程度の改善があり、その後はプラトーとなる。長期間の使用により、病的骨折が出現しやすくなり問題となっている。また抜歯時の顎骨壊死のリスクが増すことも知られている。多くの薬剤が開発されており、各薬剤の詳細については[[ビスホスホネート]]を参照のこと。 |
|||
=== 転倒予防 === |
|||
==== SERMおよび女性ホルモン ==== |
|||
転倒予防では多因子介入を行う。[[向精神薬]](特にベンゾジアゼピン系薬)、[[降圧薬]]、糖尿病治療薬、薬剤性パーキンソン症候群を起こすような薬剤など、ふらつき・転倒の原因となっている薬剤の減量や中止を検討してポリファーマシーを解消する。転倒の原因となる白内障や緑内障を積極的に検索する。夜間の排尿も転倒のリスクになるため排尿障害も積極的に検索する。筋力トレーニングやバランス強化トレーニング、耐久性訓練などを組み合わせた運動療法は転倒率を20%程度抑制しQOLを改善させるという報告もある。 |
|||
; [[ラロキシフェン]]・[[バゼドキシフェン]] |
|||
: [[SERM]](selective estrogen receptor modulator)である。[[エストロゲン]]受容体に対するパーシャルアゴニストであり、骨代謝ではエストロゲンアゴニスト、骨外では[[アンタゴニスト]]として作用するため、[[高脂血症]]、[[乳癌]]のリスクも低下させる。商品名はそれぞれエビスタ®とビビアント®である。エストロゲンのように乳癌や子宮癌のリスクを増やさない。骨密度は投与開始から3%程度の改善があり、その後はプラトーとなる。ビスフォスフォネート系薬剤にはない骨質改善効果があるとされる。[[浮腫]]をきたしやすいという欠点がある。また下肢静脈血栓症のリスクを上げるために寝たきり患者などの臥床者には使用できない。 |
|||
; 女性ホルモン製剤 |
|||
: エストリール®などが知られている。骨粗鬆症よりも[[更年期障害]]や美容の目的で使用される。[[乳癌]]や[[子宮癌]]の発生頻度上げるという問題がある。 |
|||
=== 薬物療法 === |
|||
骨粗鬆症は下記の4種類の薬剤(ビスフォスフォネート系薬剤・SERMおよび女性ホルモン・抗RANKL抗体・テリパラチド)の中から1つを選択して行われる。日本での保険診療では、4種類の中の複数を重複投与することは出来ない。また女性ホルモン・ラロキシフェン・バゼドキシフェンは閉経後の女性のみに有効である。 |
|||
[[File:Denosumab.jpg|thumb|プラリア]] |
|||
; [[デノスマブ]]; 抗[[RANKL]]抗体 |
|||
: [[破骨細胞]]の[[分化]]・成熟・活性化シグナルであるreceptor activator of nuclear factor κβ ligand(RANKL)に結合することにより、[[破骨細胞]]の活動を抑制し、骨吸収を抑制する。半年に1回、筋肉注射する。血中のカルシウムが低下しやすいので原則ビタミンDの併用が必要。非常に高い骨密度の改善効果を持つ。日本では第一三共製薬より「プラリア」として販売されている。 |
|||
==== 副甲状腺ホルモン ==== |
|||
; [[テリパラチド]]; 遺伝子組換えヒトPTH(1-34) |
|||
: ヒト[[副甲状腺]]ホルモンのN末端1番から34番までのみを遺伝子組換えにより製剤化したもの。唯一の骨新生促進効果を持つ薬剤。[[皮下注射]]であるためコンプライアンスでは短所があるが、骨量増加作用は上記の薬剤と比較して最も高い。商品名フォルテオ®・テリボン®の2剤が製品化されている。フォルテオは毎日1回の在宅自己注射(皮下注射)で、テリボンは週1回の通勤での皮下注射となる。骨折や骨壊死の治癒促進効果があるが、嘔気などの消化器症状が出やすい。 |
|||
=== 補助的な治療薬 === |
|||
下記は上記の主な4種類の治療薬とともに補助的に使用される薬剤である。単独では骨密度改善効果は期待できない。 |
|||
; 活性型ビタミンD3製剤 |
|||
: カルシウム摂取量が少ない日本では、重要な位置を占める薬物である。骨折抑制効果がある[[エルデカルシトール]](エディロール®)、アルファカルシドールであるワンアルファ®、アルファロール®といった商品が有名である。カルシトリオール(商品名ロカルトロール®)は肝臓や腎臓における活性化の必要がなく、臓器障害があるときは好まれる。近年はフォレカルシトール(ホーネル®、フルスタン®など)といった強力な薬物も用いられる。マキサカルシトール(オキサロール®など)は維持透析における二次性副甲状腺機能亢進症で用いられる注射薬である。カルシウム製剤と併用は[[高カルシウム血症]]リスクがあるので注意が必要である。SERMやビスフォスフォネート系薬剤の治療効果を示した臨床研究では、基本的にビタミンD3製剤が併用されているデータが多いので、SERMやビスフォスフォネート系薬剤を使用する際には、ビタミンD3製剤を併用することが多い。また抗RANKL抗体製剤を使用するときは、ビタミンD3製剤の併用が必須となる。 |
|||
; カルシトニン製剤 |
|||
[[File:Elcatonin-2016-JAPAN.jpg|thumb|エルシトニン]] |
|||
: [[カルシトニン]]製剤としてエルシトニン®などが知られている。日本では骨粗鬆症単独の治療としては認可されておらず、「骨粗鬆症に伴う疼痛緩和」の病名で認可されている。 |
|||
; ビタミンK2製剤 |
|||
: [[ビタミンK]]製剤として、グラケー®やケイツー®が知られているが、治療薬としての選択優先度は低い。 |
|||
; カルシウム製剤 |
|||
: カルチコール®やアスパラCA®が知られている。[[炭酸カルシウム]]や[[乳酸カルシウム]]。サプリメントとしての市販されている。 |
|||
=== 治療ガイドラインでの優先度 === |
|||
{| class="wikitable" |
{| class="wikitable" |
||
!nowrap|薬物!!nowrap|骨密度増加!!nowrap|椎体骨折防止!!nowrap|非椎体骨折予防!!nowrap|総合評価 |
!nowrap|薬物!!nowrap|骨密度増加!!nowrap|椎体骨折防止!!nowrap|非椎体骨折予防!!nowrap|総合評価 |
||
| 121行目: | 125行目: | ||
|} |
|} |
||
上記は骨粗鬆症の予防と治療ガイドライン作成委員会における推奨度である。Aは強く勧められる、Bは勧められる、Cは勧められる根拠がないとされているものである。2016年現在では、さらに新しいガイドラインが発表されており、上記は古いガイドラインである。 |
上記は骨粗鬆症の予防と治療ガイドライン作成委員会における推奨度である。Aは強く勧められる、Bは勧められる、Cは勧められる根拠がないとされているものである。2016年現在では、さらに新しいガイドラインが発表されており、上記は古いガイドラインである。 |
||
==== ビスフォスフォネート系薬剤 ==== |
|||
{{see also|ビスホスホネート}} |
|||
===== 概要 ===== |
|||
[[ビスホスホネート]](BP)は骨組織に付着することで[[破骨細胞]]に取り込まれる。BPを取り込んだ破骨細胞は[[アポトーシス]]に至り骨吸収が抑制される。その結果骨密度が上昇し、骨折の予防につながる。側鎖に窒素を含まない第一世代の[[エチドロン酸]](商品名ダイドロネル)、側鎖に[[窒素]]を含むが環状構造を有さない第二世代の[[アレンドロン酸]](商品名ボナロン、フォサマック)、[[イバンドロン酸]](商品名ボンビバ)、側鎖に窒素を含み環状構造を有する第三世代の[[リセドロン酸]](商品名アクトネル、ベネット)、[[ミノドロン酸]](ボノテオ、リカルボン)がある。第二、第三世代のBPは第一世代と異なる機序で骨吸収を抑制するため、1000倍から10000倍も効果が高いといわれている。BPにはゾレドロン酸(商品名ゾメタ)という点滴薬があるが悪性腫瘍による高カルシウム血症で用いられる<ref>[[ニューイングランド・ジャーナル・オブ・メディシン|NEJM]].(2007; 357: 1799-1809)</ref>。日本では骨粗鬆症と指摘された場合、脆弱性骨折を起こした場合、他疾患でステロイド全身投与を導入され、骨粗鬆症予防が必要とされた場合にBPは投与される。日本のガイドラインでは |
|||
BPのうち特にアレンドロン酸とリセドロン酸を第一選択として推奨している。 |
|||
なお'''[[クレアチニンクリアランス]]で30ml/min未満ではBPは使用禁忌であるため腎機能障害のある場合は投与できない'''。 |
|||
===== 効果 ===== |
|||
[[骨密度]]に関しては椎体および大腿骨近位部の骨密度を上昇させる。骨密度は投与開始から5%程度の改善があり、その後はプラトーとなる。骨折の一次予防に関してはあまり効果なく、骨折の二次予防に関しては椎体骨折、非椎体骨折、大腿骨近位部骨折のいずれも減らすことができ、かなり効果が期待できる。骨折時は座位保持が困難な場合もあるのでBPを安全に服薬できるようになったら速やかに内服を開始する。BPを投与開始し6〜12ヶ月で椎体骨折の予防効果が出現し、12〜18ヶ月以降になってはじめて大腿骨近位部骨折を含む非椎体骨折の予防効果が現れる。長期的な骨折予防効果が持続するかは不明である。 |
|||
BPの効果を検証した研究の殆どはカルシウム製剤と活性型ビタミンD3製剤を併用している。そのため、BPを開始する際は活性型ビタミンD3製剤(ワンアルファならば0.5μg/dayから1.0μg/day程度)を併用する。必要があればカルシウム製剤も併用する。 |
|||
FDAはBPによる大腿骨非定形骨折のリスク増加を受けて、5年以上使用する場合には継続するべきか再検討するように2010年に警告している。休薬のプロトコールとしてはUK NOGGのものが知られている<ref>Maturitas. 2013 Aug;75(4):392-6. PMID 23810490</ref>。 |
|||
===== 副作用 ===== |
|||
;上部消化管障害 |
|||
BPで最も頻度の多い副作用が上部消化管障害である。食道・胃粘膜に対して刺激が強い薬剤であるため逆流性食道炎や食道潰瘍を起こす。上部消化管障害の予防のために'''朝起床時(朝食前)にコップ1杯以上の水(180cc以上)で内服し、服用後30分は食事を摂らず、横にもならないこと'''が推奨される。服薬法が煩雑な欠点の解消のため週1回または月1回のビスフォスフォネート系治療薬が開発された。 |
|||
;薬剤関連顎骨壊死(MRONJ) |
|||
{{see also|ビスホスホネート系薬剤関連顎骨壊死}} |
|||
薬剤関連顎骨壊死(medication-related ONJ、MRONJ)は2003年に顎骨の骨髄炎などの研究者であるMarxが普通と異なる病態をまとめたレターを報告したのがはじまりである。MRONJでは口の中の歯肉の一部がなくなり、顎骨が直接口腔に露出している状態になる。顎骨骨髄炎の多くは感染源の歯を抜歯すると治癒するがBPを服用している感染源の歯を抜歯しても治癒せず、むしろ悪化することがある。しかし因果関係までは証明されていない。抜歯を契機に発見されることが多いため口腔内に侵襲的な処置をする際にBPを中止するべきか議論されている。BPの破骨細胞での作用が不可逆であることから中止に意味がないという意見もある。'''BP開始前に侵襲的処置が必要か歯科医師と相談してから開始するのが最もよい'''と言われている。 |
|||
悪性腫瘍などに対し静脈注射で高用量のBPを使用した場合の方が出現頻度が高いが骨粗鬆症でもちいるBPでも起こる。 |
|||
;異型骨折 |
|||
骨粗鬆症では通常はおきないような大腿骨転子下や大腿骨骨幹部骨折を非定型骨折または異型骨折といい、BPとの関連が考えられている。BPの総投与量が多いほど発症のリスクが上がる。3〜5年でオッズ比が1.6となる。FDAは大腿骨非定型骨折のリスク増加を受けて、5年以上使用する場合には継続するべきか再検討するようにと2010年に警告している。このような内容を踏まえると'''BPは初期の数年間以降は骨折予防効果がない可能性、3年以上で非定型骨折を増やす可能性があることからBPの使用は3〜5年に控えるべきという意見もある'''。またBP投与中に異型骨折した場合は速やかにBPを中止する。 |
|||
;心房細動 |
|||
BP使用者は心房細動のオッズ比が1.4と多かった。 |
|||
==== SERMおよび女性ホルモン ==== |
|||
* [[ラロキシフェン]]・[[バゼドキシフェン]] |
|||
: これら[[SERM]](selective estrogen receptor modulator)は、[[エストロゲン]]受容体に対するパーシャルアゴニストであり、骨代謝ではエストロゲンアゴニスト、骨外では[[アンタゴニスト]]として作用するため、[[高脂血症]]、[[乳癌]]のリスクも低下させる。商品名はそれぞれエビスタ{{sup|®}}とビビアント{{sup|®}}である。エストロゲンのように乳癌や子宮癌のリスクを増やさない。骨密度は投与開始から3%程度の改善があり、その後はプラトーとなる。ビスフォスフォネート系薬剤にはない骨質改善効果があるとされる。[[浮腫]]をきたしやすいという欠点がある。また下肢[[静脈血栓症]]のリスクを上げるために寝たきり患者などの臥床者には使用できない。SERMの特徴としては椎体骨折以外の骨折を減らしたというエビデンスがないことがあげられる。SERMは骨粗鬆症の治療で第一選択にはならないが、BPが使用できない場合、BPを5年ほど使用し中止した場合、BPを使用しても椎体骨折を繰り返している女性で内服による血栓症のリスク増加を許容できるくらいADLが良い場合に使用が検討される。 |
|||
* 女性ホルモン製剤 |
|||
: エストリール®などが知られている。骨粗鬆症よりも[[更年期障害]]や美容の目的で使用される。[[乳癌]]や[[子宮癌]]の発生頻度上げるという問題がある。女性ホルモン製剤は骨粗鬆症と同時に思い更年期障害がある閉経後間もない女性が対象ならばまとめて治療できるメリットがある。しかし女性ホルモン製剤は骨粗鬆症自体には保険適応がない。またホルモン補充療法は、大規模臨床試験の途中で、冠動脈疾患や乳癌発症などのリスクが骨折減少などの有益性を上回ったため、中止となった<ref>Writing Group for the Women's Health Initiative Investigators. Risks and Benefits of Estrogen Plus Progestin in Healthy Postmenopausal Women. JAMA 2002;288(3):321-333.</ref>。 |
|||
==== 抗RANKL抗体 ==== |
|||
[[File:Denosumab.jpg|thumb|プラリア]] |
|||
* [[デノスマブ]]; 抗[[RANKL]]抗体 |
|||
: [[破骨細胞]]の[[分化]]・成熟・活性化シグナルであるreceptor activator of nuclear factor κβ ligand(RANKL)に結合することにより、[[破骨細胞]]の活動を抑制し、骨吸収を抑制する。半年に1回、筋肉注射する。血中の[[カルシウム]]が低下しやすいので原則[[ビタミンD]]・カルシウム・[[マグネシウム]]の合剤(デノタス錠)の併用が必要。非常に高い骨密度の改善効果を持つ。日本では[[第一三共]]より「プラリア」として販売されている。 |
|||
==== 副甲状腺ホルモン ==== |
|||
; [[テリパラチド]]; 遺伝子組換えヒトPTH(1-34) |
|||
: ヒト[[副甲状腺]]ホルモンのN末端1番から34番までのみを遺伝子組換えにより製剤化したものである。唯一の骨新生促進効果を持つ薬剤。[[皮下注射]]であるためコンプライアンスでは短所があるが、骨量増加作用は上記の薬剤と比較して最も高い。商品名フォルテオ®・テリボン®の2剤が製品化されている。フォルテオは毎日1回の在宅自己注射(皮下注射)で、テリボンは週1回の通勤での皮下注射となる。骨折や骨壊死の治癒促進効果があるが、嘔気などの消化器症状が出やすい。JCS2015ではBPやSERMなどによる治療を行っても骨折を生じた例、高齢で複数の椎体骨折や大腿骨近位部骨折を生じた例、骨密度が著しい例ではテリパラチドの使用を推奨している。またステロイド骨粗鬆症で骨折を起こした場合には用いることもあるが投与期間は2年以上の効果は証明されていない。 |
|||
=== 補助的な治療薬 === |
|||
下記は上記の主な4種類の治療薬とともに補助的に使用される薬剤である。単独では骨密度改善効果は期待できない。 |
|||
; 活性型ビタミンD3製剤 |
|||
: カルシウム摂取量が少ない日本では、重要な位置を占める薬物である。骨折抑制効果がある[[エルデカルシトール]](エディロール®)、アルファカルシドールであるワンアルファ®、アルファロール®といった商品が有名である。カルシトリオール(商品名ロカルトロール®)は肝臓や腎臓における活性化の必要がなく、臓器障害があるときは好まれる。近年はフォレカルシトール(ホーネル®、フルスタン®など)といった強力な薬物も用いられる。マキサカルシトール(オキサロール®など)は維持透析における二次性副甲状腺機能亢進症で用いられる注射薬である。カルシウム製剤と併用は[[高カルシウム血症]]リスクがあるので注意が必要である。SERMやビスフォスフォネート系薬剤の治療効果を示した臨床研究では、基本的にビタミンD3製剤が併用されているデータが多いので、SERMやビスフォスフォネート系薬剤を使用する際には、ビタミンD3製剤を併用することが多い。また抗RANKL抗体製剤を使用するときは、ビタミンD3製剤の併用が必須となる。 |
|||
; カルシトニン製剤 |
|||
[[File:Elcatonin-2016-JAPAN.jpg|thumb|エルシトニン]] |
|||
: [[カルシトニン]]製剤としてエルシトニン®などが知られている。日本では骨粗鬆症単独の治療としては認可されておらず、「骨粗鬆症に伴う疼痛緩和」の病名で認可されている。 |
|||
; ビタミンK2製剤 |
|||
: [[ビタミンK]]製剤として、グラケー®やケイツー®が知られているが、治療薬としての選択優先度は低い。 |
|||
; カルシウム製剤 |
|||
: カルチコール®やアスパラCA®が知られている。[[炭酸カルシウム]]や[[乳酸カルシウム]]。骨粗鬆症で利用できるカルシウム製剤はリン酸水素カルシウムとL-アスパラギン酸カルシウム(アスパラCA)の2種類がある。リン酸水素カルシウムは散剤で1日3g摂取すればカルシウムを699mg摂取できるがL-アスパラギン酸カルシウムは錠剤で1日1.2g摂取してもカルシウムは134.4mgしか摂取ができない。サプリメントが多数市販されており、サプリメントやカルシウム製剤で1日500mg以上を摂取しないのが目安で、食事と合わせても1日2000mgを超えないように摂取する。 |
|||
== ステロイド骨粗鬆症 == |
|||
=== 病態 === |
|||
骨粗鬆症とステロイド骨粗鬆症は[[病態]]が異なると考えられている。[[エストロゲン]]は直接[[破骨細胞]]による[[骨吸収]]を抑制し、[[NF-κB活性化受容体リガンド]](receptor activator of NF-κB ligand、RANML)の発現を抑制し、破骨細胞の分化も抑制する。閉経後の女性の骨粗鬆症ではエストロゲンの分泌低下によって前述の抑制がなくなることや加齢によって骨吸収の増加が起こることで骨量が減少する。ステロイド骨粗鬆症では骨細胞と骨芽細胞のアポトーシスが主な病態になる。骨細胞と骨芽細胞のアポトーシスにより骨形成が抑制され骨量に加え骨質も低下する。ステロイド骨粗鬆症では始めに骨の内部の海綿骨の骨量・骨質が低下し、椎体圧迫骨折を起こす。後に外側の皮質骨にも影響が出て大腿骨頸部骨折や転子部骨折を起こす。 |
|||
'''同じ骨密度でもステロイド使用者は非使用者よりも骨折のリスクが高い。'''また'''ステロイド骨粗鬆症の骨折リスクは全身性ステロイドの用量依存性で、総投与量よりも現在量が骨折のリスクに相関する'''ことに注意が必要である。 |
|||
=== 治療 === |
|||
ステロイド骨粗鬆症に関しては日本骨代謝学会が「ステロイド性骨粗鬆症の管理と治療ガイドライン2014年改訂版」を作成している<ref>ステロイド性骨粗鬆症の管理と治療ガイドライン2014年改訂版 ISBN 9784872594768</ref>。またアメリカには2010年に改訂された「米国リウマチ学会のステロイド骨粗鬆症の予防と治療の推奨」<ref>Arthritis Care Res (Hoboken). 2010 Nov;62(11):1515-26. PMID 20662044</ref>を発表している。'''ステロイド骨粗鬆症の予防、治療において何よりも大切なことは全身性ステロイドの使用量、使用期間をできるだけ少なくすることである。'''局所ステロイドや免疫抑制薬を用いるなどして全身性ステロイドの使用量を減らせないか常に考えることが必要である。 |
|||
2010年に改訂された「米国リウマチ学会のステロイド骨粗鬆症の予防と治療の推奨」では何mgまでのステロイドであれば、骨密度を減らさない、骨折率を上げないというような安全域はないため、全身性ステロイドを3ヶ月以上使う見込みのある人全員に生活指導をするように推奨している。生活指導をした上で「閉経後女性または50歳以上の男性」、閉経前女性または50歳以下の男性に分けて治療推奨が示されている。 |
|||
==== 生活指導と評価 ==== |
|||
2010年に改訂された「米国リウマチ学会のステロイド骨粗鬆症の予防と治療の推奨」では以下のような生活指導と評価が全身性ステロイドを3ヶ月以上用いる場合は必要とされている。 |
|||
*適度な荷重運動 |
|||
*禁煙 |
|||
*過度の飲酒をさける |
|||
*カルシウムやビタミンDの栄養指導 |
|||
*転倒リスク評価 |
|||
*DXAのベースライン評価 |
|||
*血清カルシジオール(25(OH)D)の測定(日本では保険適応なし) |
|||
*ベースラインの身長評価 |
|||
*脆弱骨折の評価 |
|||
*プレドニゾロン≧5mg/day相当使用の場合は椎体骨折のX線評価を考慮 |
|||
*全身性ステロイドを3ヶ月以上使用の場合、カルシウム1200〜1500mg/dayを摂取 |
|||
*全身性ステロイドを3ヶ月以上使用の場合、ビタミンDサプリメントの内服 |
|||
なお、カルシウム製剤と活性型ビタミンD3製剤の併用は通常は行わない。 |
|||
==== 閉経後女性または50歳以上の男性の場合 ==== |
|||
閉経後の女性または50歳以上の男性の場合はFRAXで骨折リスクを計算する。10年以内の主要な骨折リスクが10%未満の時を低リスク、10〜20%のとき中リスク、20%より大きい場合とTスコア≦-2.5の場合と[[脆弱骨折]]の既往がある場合を高リスクと層別化する。低リスク群で全身性ステロイドを3ヶ月以上使用が見込まれないものは薬物療法は推奨されない。3ヶ月以上使用が見込まれる場合でもプレドニゾロン<7.5mg/day相当の場合は薬物療法は推奨されない。しかしプレドニゾロン≧7.5mg/day相当の場合はアレンドロン酸、リセドロン酸、ゾレドロン酸の利用を推奨する。中リスク群で全身性ステロイドを3ヶ月以上使用が見込まれないものは薬物療法は推奨されない。3ヶ月以上使用が見込まれる場合は薬物療法が推奨される。プレドニゾロン<7.5mg/day相当の場合ははアレンドロン酸やリセドロン酸の投与が推奨される。プレドニゾロン≧7.5mg/day相当の場合はアレンドロン酸、リセドロン酸、ゾレドロン酸の投与が推奨される。高リスクではプレドニゾロン≧5mg/day相当量を1ヶ月未満の場合はアレンドロン酸、リセドロン酸、ゾレドロン酸の投与を推奨する。またプレドニゾロン<5mg/day相当量を1ヶ月以上またはどの用量に関わらず1ヶ月以上ステロイドを使用の場合はアレンドロン酸、リセドロン酸、ゾレドロン酸、[[テリパラチド]]の投与を推奨する。 |
|||
==== 閉経前女性または50歳以下の男性の場合 ==== |
|||
閉経前女性または50歳以下の男性の場合の場合、脆弱骨折の有無と挙児希望の有無とステロイド投与期間と投与量で薬物療法は決定する。まず脆弱骨折がない場合は十分なデータがない。挙児希望がある場合は長期使用の安全性や胎児への安全性が確立していないため骨粗鬆症治療薬の投与は推奨されない。脆弱骨折がある場合は50歳以下の男性や挙児希望のない女性の場合はステロイド使用期間が1〜3ヶ月でプレドニゾロン≧5mg/day相当量を使用する場合はアレンドロン酸やリセドロン酸の投与を推奨する。プレドニゾロン≧7.5mg/day相当量使用する場合はゾレドロン酸も推奨される。ステロイド使用期間≧3ヶ月の場合はアレンドロン酸、リセドロン酸、ゾレドロン酸、[[テリパラチド]]の投与が推奨される。 |
|||
脆弱骨折がある挙児希望のある女性の場合はステロイド使用期間が1〜3ヶ月の場合は骨粗鬆症治療薬投与のコンセンサスはない。ステロイド使用期間≧3ヶ月ではプレドニゾロン≧7.5mg/day相当量使用する場合アレンドロン酸、リセドロン酸、テリパラチドの投与が推奨される。プレドニゾロン<7.5mg/day相当量使用する場合は骨粗鬆症治療薬投与のコンセンサスはない。 |
|||
==== ステロイド骨粗鬆症の注意点 ==== |
|||
ステロイド骨粗鬆症はプレドニンゾロン7.5mg/day以上の内服をしている群では早期から骨折リスクが高いという報告があることから、ステロイド開始直後からステロイド骨粗鬆症の予防は必要になる<ref>Osteoporos Int. 2002 Oct;13(10):777-87. PMID 12378366</ref>。FRAXが普及する以前によく用いられていた治療対象者はプレドニゾロン5〜7mg/day相当量以上、使用期間3ヶ月以上、Tスコア-1.0〜-1.5以下であった<ref>Nat Rev Rheumatol. 2015 Feb;11(2):98-109. PMID 25385412</ref>。またステロイド骨粗鬆症による骨折リスクが高リスクの場合はBPの長期投与はやむおえないと考えられている。比較的リスクが高いステロイド骨粗鬆症において[[テリパラチド]]は[[アレンドロン酸]]よりも腰椎骨密度をあげることが示されており新規圧迫骨折を防ぐ可能性が示唆されているが椎体以外の骨折に対する有用性は示されていない。 |
|||
ステロイド骨粗鬆症の場合は定期的な骨密度の測定などのモニタリングが必要である。またステロイド骨粗鬆症で骨折が起きた場合は[[テリパラチド]]を投与することがある。 |
|||
=== 喫煙と骨粗鬆症 === |
=== 喫煙と骨粗鬆症 === |
||
| 130行目: | 236行目: | ||
== 脚注 == |
== 脚注 == |
||
{{Reflist|2}} |
|||
== 参考文献 == |
== 参考文献 == |
||
| 140行目: | 246行目: | ||
* [http://www.tmd.ac.jp/press-release/20140204/index.html 「骨粗鬆症を抑制する新しい分子機能の発見」【野田政樹 教授】] 2014年2月4日 東京医科歯科大 |
* [http://www.tmd.ac.jp/press-release/20140204/index.html 「骨粗鬆症を抑制する新しい分子機能の発見」【野田政樹 教授】] 2014年2月4日 東京医科歯科大 |
||
* [http://www.mitsubishielectric.co.jp/me/dspace/column/c1402_1.html 宇宙で急激に進む「老化」が骨粗しょう症治療の救世主に!?] 2014年2月14日 三菱電機DSPACEコラム |
* [http://www.mitsubishielectric.co.jp/me/dspace/column/c1402_1.html 宇宙で急激に進む「老化」が骨粗しょう症治療の救世主に!?] 2014年2月14日 三菱電機DSPACEコラム |
||
* なんとなくDoしていませんか?骨粗鬆症マネジメント ISBN 9784758123198 |
|||
== 関連項目 == |
== 関連項目 == |
||
2017年4月29日 (土) 00:00時点における版
| 骨粗鬆症 | |
|---|---|
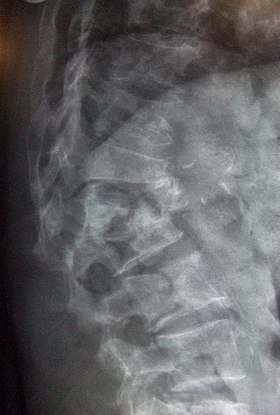 | |
| 概要 | |
| 診療科 | リウマチ学 |
| 分類および外部参照情報 | |
| ICD-10 | M80-M82 |
| ICD-9-CM | 733.0 |
| OMIM | 166710 |
| DiseasesDB | 9385 |
| MedlinePlus | 000360 |
| eMedicine | med/1693 ped/1683 pmr/94 pmr/95 |
| Patient UK | 骨粗鬆症 |
| MeSH | D010024 |
骨粗鬆症(こつそしょうしょう、もしくは「骨粗しょう症」osteoporosis)とは、骨密度の低下または骨質の劣化により骨強度が低下し、骨折しやすくなる疾患あるいはその状態を指す。
病態
骨は多孔質構造で、網目状の骨架橋によって強度が保たれている。骨架橋は骨芽細胞による骨形成と、破骨細胞により骨吸収によって常にリモデリングが行われており、古い骨を壊す一方で新しい骨を作ることで一定の状態を保っている。骨粗鬆症の病態は、骨吸収の相対的亢進による骨架橋の脆弱化である。大腿骨や椎体骨の骨折はいわゆる高齢者の寝たきりの原因となり生活の質 (QOL) を著しく低くする。骨吸収の相対的亢進は性ホルモンの低下によって加速されるので、閉経後の女性に多い。さらに女性は男性に比べてもともと骨量が少ないため、形成・吸収のバランスが崩れたときに、症状が表面化しやすい。
統計
厚生労働省などによると、日本国内の患者は高齢女性を中心に年々増加しており、自覚症状のない未受診者を含めると、推計で1100万人超に上る。患者の8割は女性である。高齢の女性に多く、60代女性の3人に1人、70代女性の2人に1人が、患者になっている可能性があるとされる。初期段階に自覚症状はなく、骨折して初めて気付くケースも少なくない。アメリカ合衆国では3000万人に症状が現れていると考えられている。
分類
骨粗鬆症は大きく原発性骨粗鬆症と続発性骨粗鬆症に分けられる。
原発性骨粗鬆症
閉経や老化に伴い骨密度が低下するタイプのものであり、骨粗鬆症のほとんどは原発性である。エストロゲン低下が主な原因であるが、加齢に伴う腎機能の低下によって生じるビタミンDの産生低下も原因となる。
- 女性では閉経後骨粗鬆症が多く、更年期におけるエストロゲン分泌量の低下が原因となり殆どの女性に骨密度低下が認められる。また閉経後女性にエストロゲンを補充すると骨量の減少が抑制される。妊娠に伴う骨粗鬆症も原発性骨粗鬆症の一つとして数えられ、母体のカルシウムが胎児に移行してしまうことが原因である。
- 男性では女性のように更年期で急速にエストロゲン産生量が低下して骨粗鬆症に陥るということはないが、加齢は骨量の減少要因の一つとなる。男性でも骨密度の低下と血中エストロゲン量には相関があることも示されている[1]。女性ではエストロゲンは卵巣で産生されるが、男性では卵巣がないため、類似の構造を持つテストステロン(男性ホルモン)から変換して産生する。高齢の男性ではテストステロン量が減少するためエストロゲン量も減少し、骨密度の低下につながると考えられている。
続発性(二次性)骨粗鬆症
続発性骨粗鬆症とは何らかの疾患のバックグラウンドの上に成り立つタイプのものである。続発性骨粗鬆症の中にはさらに内分泌性、栄養性、薬物性(主にステロイドによる)、不動性、先天性という細分類がある。
薬剤性骨粗鬆症
ガイドライン
骨粗鬆症の診療ガイドラインには日本の骨粗鬆症の予防と治療ガイドライン作成委員会が作成した「骨粗鬆症の予防と治療ガイドライン2015年版」(JCS2015)の他、イギリスのNICEガイドラインとSIGNガイドライン、アメリカのICSI、NOF、USPSTFがある。その中で診療ガイドラインの国際標準の作成手順となっているGRADE systemを用いて作られたものはNICEガイドラインとUSPSTFのみである。またステロイド骨粗鬆症では日本骨代謝学会が「ステロイド性骨粗鬆症の管理と治療ガイドライン2014年改訂版」を作成しており、アメリカには2010年に改訂された「米国リウマチ学会のステロイド骨粗鬆症の予防と治療の推奨」[5]を発表している。
骨粗鬆症のスクリーニング
JCS2015には骨粗鬆症のスクリーニング対象者の記載はない。USPSTFでは65歳以上の女性をスクリーニング対象としている。慣習的に65歳以上の女性、65歳未満でステロイドの全身投与を行う予定のある男女、転倒やふらつきのリスクがある男女をスクリーニング対象とすることが多い。スクリーニングでリスク評価をする項目は骨密度の測定と骨折リスク評価ツールであるFRAXを用いる。その結果以下の4パターンでは薬物療法の適応と考えられるが、これらの基準は絶対的なものではない。例えば寝たきりで転倒する機会が乏しい場合、余命が限られているため、服薬が困難な場合は治療する意義は乏しくなる。
- 骨粗鬆症性骨折の既往がある
- 骨密度(DXA測定)がTスコア-2.5(YAM70%)未満である
- 骨密度(DXA測定)がTスコア-1.0〜-2.5でFRAXで10年以内の骨粗鬆症性骨折のリスクが15%以上である
- ステロイド長期全身投与を行っているまたは行う予定がある
治療方法にはカルシウムやビタミンDの投与の他、転倒予防、骨粗鬆症治療薬投与などが知られている。
検査
骨密度測定
DXA(dual-energy X-ray absorptiometry、躯幹骨二重X線吸収法)
DXAまたはDEXAとよばれる骨密度測定法は2種類の異なるX線を骨にあてて、骨とほかの組織におけるX線の吸収率の差から骨密度を測定する方法である。DXAは正確に骨密度を測定できる方法としてWHOの基準に組み込まれており、2017年現在、骨粗鬆症の標準的な診断方法となっている。骨塩定量ともいう。
測定部位はJCS2015では腰椎(L1〜L4またはL2〜L4)と大腿骨近位部の両者を測定することが推奨されている。日本では性別ごとの若年成人平均値(young adult mean、YAM)を基準値として何%かで産出される。これに対して欧米では若年女性(20〜29歳)の骨密度を基準とした標準偏差値であるTスコアを用いる。Tスコアの-2.5がYAM70%に相当する。なお同年齢との比較はZスコアで行われる。
DXAの診断特性はTスコア-2.5以下を基準とした場合の椎体骨折の有無に対して腰椎のDXAは感度71.2%で特異度97.2%であった。大腿骨近位部のDXAでは感度33.8%で特異度が97.2%であった。椎体骨折に関しては椎骨のDXAの方が望ましいが椎体圧迫骨折があると見かけ上骨密度が高くなるため腰椎Xpで圧迫骨折がないことを確認することが必要である。
日本骨代謝学会によるフローチャートによると、腰椎側面のX線撮影で病的骨折が認めなければ、骨塩定量を行なうこととなっている。若年成人平均値(YAM)を基準値として、70%未満であれば、どの部位であっても骨粗鬆症と診断する。測定部位は腰椎、大腿骨、橈骨、第二中手骨、踵骨いずれでもよいとされているが、もっとも望ましいのは腰椎とされている。70%-80%の範囲では骨量減少である。橈骨ではビスホスホネート(ビスフォスフォネート)の治療効果判定ができない。超音波を使用した骨密度定量は結果のばらつきが大きく、骨粗鬆症の診断に使用するのは適切ではないとして、適正な測定方法に含まれていない。高齢女性においては、二重エネルギーX線吸収法(DXA法)は骨折予測にあまり有用でないという報告もある[6]。
MD法、DIP法
手の骨と、階段状になったアルミニウム板とを同時にX線撮影し、骨とアルミニウムの濃度を比べることによって骨密度を測定する。
QCT法、pQCT法
CTを用いて、骨を撮影する。
QUS法
超音波を用いて骨密度を測定する。X線被爆の恐れが無い。
FRAX(Fracture Risk Assessment Tool)
FRAXは2008年にWHOから、10年以内の大腿骨近位部骨折と主要な骨粗鬆症性骨折(大腿骨近位部骨折、上腕骨近位部骨折、橈骨遠位端骨折、臨床的椎骨骨折)のリスク評価するためのツールとして提唱された。FRAXによる骨折リスクの評価は欧米・アジア・オーストラリアでの10コホート研究から検討された12項目の骨折危険因子から計算される。対象年齢は40〜90歳成人で、危険因子は年齢、性別、体重、身長、骨折歴、両親の大腿骨近位部骨折歴、現在の喫煙、ステロイド使用、関節リウマチ、続発性骨粗鬆症、1日3単位以上のアルコール摂取、大腿骨近位部骨密度からなる。リスクとしては大腿骨近位部骨折の家族歴が最も高く、関節リウマチ、ステロイドの使用、骨粗鬆症性骨折の既往が続く。 JPOS(Japanese Population-Based Osteoporisis)では日本語版FRAXで計算された10年以内の骨折リスクと実際に10年間フォローアップした際の骨折率を比較した比較し、両者に大きな差は認められなかった。FRAXは日本の医療現場でも実用可能と考えられる。FRAXには大腿骨近位部の骨密度の項目があるが、この項目は使用しなくとも計算された骨折リスクに大きな影響は与えていない。そのため骨密度が測定できない診療所でも利用可能である。FRAXの問題点としては以下の7項目が指摘されている。まずは制作過程が明らかにされていないこと。入力できる骨密度は大腿骨近位部に限られれいるため椎体骨折の評価としては不十分な可能性があること。骨折リスクの1つであるステロイドの使用量と使用期間が考慮されないこと。大腿骨近位部骨折の最大の原因である転倒が危険因子に含まれていないこと、骨折歴では骨折数や部位が考慮されていないこと。プロトンポンプ阻害薬、抗うつ薬、抗凝固薬、ループ利尿薬などその他の骨折リスクをあげる薬剤の使用が考慮されていないこと、40〜90才成人を対象としているツールなのでそれ以外の年齢では利用できないことがあげられる。
骨代謝マーカー
骨吸収マーカーであるDPDやNTX、TRACP-5bおよび、骨形成マーカーBAP、P1NPが知られている。
予防
人種、体型、運動、喫煙、食事、アルコール摂取などが要因として知られる。人種ではアフリカ系が骨粗鬆症を発症しにくい。運動の習慣がなくやせた体型、低い身長は危険因子の一つである。骨形成に欠かせないカルシウムを不足させる動物性たんぱく過多の食事、ビタミンDやビタミンKの不足した食事、カフェインの摂り過ぎ、過剰なアルコール摂取は、食事面における危険因子となる。喫煙は下記#喫煙が骨密度を減らすしくみによって危険因子となる。
骨粗鬆症を予防するには、これらの要因を除去する事、具体的には発症前の運動と食物の内容が重要である。この他に、宇宙飛行士が当該症状が起こりやすい。無重力が関係しているといわれており、宇宙空間に6ヶ月滞在する事により、骨密度は10%失われる。宇宙食や運動や投薬で防ぐ研究が行われている。 骨粗鬆症の治療と予防のガイドライン[7]によれば、骨粗鬆症の予防には以下の項目が推奨されている。
- 適正体重の維持とやせの防止
- 適切な運動
- 栄養指導、栄養素の摂取
- 〇カルシウムを食品から700〜800mg
- 〇ビタミンD 400〜800IU(10〜20μg)
- 〇ビタミンK 250〜300μg
- 喫煙と過度の飲酒は避ける
- 転倒予防
治療
食事・運動療法
日本人の平均カルシウム摂取量と平均ビタミンD摂取量は厚生労働省の食事摂取基準の推奨量にややかける実態があることから骨粗鬆症の患者にはカルシウムとビタミンDの補充を行うことがある。ビタミンD血中濃度測定はカルシジオール(25(OH)D)の濃度で評価し、15ng/ml(37.5nmol/l)以上であれば十分とされている。食事ではカルシウムは牛乳や乳製品、マイワシ、干しえび、シジミなどにビタミンDはマイワシなどの魚としいたけやきくらげなどのきのこ類に多く含まれている。またビタミンDは紫外線にあたると体内で合成されるため日光浴も重要である。一般的には冬期では1日あたり20分〜2時間、夏期では5〜10分くらい日光にあたるとよいとされている。しかし天候や緯度にもよるので一概には言えない。屋外で運動療法を行うことで自然に必要な量の紫外線を浴びてビタミンDを合成することが可能である。
転倒予防
転倒予防では多因子介入を行う。向精神薬(特にベンゾジアゼピン系薬)、降圧薬、糖尿病治療薬、薬剤性パーキンソン症候群を起こすような薬剤など、ふらつき・転倒の原因となっている薬剤の減量や中止を検討してポリファーマシーを解消する。転倒の原因となる白内障や緑内障を積極的に検索する。夜間の排尿も転倒のリスクになるため排尿障害も積極的に検索する。筋力トレーニングやバランス強化トレーニング、耐久性訓練などを組み合わせた運動療法は転倒率を20%程度抑制しQOLを改善させるという報告もある。
薬物療法
骨粗鬆症は下記の4種類の薬剤(ビスフォスフォネート系薬剤・SERMおよび女性ホルモン・抗RANKL抗体・テリパラチド)の中から1つを選択して行われる。日本での保険診療では、4種類の中の複数を重複投与することは出来ない。また女性ホルモン・ラロキシフェン・バゼドキシフェンは閉経後の女性のみに有効である。
| 薬物 | 骨密度増加 | 椎体骨折防止 | 非椎体骨折予防 | 総合評価 |
|---|---|---|---|---|
| アレンドロネート | A | A | A | A |
| リセドロネート | A | A | A | A |
| ラロキシフェン塩酸塩 | A | A | B | A |
| エチドロネート | A | B | B | B |
| 活性型ビタミンD3製剤 | B | B | B | B |
| カルシトニン製剤 | B | B | C | B |
| ビタミンK2製剤 | B | B | B | B |
| 女性ホルモン製剤 | A | A | A | C |
| カルシウム製剤 | C | C | C | C |
上記は骨粗鬆症の予防と治療ガイドライン作成委員会における推奨度である。Aは強く勧められる、Bは勧められる、Cは勧められる根拠がないとされているものである。2016年現在では、さらに新しいガイドラインが発表されており、上記は古いガイドラインである。
ビスフォスフォネート系薬剤
概要
ビスホスホネート(BP)は骨組織に付着することで破骨細胞に取り込まれる。BPを取り込んだ破骨細胞はアポトーシスに至り骨吸収が抑制される。その結果骨密度が上昇し、骨折の予防につながる。側鎖に窒素を含まない第一世代のエチドロン酸(商品名ダイドロネル)、側鎖に窒素を含むが環状構造を有さない第二世代のアレンドロン酸(商品名ボナロン、フォサマック)、イバンドロン酸(商品名ボンビバ)、側鎖に窒素を含み環状構造を有する第三世代のリセドロン酸(商品名アクトネル、ベネット)、ミノドロン酸(ボノテオ、リカルボン)がある。第二、第三世代のBPは第一世代と異なる機序で骨吸収を抑制するため、1000倍から10000倍も効果が高いといわれている。BPにはゾレドロン酸(商品名ゾメタ)という点滴薬があるが悪性腫瘍による高カルシウム血症で用いられる[8]。日本では骨粗鬆症と指摘された場合、脆弱性骨折を起こした場合、他疾患でステロイド全身投与を導入され、骨粗鬆症予防が必要とされた場合にBPは投与される。日本のガイドラインでは BPのうち特にアレンドロン酸とリセドロン酸を第一選択として推奨している。
なおクレアチニンクリアランスで30ml/min未満ではBPは使用禁忌であるため腎機能障害のある場合は投与できない。
効果
骨密度に関しては椎体および大腿骨近位部の骨密度を上昇させる。骨密度は投与開始から5%程度の改善があり、その後はプラトーとなる。骨折の一次予防に関してはあまり効果なく、骨折の二次予防に関しては椎体骨折、非椎体骨折、大腿骨近位部骨折のいずれも減らすことができ、かなり効果が期待できる。骨折時は座位保持が困難な場合もあるのでBPを安全に服薬できるようになったら速やかに内服を開始する。BPを投与開始し6〜12ヶ月で椎体骨折の予防効果が出現し、12〜18ヶ月以降になってはじめて大腿骨近位部骨折を含む非椎体骨折の予防効果が現れる。長期的な骨折予防効果が持続するかは不明である。
BPの効果を検証した研究の殆どはカルシウム製剤と活性型ビタミンD3製剤を併用している。そのため、BPを開始する際は活性型ビタミンD3製剤(ワンアルファならば0.5μg/dayから1.0μg/day程度)を併用する。必要があればカルシウム製剤も併用する。
FDAはBPによる大腿骨非定形骨折のリスク増加を受けて、5年以上使用する場合には継続するべきか再検討するように2010年に警告している。休薬のプロトコールとしてはUK NOGGのものが知られている[9]。
副作用
- 上部消化管障害
BPで最も頻度の多い副作用が上部消化管障害である。食道・胃粘膜に対して刺激が強い薬剤であるため逆流性食道炎や食道潰瘍を起こす。上部消化管障害の予防のために朝起床時(朝食前)にコップ1杯以上の水(180cc以上)で内服し、服用後30分は食事を摂らず、横にもならないことが推奨される。服薬法が煩雑な欠点の解消のため週1回または月1回のビスフォスフォネート系治療薬が開発された。
- 薬剤関連顎骨壊死(MRONJ)
薬剤関連顎骨壊死(medication-related ONJ、MRONJ)は2003年に顎骨の骨髄炎などの研究者であるMarxが普通と異なる病態をまとめたレターを報告したのがはじまりである。MRONJでは口の中の歯肉の一部がなくなり、顎骨が直接口腔に露出している状態になる。顎骨骨髄炎の多くは感染源の歯を抜歯すると治癒するがBPを服用している感染源の歯を抜歯しても治癒せず、むしろ悪化することがある。しかし因果関係までは証明されていない。抜歯を契機に発見されることが多いため口腔内に侵襲的な処置をする際にBPを中止するべきか議論されている。BPの破骨細胞での作用が不可逆であることから中止に意味がないという意見もある。BP開始前に侵襲的処置が必要か歯科医師と相談してから開始するのが最もよいと言われている。
悪性腫瘍などに対し静脈注射で高用量のBPを使用した場合の方が出現頻度が高いが骨粗鬆症でもちいるBPでも起こる。
- 異型骨折
骨粗鬆症では通常はおきないような大腿骨転子下や大腿骨骨幹部骨折を非定型骨折または異型骨折といい、BPとの関連が考えられている。BPの総投与量が多いほど発症のリスクが上がる。3〜5年でオッズ比が1.6となる。FDAは大腿骨非定型骨折のリスク増加を受けて、5年以上使用する場合には継続するべきか再検討するようにと2010年に警告している。このような内容を踏まえるとBPは初期の数年間以降は骨折予防効果がない可能性、3年以上で非定型骨折を増やす可能性があることからBPの使用は3〜5年に控えるべきという意見もある。またBP投与中に異型骨折した場合は速やかにBPを中止する。
- 心房細動
BP使用者は心房細動のオッズ比が1.4と多かった。
SERMおよび女性ホルモン
- これらSERM(selective estrogen receptor modulator)は、エストロゲン受容体に対するパーシャルアゴニストであり、骨代謝ではエストロゲンアゴニスト、骨外ではアンタゴニストとして作用するため、高脂血症、乳癌のリスクも低下させる。商品名はそれぞれエビスタ®とビビアント®である。エストロゲンのように乳癌や子宮癌のリスクを増やさない。骨密度は投与開始から3%程度の改善があり、その後はプラトーとなる。ビスフォスフォネート系薬剤にはない骨質改善効果があるとされる。浮腫をきたしやすいという欠点がある。また下肢静脈血栓症のリスクを上げるために寝たきり患者などの臥床者には使用できない。SERMの特徴としては椎体骨折以外の骨折を減らしたというエビデンスがないことがあげられる。SERMは骨粗鬆症の治療で第一選択にはならないが、BPが使用できない場合、BPを5年ほど使用し中止した場合、BPを使用しても椎体骨折を繰り返している女性で内服による血栓症のリスク増加を許容できるくらいADLが良い場合に使用が検討される。
- 女性ホルモン製剤
- エストリール®などが知られている。骨粗鬆症よりも更年期障害や美容の目的で使用される。乳癌や子宮癌の発生頻度上げるという問題がある。女性ホルモン製剤は骨粗鬆症と同時に思い更年期障害がある閉経後間もない女性が対象ならばまとめて治療できるメリットがある。しかし女性ホルモン製剤は骨粗鬆症自体には保険適応がない。またホルモン補充療法は、大規模臨床試験の途中で、冠動脈疾患や乳癌発症などのリスクが骨折減少などの有益性を上回ったため、中止となった[10]。
抗RANKL抗体

- 破骨細胞の分化・成熟・活性化シグナルであるreceptor activator of nuclear factor κβ ligand(RANKL)に結合することにより、破骨細胞の活動を抑制し、骨吸収を抑制する。半年に1回、筋肉注射する。血中のカルシウムが低下しやすいので原則ビタミンD・カルシウム・マグネシウムの合剤(デノタス錠)の併用が必要。非常に高い骨密度の改善効果を持つ。日本では第一三共より「プラリア」として販売されている。
副甲状腺ホルモン
- テリパラチド; 遺伝子組換えヒトPTH(1-34)
- ヒト副甲状腺ホルモンのN末端1番から34番までのみを遺伝子組換えにより製剤化したものである。唯一の骨新生促進効果を持つ薬剤。皮下注射であるためコンプライアンスでは短所があるが、骨量増加作用は上記の薬剤と比較して最も高い。商品名フォルテオ®・テリボン®の2剤が製品化されている。フォルテオは毎日1回の在宅自己注射(皮下注射)で、テリボンは週1回の通勤での皮下注射となる。骨折や骨壊死の治癒促進効果があるが、嘔気などの消化器症状が出やすい。JCS2015ではBPやSERMなどによる治療を行っても骨折を生じた例、高齢で複数の椎体骨折や大腿骨近位部骨折を生じた例、骨密度が著しい例ではテリパラチドの使用を推奨している。またステロイド骨粗鬆症で骨折を起こした場合には用いることもあるが投与期間は2年以上の効果は証明されていない。
補助的な治療薬
下記は上記の主な4種類の治療薬とともに補助的に使用される薬剤である。単独では骨密度改善効果は期待できない。
- 活性型ビタミンD3製剤
- カルシウム摂取量が少ない日本では、重要な位置を占める薬物である。骨折抑制効果があるエルデカルシトール(エディロール®)、アルファカルシドールであるワンアルファ®、アルファロール®といった商品が有名である。カルシトリオール(商品名ロカルトロール®)は肝臓や腎臓における活性化の必要がなく、臓器障害があるときは好まれる。近年はフォレカルシトール(ホーネル®、フルスタン®など)といった強力な薬物も用いられる。マキサカルシトール(オキサロール®など)は維持透析における二次性副甲状腺機能亢進症で用いられる注射薬である。カルシウム製剤と併用は高カルシウム血症リスクがあるので注意が必要である。SERMやビスフォスフォネート系薬剤の治療効果を示した臨床研究では、基本的にビタミンD3製剤が併用されているデータが多いので、SERMやビスフォスフォネート系薬剤を使用する際には、ビタミンD3製剤を併用することが多い。また抗RANKL抗体製剤を使用するときは、ビタミンD3製剤の併用が必須となる。
- カルシトニン製剤

- カルシトニン製剤としてエルシトニン®などが知られている。日本では骨粗鬆症単独の治療としては認可されておらず、「骨粗鬆症に伴う疼痛緩和」の病名で認可されている。
- ビタミンK2製剤
- ビタミンK製剤として、グラケー®やケイツー®が知られているが、治療薬としての選択優先度は低い。
- カルシウム製剤
- カルチコール®やアスパラCA®が知られている。炭酸カルシウムや乳酸カルシウム。骨粗鬆症で利用できるカルシウム製剤はリン酸水素カルシウムとL-アスパラギン酸カルシウム(アスパラCA)の2種類がある。リン酸水素カルシウムは散剤で1日3g摂取すればカルシウムを699mg摂取できるがL-アスパラギン酸カルシウムは錠剤で1日1.2g摂取してもカルシウムは134.4mgしか摂取ができない。サプリメントが多数市販されており、サプリメントやカルシウム製剤で1日500mg以上を摂取しないのが目安で、食事と合わせても1日2000mgを超えないように摂取する。
ステロイド骨粗鬆症
病態
骨粗鬆症とステロイド骨粗鬆症は病態が異なると考えられている。エストロゲンは直接破骨細胞による骨吸収を抑制し、NF-κB活性化受容体リガンド(receptor activator of NF-κB ligand、RANML)の発現を抑制し、破骨細胞の分化も抑制する。閉経後の女性の骨粗鬆症ではエストロゲンの分泌低下によって前述の抑制がなくなることや加齢によって骨吸収の増加が起こることで骨量が減少する。ステロイド骨粗鬆症では骨細胞と骨芽細胞のアポトーシスが主な病態になる。骨細胞と骨芽細胞のアポトーシスにより骨形成が抑制され骨量に加え骨質も低下する。ステロイド骨粗鬆症では始めに骨の内部の海綿骨の骨量・骨質が低下し、椎体圧迫骨折を起こす。後に外側の皮質骨にも影響が出て大腿骨頸部骨折や転子部骨折を起こす。
同じ骨密度でもステロイド使用者は非使用者よりも骨折のリスクが高い。またステロイド骨粗鬆症の骨折リスクは全身性ステロイドの用量依存性で、総投与量よりも現在量が骨折のリスクに相関することに注意が必要である。
治療
ステロイド骨粗鬆症に関しては日本骨代謝学会が「ステロイド性骨粗鬆症の管理と治療ガイドライン2014年改訂版」を作成している[11]。またアメリカには2010年に改訂された「米国リウマチ学会のステロイド骨粗鬆症の予防と治療の推奨」[12]を発表している。ステロイド骨粗鬆症の予防、治療において何よりも大切なことは全身性ステロイドの使用量、使用期間をできるだけ少なくすることである。局所ステロイドや免疫抑制薬を用いるなどして全身性ステロイドの使用量を減らせないか常に考えることが必要である。
2010年に改訂された「米国リウマチ学会のステロイド骨粗鬆症の予防と治療の推奨」では何mgまでのステロイドであれば、骨密度を減らさない、骨折率を上げないというような安全域はないため、全身性ステロイドを3ヶ月以上使う見込みのある人全員に生活指導をするように推奨している。生活指導をした上で「閉経後女性または50歳以上の男性」、閉経前女性または50歳以下の男性に分けて治療推奨が示されている。
生活指導と評価
2010年に改訂された「米国リウマチ学会のステロイド骨粗鬆症の予防と治療の推奨」では以下のような生活指導と評価が全身性ステロイドを3ヶ月以上用いる場合は必要とされている。
- 適度な荷重運動
- 禁煙
- 過度の飲酒をさける
- カルシウムやビタミンDの栄養指導
- 転倒リスク評価
- DXAのベースライン評価
- 血清カルシジオール(25(OH)D)の測定(日本では保険適応なし)
- ベースラインの身長評価
- 脆弱骨折の評価
- プレドニゾロン≧5mg/day相当使用の場合は椎体骨折のX線評価を考慮
- 全身性ステロイドを3ヶ月以上使用の場合、カルシウム1200〜1500mg/dayを摂取
- 全身性ステロイドを3ヶ月以上使用の場合、ビタミンDサプリメントの内服
なお、カルシウム製剤と活性型ビタミンD3製剤の併用は通常は行わない。
閉経後女性または50歳以上の男性の場合
閉経後の女性または50歳以上の男性の場合はFRAXで骨折リスクを計算する。10年以内の主要な骨折リスクが10%未満の時を低リスク、10〜20%のとき中リスク、20%より大きい場合とTスコア≦-2.5の場合と脆弱骨折の既往がある場合を高リスクと層別化する。低リスク群で全身性ステロイドを3ヶ月以上使用が見込まれないものは薬物療法は推奨されない。3ヶ月以上使用が見込まれる場合でもプレドニゾロン<7.5mg/day相当の場合は薬物療法は推奨されない。しかしプレドニゾロン≧7.5mg/day相当の場合はアレンドロン酸、リセドロン酸、ゾレドロン酸の利用を推奨する。中リスク群で全身性ステロイドを3ヶ月以上使用が見込まれないものは薬物療法は推奨されない。3ヶ月以上使用が見込まれる場合は薬物療法が推奨される。プレドニゾロン<7.5mg/day相当の場合ははアレンドロン酸やリセドロン酸の投与が推奨される。プレドニゾロン≧7.5mg/day相当の場合はアレンドロン酸、リセドロン酸、ゾレドロン酸の投与が推奨される。高リスクではプレドニゾロン≧5mg/day相当量を1ヶ月未満の場合はアレンドロン酸、リセドロン酸、ゾレドロン酸の投与を推奨する。またプレドニゾロン<5mg/day相当量を1ヶ月以上またはどの用量に関わらず1ヶ月以上ステロイドを使用の場合はアレンドロン酸、リセドロン酸、ゾレドロン酸、テリパラチドの投与を推奨する。
閉経前女性または50歳以下の男性の場合
閉経前女性または50歳以下の男性の場合の場合、脆弱骨折の有無と挙児希望の有無とステロイド投与期間と投与量で薬物療法は決定する。まず脆弱骨折がない場合は十分なデータがない。挙児希望がある場合は長期使用の安全性や胎児への安全性が確立していないため骨粗鬆症治療薬の投与は推奨されない。脆弱骨折がある場合は50歳以下の男性や挙児希望のない女性の場合はステロイド使用期間が1〜3ヶ月でプレドニゾロン≧5mg/day相当量を使用する場合はアレンドロン酸やリセドロン酸の投与を推奨する。プレドニゾロン≧7.5mg/day相当量使用する場合はゾレドロン酸も推奨される。ステロイド使用期間≧3ヶ月の場合はアレンドロン酸、リセドロン酸、ゾレドロン酸、テリパラチドの投与が推奨される。
脆弱骨折がある挙児希望のある女性の場合はステロイド使用期間が1〜3ヶ月の場合は骨粗鬆症治療薬投与のコンセンサスはない。ステロイド使用期間≧3ヶ月ではプレドニゾロン≧7.5mg/day相当量使用する場合アレンドロン酸、リセドロン酸、テリパラチドの投与が推奨される。プレドニゾロン<7.5mg/day相当量使用する場合は骨粗鬆症治療薬投与のコンセンサスはない。
ステロイド骨粗鬆症の注意点
ステロイド骨粗鬆症はプレドニンゾロン7.5mg/day以上の内服をしている群では早期から骨折リスクが高いという報告があることから、ステロイド開始直後からステロイド骨粗鬆症の予防は必要になる[13]。FRAXが普及する以前によく用いられていた治療対象者はプレドニゾロン5〜7mg/day相当量以上、使用期間3ヶ月以上、Tスコア-1.0〜-1.5以下であった[14]。またステロイド骨粗鬆症による骨折リスクが高リスクの場合はBPの長期投与はやむおえないと考えられている。比較的リスクが高いステロイド骨粗鬆症においてテリパラチドはアレンドロン酸よりも腰椎骨密度をあげることが示されており新規圧迫骨折を防ぐ可能性が示唆されているが椎体以外の骨折に対する有用性は示されていない。
ステロイド骨粗鬆症の場合は定期的な骨密度の測定などのモニタリングが必要である。またステロイド骨粗鬆症で骨折が起きた場合はテリパラチドを投与することがある。
喫煙と骨粗鬆症
喫煙は、骨に直接的・間接的に様々な機序で作用し骨粗鬆症を促進する。直接作用としては、ニコチン[15][16]やたばこ煙中のカドミウム [17]が骨細胞に毒として働くことが指摘されている。間接的作用としては、小腸からのカルシウム吸収の減少[18]、ビタミンD不足[19]、副腎皮質ホルモンや性ホルモン代謝の変化[20][21][22]、非喫煙者よりも低い体重[23][24]、非喫煙者よりも早い閉経[25]、非喫煙者に比べて低い活動度[26]などである。これらの直接的・間接的影響によって、喫煙者は非喫煙者に比べて、オステオカルシンなどの骨形成マーカーが低く、骨粗鬆症をきたしやすいとされている[27][28]。
カルシウム・パラドックス
カルシウムについては、摂取量とその結果とでは逆説的な結果が観察されることがある。それらの減少はカルシウム・パラドックスと呼ばれる。骨粗鬆症についげ言及すると、カルシウム摂取が多くても少なくても骨密度が低下する可能性がある。
脚注
- ^ Greendale GA, Edelstein S and Barrett-Connor E.(1997)"Endogenous sex steroids and bone mineral density in older women and men: the Rancho Bernardo Study."J.Bone Miner.Res. 12,1833-43. PMID 9383688
- ^ Aluoch AO, et al. Curr Osteoporos Rep. 2012;10(4):258-269.
- ^ Lim LS, et al. Loop Diuretic Use and Increased Rates of Hip Bone Loss in Older Men. Arch Intern Med. 2008;168(7):735-740. doi:10.1001/archinte.168.7.735
- ^ 竹内靖博. その他の治療薬関連骨粗鬆症. 日本医事新報 2017;4851:47-51.
- ^ Arthritis Care Res (Hoboken). 2010 Nov;62(11):1515-26. PMID 20662044
- ^ Archives of Internal Medicine誌 (2007; 167: 155-160)
- ^ 骨粗鬆症の予防と治療ガイドライン2011年版
- ^ NEJM.(2007; 357: 1799-1809)
- ^ Maturitas. 2013 Aug;75(4):392-6. PMID 23810490
- ^ Writing Group for the Women's Health Initiative Investigators. Risks and Benefits of Estrogen Plus Progestin in Healthy Postmenopausal Women. JAMA 2002;288(3):321-333.
- ^ ステロイド性骨粗鬆症の管理と治療ガイドライン2014年改訂版 ISBN 9784872594768
- ^ Arthritis Care Res (Hoboken). 2010 Nov;62(11):1515-26. PMID 20662044
- ^ Osteoporos Int. 2002 Oct;13(10):777-87. PMID 12378366
- ^ Nat Rev Rheumatol. 2015 Feb;11(2):98-109. PMID 25385412
- ^ Fang MA, Frost PJ, Iida-Klein A, Hahn TJ. Effects of nicotine on cellular function in UMR 106-01 osteoblast-like cells. Bone 1991;12(4):283–6.
- ^ Riebel GD, Boden SD, Whitesides TE, Hutton WC. The effect of nicotine on incorporation of cancellous bone graft in an animal model. Spine 1995;20(20): 2198–202.
- ^ Bhattacharyya MH, Whelton BD, Stern PH, Peterson DP. Cadmium accelerates bone loss in ovariectomized mice and fetal rat limb bones in culture. Proceedings of the National Academy of Sciences of the United States of America 1988;85(22):8761–5.
- ^ Krall EA, Dawson-Hughes B. Smoking increases bone loss and decreases intestinal calcium absorption. Journal of Bone and Mineral Research 1999;14(2): 215–20.
- ^ Brot C, Jørgensen NR, Sørensen OH. The influence of smoking on vitamin D status and calcium metabolism. European Journal of Clinical Nutrition 1999;53(12):920–6.
- ^ Michnovicz JJ, Hershcopf RJ, Naganuma H, Bradlow, HL, Fishman J. Increased 2-hydroxylation of estradiol as a possible mechanism for the anti-estrogenic effect of cigarette smoking. NEJM. 1986;315(21):1305–9.
- ^ Khaw K-T, Tazuke S, Barrett-Connor E. Cigarette smoking and levels of adrenal androgens in postmenopausal women. NEJM. 1988; 318(26):1705–9.
- ^ Baron JA, Comi RJ, Cryns V, Brinck-Johnsen T, Mercer NG. The effect of cigarette smoking on adrenal cortical hormones. Journal of Pharmacology and Experimental Therapeutics 1995;272(1):151–5.
- ^ Kiel DP, Felson DT, Anderson JJ, Wilson PWF, Moskowitz MA. Hip fracture and the use of estrogens in postmenopausal women: the Framingham Study. NEJM. 1987;317(19): 1169–74.
- ^ Cummings SR, Nevitt MC, Browner WS, Stone K, Fox KM, Ensrud KE, Cauley J, Black D, Vogt TM. Risk factors for hip fracture in white women: the Study of Osteoporotic Fractures Research Group. NEJM. 1995;332(12):767–73.
- ^ U.S. Department of Health and Human Services. Women and Smoking. A Report of the Surgeon General. Rockville (MD): U.S. Department of Health and Human Services, Public Health Service, Office of the Surgeon General, 2001.
- ^ Gregg EW, Cauley JA, Seeley DG, Ensrud KE, Bauer DC. Physical activity and osteoporotic fracture risk in older women: Study of Osteoporotic Fractures Research Group. Ann Intern Med 1998; 129(2):81–8.
- ^ Brot C, Jørgensen NR, Sørensen OH. The influence of smoking on vitamin D status and calcium metabolism. European Journal of Clinical Nutrition 1999; 53(12): 920–6.
- ^ Bjarnason NH, Christiansen C. The influence of thinness and smoking on bone loss and response to hormone replacement therapy in early postmenopausal women. Journal of Clinical Endocrinology and Metabolism 2000;85(2):590–6.
参考文献
- 『骨粗鬆症の予防と治療ガイドライン2011年版』
- 『WHOテクニカルレポート骨粗鬆症の予防と管理』世界保健機関。2005年。ISBN 978-4753221813。
- 『骨粗鬆症の予防と治療ガイドライン2006年版』(Minds医療情報サービス) 骨粗鬆症の予防と治療ガイドライン作成委員会、ライフサイエンス出版。2006年10月。ISBN 978-4897752280。
- マリリン・グレンビル 『検証 骨粗鬆症にならない体質』服部由美訳、骨粗鬆症財団理事長・折茂肇監修、産調出版、2006年。ISBN 978-4882824916。
- Reiner Bartl, Bertha Frisch 『骨粗鬆症 診断・予防・治療ガイド』中村利孝監訳、メディカル・サイエンス・インターナショナル、2007年10月。ISBN 9784895924887。
- 「骨粗鬆症を抑制する新しい分子機能の発見」【野田政樹 教授】 2014年2月4日 東京医科歯科大
- 宇宙で急激に進む「老化」が骨粗しょう症治療の救世主に!? 2014年2月14日 三菱電機DSPACEコラム
- なんとなくDoしていませんか?骨粗鬆症マネジメント ISBN 9784758123198
