呼吸機能検査
| 呼吸機能検査 | |
|---|---|
| 医学的診断 | |
 プレチスモグラフ "body box" | |
| MeSH | D012129 |
| OPS-301 | 1-71 |
| MedlinePlus | 003853 |
 | |
| TLC | 全肺気量(Total Lung Capacity):最大膨張時の肺の容積で、肺活量(VC)と残気量(RV)の合計。 |
|---|---|
| TV (VT) | 1回換気量(Tidal Volume):安静時呼吸で肺に入る、または肺から出る空気の量(TVは肺の区分を示す。ガス交換計算のように1回換気量を正確に測定する場合は、TVまたはVTという記号を用いる)。 |
| RV | 残気量(Residual Volume):最大呼気後に肺に残っている空気の体積 |
| ERV | 予備呼気量(Expiraroty Reserve Volume):安静呼気位から吐き出すことができる最大の呼気量 |
| IRV | 予備吸気量(Inspiratory Reserve Volume): 安静吸気位から吸うことが出来る最大の吸気量 |
| IC | 最大吸気量(Inspiratory Capacity): 予備吸気量(IRV)と1回換気量(TV)の合計 |
| IVC | 吸気肺活量(Inspiratory Vital Capacity): 最大呼気位から吸うことが出来る最大の空気の量 |
| VC | 肺活量(Vital Capacity):最も深く息を吸った後に吐き出される空気の量 |
| FRC | 機能的残気量(Functional Residual Capacity ):呼気終末位での肺容積 |
| RV/TLC% | 残気量・全肺気量比 |
| VA | 肺胞気量(Alveolar gas Volume) |
| VL | 気道の容積を含む肺の実容積 |
| FVC | 努力肺活量(Forced vital capacity): 最大強制呼気努力による肺活量測定 |
| FEVt | 強制呼気量(Forced expiratory volume (time)): 最初の「t秒」に強制的に吐き出される空気の量の総称 |
| FEV1 | 1秒量(Forced expiratory volume (1 second)): 強制呼気の最初の1秒が終了した時点で吐き出された量 |
| FEFx | FVC曲線の一部に関連する強制呼気流量、修飾子はすでに吐き出されたFVCの量を指す |
| FEFmax | FVC測定時に達成される最大瞬時流量 |
| FIF | 強制吸気流量( Forced inspiratory flow): 強制吸気曲線の具体的な測定値は、強制呼気曲線に類似した命名法で示される。例えば、最大吸気流量はFIFmaxと表記される。特に指定がない限り、体積の修飾子は、測定時点の残気量から吸入される体積を示す。 |
| PEF | 最大呼気流量(Peak expiratory flow):ピークフローメーターで測定した強制呼気流量の最高値。 |
| MVV | 最大換気量(Maximal voluntary ventilation): 一定の時間に最大努力で繰り返して呼出できる空気の量 |
呼吸機能検査(こきゅうきのうけんさ、英: Pulmonary function testing)とは、患者の病歴、身体検査、スパイロメトリーなどを含む呼吸器系の完全な評価である。呼吸機能検査の主な目的は、肺機能障害の重症度を特定することである[1]。肺機能検査とも呼ばれる。呼吸機能検査には肺疾患の診断・治療上、重要な役割を持ち、患者に関する一般的な質問に医師が答えるのに役立つ。呼吸機能検査には通常、臨床検査技師、理学療法士、呼吸器科医、または総合診療医などが関与する。日本においては、主要検査であるスパイロメトリーが実質的に呼吸機能検査と同義であると見なされていることが多い[2][3][4][5]。
適応
[編集]呼吸機能検査は、以下のような様々な理由で用いられる診断・管理手段である。
- 肺の疾患の診断
- 喘息、慢性閉塞性肺疾患、嚢胞性線維症などの慢性疾患の影響の経過観察
- 疾患による呼吸機能の早期変化の検出
- 気道狭窄の特定
- 気管支拡張薬の気道反応性の評価
- 環境要因が肺に害を及ぼしているかどうかを調べる。
- 術前検査[6]
神経筋疾患
[編集]神経筋疾患患者における呼吸機能検査は、診断時の呼吸状態の評価、経過観察、耐術能の評価、予後の全体像の把握に役立つ[7]。
デュシェンヌ型筋ジストロフィーは、時間の経過とともに徐々に筋肉の機能が低下していくのが特徴である。呼吸筋が冒されるので、咳をする能力が低下すると共に深呼吸する能力も低下し、無気肺を生じてガス交換が損なわれ、呼吸不全を呈するようになる[8]。
検査
[編集]スパイロメトリー
[編集]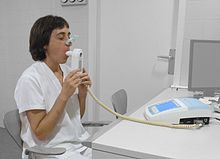
スパイロメトリーには、努力肺活量(FVC)、1秒量(FEV1)、強制呼気流量(FEF)、強制吸気流量(FIF)、最大換気量(MVV)の測定といった肺メカニクスの検査が含まれる。肺メカニクスとは、呼吸器系の力学的特性を指し、気流速度、気道内圧、肺容積、それぞれの比から構成される[9]。圧力と流量の測定によって表現される肺機能の指標であり、そこから様々な派生指標が算出される[10][11]。肺メカニクスには静的なものと動的なものがあり、肺疾患の経過を観察するために使用される[12][13]。
スパイロメトリー装置で測定された値は、喘息、肺線維症、嚢胞性線維症、慢性閉塞性肺疾患などの肺の状態を評価するのに役立つ。また、検査結果は、運動、冷気、薬剤に対する気管支の過敏性の診断にも用いられる[14]。
ヘリウム希釈法
[編集]肺活量測定のためのヘリウム希釈法は、再呼吸式閉鎖回路を用いる[15]。この手法は、閉鎖式スパイロメーター内の空気中のヘリウムの量と濃度が既知であり、患者の肺にはヘリウムがなく、スパイロメーターと肺の間でヘリウムの平衡が起こりうるという仮定に基づいている。
窒素洗い出し法
[編集]窒素洗い出し法では、非再呼吸式の開放回路を用いる。機能的残気量を求めることが出来る[16]。この手法は、肺の窒素濃度が78%で大気と平衡状態にあること、患者が100%の酸素を吸入すること、酸素が肺の窒素をすべて置換することを前提にしている[17]。
プレチスモグラフィ
[編集]プレチスモグラフィとは、ボイルの法則を応用し、体積と圧力の変化の測定値を用いて、温度が一定であると仮定して、全ての肺容積を決定するものである[18]。肺気量 (Volume)は4つ、肺容量 (Capacity)は4つある。肺のCapacityは、2つ以上のVolumeから構成される。肺のVolumeは、 1回換気量 (VT)、予備吸気量(IRV)、予備呼気量(ERV)、残気量(RV)である。4つのCapacityとは、全肺気量(TLC)、最大吸気量(IC)、機能的残気量(FRC)、肺活量(VC)である[19]。
最大気道内圧
[編集]最大吸気圧と最大呼気圧の測定は、原因不明の肺活量の低下や、臨床的に呼吸筋力低下が疑われる場合に行われる。最大吸気圧は、患者が閉塞したマウスピースから吸入しようとするときに発生する最大圧力である。最大呼気圧とは、完全吸気後、閉塞したマウスピースを通して強制呼気(頬を膨らませた状態)中に測定される最大圧力のことである。最大吸気圧と最大呼気圧を繰り返し測定することは、神経筋障害の患者の経過を観察するのに有用である[注釈 1]。
肺拡散能
[編集]一酸化炭素の一回吸入による肺拡散能検査(DLCO)の測定は、拘束性肺疾患と閉塞性肺疾患の両方の評価において、迅速かつ安全な手段である。
気管支拡張薬への反応性
[編集]患者に閉塞性障害がある場合、気管支拡張剤試験を行い、短時間作用型βアゴニストで気道収縮が可逆的であるかどうかを評価する。これは、1秒量または努力肺活量が、12%以上かつ200 mL以上増加することと定義されている[20]。
運動中の酸素飽和度低下
[編集]6分間歩行試験は、COPDや特発性肺線維症などの慢性肺疾患患者において、身体機能や治療効果の指標となるものである[21][22][23]。
血液ガス分析
[編集]動脈血液ガス分析は、特定の患者を対象とした呼吸機能検査において有用な検査である。血液ガス測定の主な役割は、呼吸筋力低下や進行したCOPDなどの病歴に基づいて呼吸抑制が疑われる場合に、それを確認することである。
また、普段の酸素飽和度の値が低い患者では、血液ガス分析によって低酸素血症の重症度をより詳細に評価することができる。
リスク
[編集]呼吸機能検査は安全な手技である。しかし、不都合な反応については懸念もあり、検査データの価値と潜在的な危険性を天秤にかける必要がある。合併症には、めまい、息切れ、咳、気胸、喘息発作の誘発などがある[24][25]。
禁忌
[編集]呼吸機能検査は、実施しないほうがよい場合もある。これには、最近の心臓発作、脳卒中、頭部外傷、大動脈瘤、または混乱状態が含まれる[26]。
検査手技
[編集]
準備
[編集]スパイロメトリーの前に身長と体重を測定し、予測値を決定する。また、喫煙歴、既往歴、服薬歴などを聴取する。
検査値の品質管理
[編集]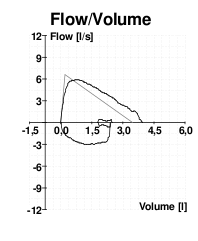
努力肺活量が正確であるとみなされるためには、流量-体積曲線(フローボリューム曲線)においてピークが鋭く、呼気時間が6秒以上である検査を3回実施する必要がある。
呼吸機能検査の再現性は、努力肺活量(FVC)と1秒量(FEV1)の値を比較することで判断する。2つのFVCの最高値の差は、5%以内または150 mL以内である必要がある。FVCが1.0L未満の場合、最も高い2つの値の差は100 mL以内である必要がある。最後に、FEV1の最も高い2つの値の差も150 mL以内である必要がある。FVCとFEV1の最高値は、それぞれの異なる検査から算出することができる。3回の検査結果が再現性の基準を満たすまで、検査は8回まで繰り返すことができる。それでも正確な結果が得られない場合は、最良の3つの検査を用いる[27]
臨床的意義
[編集]肺気量や肺容量が正常値から変化することは、一般に肺機能障害のパターンと一致する。
検査結果の解釈
[編集]| 病期 | %1秒量 |
|---|---|
| 軽度 (GOLD 1期) | ≥80 |
| 中等度 (GOLD 2期) | 50–79 |
| 重症 (GOLD 3期) | 30–49 |
| 最重症 (GOLD 4期) | <30 |
アメリカ胸部学会やヨーロッパ呼吸器学会などの専門学会は、検査の標準化と統一を図るため、呼吸機能検査の実施と解釈に関するガイドラインを発表している。検査の解釈は、患者の値を過去の研究で公表された標準値と比較することによる。2012年、肺機能検査室のうち、スパイロメトリー、肺気量、拡散能について公表されているガイドラインに従っているところはごく少数しかなかったが、ガイドラインからの逸脱は、偽陽性または偽陰性の検査結果を生じる可能性がある[30]。
慢性閉塞性肺疾患(COPD)
[編集]Global Initiative for Chronic Obstructive Lung Disease (GOLD)は、COPDの診断、重症度、管理に関するガイドラインを提供している[31][32]。閉塞性肺疾患の診断には、気管支拡張薬投与後の1秒率が0.7未満でなければならない[28]。次に、1秒量予測値に対する1秒量のパーセント値を使用して重症度を判断する。パーセントが低いほど閉塞は重症とされる[29]。つまり、閉塞性肺疾患の診断に用いる指標、1秒率(FEV1%)と、閉塞性肺疾患の重症度評価に用いられる指標(予測値に対する1秒量の比率、%1秒量(%FEV1))は異なる[33]。
最大気道内圧
[編集]最大吸気圧(MIP)、最大呼気圧(MEP)がどの程度になるかは、いくつかの計算が必要である。男性の場合、これは以下のように求められる:[34]
男性の正常下限を求めるには、次のような式がある:
女性の場合、計算式は若干異なる。正常値では、以下を用いる:
女性の正常下限値を求めるには、この式を用いる:
略号の意味するところは以下の通りである。
- = maximum inspiratory pressure in cmH20
- = maximum expiratory pressure in cmH20
- = maximum inspiratory pressure lower limit of normal in cmH20
- = maximum expiratory pressure lower limit of normal in cmH20
- = 患者の年齢
脚注
[編集]注釈
[編集]出典
[編集]- ^ “Pulmonary terms and symbols: A report of the ACCP-ATS joint committee on pulmonary nomenclature.”. Chest 67 (5): 583–593. (May 1975). doi:10.1378/chest.67.5.583. PMID 1126197.
- ^ “呼吸機能検査 - 日本人間ドック学会”. 2023年4月21日閲覧。
- ^ “呼吸機能検査(スパイログラム) | 近畿中央呼吸器センター 診療部”. kcmc.hosp.go.jp. 2023年4月21日閲覧。
- ^ “Q29 肺機能検査とはどのような検査法ですか?|一般社団法人日本呼吸器学会”. 一般社団法人日本呼吸器学会. 2023年4月21日閲覧。
- ^ “呼吸機能検査室 - 国立大学法人【特定機能病院】 三重大学医学部附属病院 中央検査部”. www.hosp.mie-u.ac.jp. 2023年4月21日閲覧。
- ^ “Pulmonary Function Tests”. American Thoracic Society. June 15, 2022閲覧。
- ^ “Pulmonary function testing in neuromuscular disorders”. Pediatrics 123 (Suppl 4): S219–S221. (May 2009). doi:10.1542/peds.2008-2952D. PMID 19420147.
- ^ “Respiratory care of the patient with Duchenne muscular dystrophy: ATS consensus statement”. American Journal of Respiratory and Critical Care Medicine 170 (4): 456–465. (August 2004). doi:10.1164/rccm.200307-885ST. PMID 15302625.
- ^ Rozanski, Elizabeth (2016-01-01), Little, Susan E., ed. (英語), Chapter 45 - Feline Lower Airway Disease, W.B. Saunders, pp. 447–451, doi:10.1016/b978-0-323-22652-3.00045-1, ISBN 978-0-323-22652-3 2023年4月19日閲覧。
- ^ Gertler, Ralph (2021-09). “Respiratory Mechanics”. Anesthesiology Clinics 39 (3): 415–440. doi:10.1016/j.anclin.2021.04.003. ISSN 1932-2275. PMC 8360707. PMID 34392877.
- ^ Hess, Dean R. (2014-11-01). “Respiratory Mechanics in Mechanically Ventilated Patients” (英語). Respiratory Care 59 (11): 1773–1794. doi:10.4187/respcare.03410. ISSN 0020-1324. PMID 25336536.
- ^ Nickson, Chris (2019年1月2日). “Pulmonary mechanics” (英語). Life in the Fast Lane • LITFL. 2023年4月19日閲覧。
- ^ Grinnan, Daniel C.; Truwit, Jonathon Dean (2005-04-18). “Clinical review: Respiratory mechanics in spontaneous and assisted ventilation”. Critical Care 9 (5): 472. doi:10.1186/cc3516. ISSN 1364-8535. PMC 1297597. PMID 16277736.
- ^ “Pulmonary Function Test in New York” (June 2010). 2010年6月30日閲覧。[リンク切れ]
- ^ “Measurement of the total lung capacity by helium dilution in a constant volume system”. The American Review of Respiratory Disease 102 (5): 760–70. (November 1970). doi:10.1164/arrd.1970.102.5.760. PMID 5475674.
- ^ “流量,肺気量,およびフローボリューム曲線 - 05. 肺疾患”. MSDマニュアル プロフェッショナル版. 2023年4月20日閲覧。
- ^ “The Veterans Administration-Army cooperative study of pulmonary function: II. The lung volume and its subdivisions in normal men.”. The American Journal of Medicine 41 (1): 96–114. (July 1966). doi:10.1016/0002-9343(66)90008-8.
- ^ “A rapid plethysmographic method for measuring thoracic gas volume: a comparison with a nitrogen washout method for measuring functional residual capacity in normal subjects”. The Journal of Clinical Investigation 35 (3): 322–6. (March 1956). doi:10.1172/JCI103281. PMC 438814. PMID 13295396.
- ^ 優里奈, 吉村. “Cute.Guides: 呼吸機能検査ってなんだろう?: SVCのスパイログラム③”. guides.lib.kyushu-u.ac.jp. 2023年4月20日閲覧。
- ^ “Spirometry and Bronchodilator Test”. Tuberculosis and Respiratory Diseases 80 (2): 105–112. (April 2017). doi:10.4046/trd.2017.80.2.105. PMC 5392482. PMID 28416951.
- ^ “The six-minute walk test”. Respiratory Care 48 (8): 783–785. (August 2003). PMID 12890299.
- ^ “The 6 minute walk in idiopathic pulmonary fibrosis: longitudinal changes and minimum important difference”. Thorax 65 (2): 173–177. (February 2010). doi:10.1136/thx.2009.113498. PMC 3144486. PMID 19996335.
- ^ ATS Committee on Proficiency Standards for Clinical Pulmonary Function Laboratories (July 2002). “ATS statement: guidelines for the six-minute walk test”. American Journal of Respiratory and Critical Care Medicine 166 (1): 111–117. doi:10.1164/ajrccm.166.1.at1102. PMID 12091180.
- ^ “Pulmonary Function Tests” (英語). www.hopkinsmedicine.org (2019年11月19日). 2022年6月15日閲覧。
- ^ “Pulmonary function tests: MedlinePlus Medical Encyclopedia” (英語). medlineplus.gov. 2022年6月15日閲覧。
- ^ “Lung Function Tests” (英語). www.lung.org. 2022年6月15日閲覧。
- ^ “Spirometry and Bronchodilator Test”. Tuberculosis and Respiratory Diseases 80 (2): 105–112. (April 2017). doi:10.4046/trd.2017.80.2.105. PMC 5392482. PMID 28416951.
- ^ a b “2022 GOLD Reports” (英語). Global Initiative for Chronic Obstructive Lung Disease - GOLD. 2022年6月15日閲覧。
- ^ a b Global Initiative for Chronic Obstructive Lung Disease. Pocket Guide to COPD Diagnosis, Management, and Prevention. p. 11
- ^ “A survey of practices of pulmonary function interpretation in laboratories in Northeast Ohio”. Chest 141 (4): 1040–1046. (April 2012). doi:10.1378/chest.11-1141. PMID 21940775.
- ^ “About Us” (英語). Global Initiative for Chronic Obstructive Lung Disease - GOLD. 2022年6月16日閲覧。
- ^ “GOLDとは”. COPD(慢性閉塞性肺疾患)情報サイト GOLD-jac.jp. 2023年4月20日閲覧。
- ^ “COPDの検査と診断、重症度判定”. COPD(慢性閉塞性肺疾患)情報サイト GOLD-jac.jp. 2023年4月20日閲覧。
- ^ “The assessment of maximal respiratory mouth pressures in adults”. Respiratory Care 54 (10): 1348–1359. (October 2009). PMID 19796415.













