「心停止」の版間の差分
編集の要約なし |
Yushu-kasai (会話 | 投稿記録) m 240F:E1:8FE:1:4540:B1A2:E0A4:2FB (会話) による版を Anesth Earth による版へ巻き戻し タグ: 巻き戻し |
||
| (3人の利用者による、間の12版が非表示) | |||
| 1行目: | 1行目: | ||
{{Otheruses|心停止の医学的・国際的側面|日本での心停止の社会的側面|心肺停止}} |
|||
{{Expand English|date=2022年3月}} |
|||
{{Infobox medical condition (new) |
|||
{{出典の明記|date=2011年10月|ソートキー=医}} |
|||
| name = 心停止 |
|||
'''心停止'''(しんていし、cardiac arrest)とは、[[心臓]]が有効な循環を保てなくなっている状態のことで、脈の触知不能、[[血圧]]の測定不能から診断される。 |
|||
| image = US Navy 040421-N-8090G-001 Hospital Corpsman 3rd Class Flowers administers chest compressions to a simulated cardiac arrest victim.jpg |
|||
| caption = 心停止を模した[[マネキン]]に対して行われている[[心肺蘇生法]] |
|||
| synonyms = [[心肺停止]]、[[突然の心停止]]<ref name=Fie2009/> |
|||
| field = [[循環器学]], [[救急医学]] |
|||
| symptoms = {{仮リンク|意識レベル低下|en|Altered level of consciousness|redirect=1}} or {{仮リンク|意識消失|en|unconsciousness|redirect=1}}, [[呼吸停止]], [[脈拍]]触知不能<ref name=Fie2009/><ref name="NIH2022Symptoms">{{Cite web |title=Cardiac Arrest - Symptoms {{!}} NHLBI, NIH |url=https://www.nhlbi.nih.gov/health/cardiac-arrest/symptoms |website=www.nhlbi.nih.gov |access-date=20 September 2023 |language=en |date=27 May 2022}}</ref> |
|||
| complications = 蘇生した場合、 [[昏睡]]、 [[遷延性意識障害]]、{{仮リンク|心停止後症候群|en|post-cardiac arrest syndrome|label=心停止後症候群|(post-cardiac arrest syndrome: PCAS)}}。蘇生されなかった場合は[[死]]に至る。 |
|||
| onset = 発症リスクは年齢とともに増加する<ref name="NIH2022Causes and risk factors"/>。 |
|||
| duration = |
|||
| causes = [[虚血性心疾患]], [[先天性心疾患]], [[出血|大出血]], [[低酸素症]], [[感電]], [[低カリウム血症]], [[心不全]], [[心筋梗塞]] |
|||
| risks = |
|||
| diagnosis = 脈拍無し,<ref name=Fie2009/> |
|||
[[心電図]]<ref name="NIH2022Diagnosis">{{Cite web |title=Cardiac Arrest - Diagnosis {{!}} NHLBI, NIH |date=19 May 2022 |url=https://www.nhlbi.nih.gov/health/cardiac-arrest/diagnosis|publisher=National Heart, Lung, and Blood Institute, US National Institutes of Health|access-date=3 October 2022}}</ref> |
|||
| differential = |
|||
| prevention = 喫煙をしない, 運動, 健康体重の維持, 健康的な食事<ref name=NIH2016Pre/> |
|||
| treatment = [[心肺蘇生法]] (CPR), [[除細動]]<ref name="NIH2022Treatment">{{Cite web |title=Cardiac Arrest - Treatment |date=19 May 2022 |url=https://www.nhlbi.nih.gov/health/cardiac-arrest/treatment|publisher=National Heart, Lung, and Blood Institute, US National Institutes of Health |access-date=24 July 2022}}</ref> |
|||
| medication = |
|||
| prognosis = 全生存率 ≈10% (病院外) 25% (病院内);<ref name="Adam2012">{{Cite book| vauthors = Adams JG |url= https://books.google.com/books?id=rpoH-KYE93IC&pg=PA1771 |title=Emergency Medicine: Clinical Essentials (Expert Consult – Online)|date=2012|publisher=Elsevier Health Sciences|isbn=978-1455733941 |page=1771 |language=en|archive-url= https://web.archive.org/web/20170905133735/https://books.google.com/books?id=rpoH-KYE93IC&pg=PA1771|archive-date=2017-09-05|url-status=live|name-list-style=vanc}}</ref><ref name=JAMA2019>{{Cite journal | vauthors = Andersen LW, Holmberg MJ, Berg KM, Donnino MW, Granfeldt A | title = In-Hospital Cardiac Arrest: A Review | journal = JAMA | volume = 321 | issue = 12 | pages = 1200–1210 | date = March 2019 | pmid = 30912843 | pmc = 6482460 | doi = 10.1001/jama.2019.1696 }}</ref> 予後は心停止のタイプとその原因とで大きく異なる。 |
|||
| frequency = 年間13人/10,000人 (米国、病院外)<ref name=AHA2015Part4/> |
|||
| deaths = > 425,000/年 (米国)<ref>{{Cite journal | vauthors = Meaney PA, Bobrow BJ, Mancini ME, Christenson J, de Caen AR, Bhanji F, Abella BS, Kleinman ME, Edelson DP, Berg RA, Aufderheide TP, Menon V, Leary M | display-authors = 6 | title = Cardiopulmonary resuscitation quality: [corrected] improving cardiac resuscitation outcomes both inside and outside the hospital: a consensus statement from the American Heart Association | journal = Circulation | volume = 128 | issue = 4 | pages = 417–435 | date = July 2013 | pmid = 23801105 | doi = 10.1161/CIR.0b013e31829d8654 | doi-access = free }}</ref> |
|||
}} |
|||
<!-- Definition and symptoms --> |
|||
'''心停止'''(しんていし、{{Lang-en-short|cardiac arrest}})は、'''突然の心停止'''({{Lang-en-short|sudden cardiac arrest}})とも呼ばれ、心臓の拍動が突然停止することである<ref name="NIH2022Def">{{Cite web |title=Cardiac Arrest - What Is Cardiac Arrest? {{!}} NHLBI, NIH |url=https://www.nhlbi.nih.gov/health/cardiac-arrest |website=www.nhlbi.nih.gov |access-date=20 September 2023 |language=en |date=19 May 2022}}</ref><ref name=Fie2009/>。日本では'''[[心肺停止]]'''({{Lang-en-short|cardiopulmonary arrest: CPA}})とも呼ばれる<ref name=":18" />。その結果、血液は正常な[[循環器|循環]]で全身に送られなくなり、[[意識]]は急速に失われ、呼吸は[[呼吸停止|異常を呈するか消失]]する<ref name="Fie2009">{{Cite book| vauthors = Field JM |title=The Textbook of Emergency Cardiovascular Care and CPR|date=2009|publisher=Lippincott Williams & Wilkins|isbn=9780781788991|page=11|url=https://books.google.com/books?id=JaOoXdSlT9sC&pg=PA11|language=en|url-status=live|archive-url=https://web.archive.org/web/20170905133735/https://books.google.com/books?id=JaOoXdSlT9sC&pg=PA11|archive-date=2017-09-05}}</ref>。[[心肺蘇生法]](CPR)、場合によっては[[除細動]]などの即時介入がなければ、数分以内に[[死]]に至る('''心臓突然死'''、{{Lang-en-short|sudden cardiac death}})<ref name="NIH2022Symptoms"/><ref name="Hopkins">{{Cite web |date=2021-08-08 |title=Cardiac Arrest |url=https://www.hopkinsmedicine.org/health/conditions-and-diseases/cardiac-arrest |access-date=2022-05-10 |website=www.hopkinsmedicine.org |language=en}}</ref><ref name="Markwerth"/>。 |
|||
心停止を来す[[不整脈]]は以下のようなものがある。 |
|||
; [[心静止]] (asystole) |
|||
: [[心電図]]は平坦となり、心臓は電気的に活動していない |
|||
; 無脈性電気活動 (pulseless electrical activity) |
|||
: 心電図上収縮波形はみられるが拍出がない |
|||
; 無脈性心室頻拍 (pulseless ventricular tachycardia) |
|||
: [[心室頻拍]]の中でも拍出のみられないもの |
|||
; [[心室細動]] (ventricular fibrillation) |
|||
: [[心筋]]が不規則に収縮し統一した収縮運動がみられない |
|||
心停止の最も一般的な原因は[[不整脈]]であり、通常は[[心室細動]](Vf)または[[心室頻拍]](VT)である<ref name="NIH2022Def" />。心臓疾患が主な危険因子である<ref name="NIH2022Causes and risk factors">{{Cite web |title=Cardiac Arrest - Causes and Risk Factors {{!}} NHLBI, NIH |url=https://www.nhlbi.nih.gov/health/cardiac-arrest/causes |website=www.nhlbi.nih.gov |access-date=30 September 2023 |language=en |date=19 May 2022}}</ref>。<!-- Cause and diagnosis --> |
|||
発症後数分で死に至る(心拍が再開しなくなる)ため、[[心臓マッサージ]]を始めとする迅速な処置が必要である([[心肺蘇生法]]を参照)。また、無脈性心室頻拍と心室細動に対しては[[電気的除細動|除細動]]のみが有効で、直ちに試みなければならない。このため[[自動体外式除細動器|AED]]がいろいろなところに設置されている(前2者には無効である)。 |
|||
他の、一般的ではない原因としては、大[[出血]]、[[低酸素症]]、極度の[[低カリウム血症|血中カリウム濃度低下]]、[[感電]]、[[心不全]]、遺伝性不整脈、[[無酸素運動|激しい運動]]などがある。心停止は[[脈拍]]が確認できないことで診断される<ref name="Fie2009" />。<!-- Treatment and prognosis --> |
|||
薬剤は[[アドレナリン]]あるいは[[抗利尿ホルモン]]([[バソプレッシン]])を用いる。心静止に対してはアトロピンも考慮する。心室性頻拍には抗不整脈薬を用いることもある。 |
|||
[[心肺蘇生法|心肺蘇生]]と[[除細動]]により、心停止を回復させ、{{仮リンク|心拍再開|en|return of spontaneous circulation|label=自己心拍を再開(return of spontaneous circulation: ROSC)|redirect=1}}させることができるが、そのような介入がなければ、心臓突然死として知られる致命的な状況となる<ref name="Markwerth">{{Cite journal |vauthors=Markwerth P, Bajanowski T, Tzimas I, Dettmeyer R |title=Sudden cardiac death-update |journal=Int J Legal Med |volume=135 |issue=2 |pages=483–495 |date=March 2021 |pmid=33349905 |pmc=7751746 |doi=10.1007/s00414-020-02481-z |url=}}</ref><ref name="Harrison2">{{Cite book|title=Harrison's principles of internal medicine|vauthors=Jameson JL, Kasper DL, Harrison TR, Braunwald E, Fauci AS, Hauser SL, Longo DL|publisher=McGraw-Hill Medical Publishing Division|year=2005|isbn=978-0-07-140235-4|location=New York}}</ref>。場合によっては、死亡が予測される重篤な疾患の結果として心停止が起こることもある<ref>{{Cite web |title=Mount Sinai – Cardiac arrest |url=http://www.mountsinai.org/patient-care/health-library/diseases-and-conditions/coronary-artery-disease |url-status=live |archive-url=https://web.archive.org/web/20120515004036/http://www.mountsinai.org/patient-care/health-library/diseases-and-conditions/coronary-artery-disease |archive-date=2012-05-15 |access-date=2023-10-24 |publisher=[[マウントサイナイ病院]]}}</ref>。心停止の治療には、直ちに心肺蘇生を行い、ショック可能なリズムが存在する場合は除細動を行う<ref name="NIH2022Treatment" />。心肺蘇生には、[[BLS (医学)|BLS]](basic life support)と[[二次心肺蘇生法|ACLS]](advanced cardiac life support)の2つのプロトコルが確立されている<ref name="AHA05" />。心拍が再開した患者では、[[低体温療法|体温管理療法]]が転帰を改善する可能性がある<ref name=":5">{{Cite journal|display-authors=6|vauthors=Schenone AL, Cohen A, Patarroyo G, Harper L, Wang X, Shishehbor MH, Menon V, Duggal A|date=November 2016|title=Therapeutic hypothermia after cardiac arrest: A systematic review/meta-analysis exploring the impact of expanded criteria and targeted temperature|journal=Resuscitation|volume=108|pages=102–110|doi=10.1016/j.resuscitation.2016.07.238|pmid=27521472}}</ref><ref>{{Cite journal | vauthors = Arrich J, Schütz N, Oppenauer J, Vendt J, Holzer M, Havel C, Herkner H | title = Hypothermia for neuroprotection in adults after cardiac arrest | journal = The Cochrane Database of Systematic Reviews | volume = 5 | issue = 5 | pages = CD004128 | date = May 2023 | pmid = 37217440 | pmc = 10202224 | doi = 10.1002/14651858.CD004128.pub5 | pmc-embargo-date = May 22, 2024 }}</ref>。さらに、ケアチームは患者を脳損傷から守り、脳機能を維持するための処置を開始することができる<ref>{{Cite journal | vauthors = Neumar RW, Nolan JP, Adrie C, Aibiki M, Berg RA, Böttiger BW, Callaway C, Clark RS, Geocadin RG, Jauch EC, Kern KB, Laurent I, Longstreth WT, Merchant RM, Morley P, Morrison LJ, Nadkarni V, Peberdy MA, Rivers EP, Rodriguez-Nunez A, Sellke FW, Spaulding C, Sunde K, Vanden Hoek T | display-authors = 6 | title = Post-cardiac arrest syndrome: epidemiology, pathophysiology, treatment, and prognostication. A consensus statement from the International Liaison Committee on Resuscitation (American Heart Association, Australian and New Zealand Council on Resuscitation, European Resuscitation Council, Heart and Stroke Foundation of Canada, InterAmerican Heart Foundation, Resuscitation Council of Asia, and the Resuscitation Council of Southern Africa); the American Heart Association Emergency Cardiovascular Care Committee; the Council on Cardiovascular Surgery and Anesthesia; the Council on Cardiopulmonary, Perioperative, and Critical Care; the Council on Clinical Cardiology; and the Stroke Council | journal = Circulation | volume = 118 | issue = 23 | pages = 2452–2483 | date = December 2008 | pmid = 18948368 | doi = 10.1161/CIRCULATIONAHA.108.190652 }}</ref>。蘇生後のケアでは、再発による死亡の可能性を減らすために、[[植込み型除細動器|植え込み型除細動器]](ICD)の使用が考慮される<ref name="NIH2016Pre">{{Cite web|title=How Can Death Due to Sudden Cardiac Arrest Be Prevented?|url=http://www.nhlbi.nih.gov/health/health-topics/topics/scda/prevention|website=NHLBI|access-date=16 August 2016|date=June 22, 2016|url-status=live|archive-url=https://web.archive.org/web/20160827200432/http://www.nhlbi.nih.gov/health/health-topics/topics/scda/prevention|archive-date=27 August 2016}}</ref>。<!-- Epidemiology and history --> |
|||
<!-- == 脚注 == |
|||
[[アメリカ合衆国|米国]]では、年間約53万5,000例(人口1万人当たり約13例)の心停止が発生している<ref name="AHA2015Part4" />。このうち326,000例(61%)は病院外で心停止を経験し、209,000例(39%)は病院内で発生している<ref name="AHA2015Part4">{{Cite journal | vauthors = Kronick SL, Kurz MC, Lin S, Edelson DP, Berg RA, Billi JE, Cabanas JG, Cone DC, Diercks DB, Foster JJ, Meeks RA, Travers AH, Welsford M | display-authors = 6 | title = Part 4: Systems of Care and Continuous Quality Improvement: 2015 American Heart Association Guidelines Update for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care | journal = Circulation | volume = 132 | issue = 18 Suppl 2 | pages = S397–S413 | date = November 2015 | pmid = 26472992 | doi = 10.1161/cir.0000000000000258 | s2cid = 10073267 | doi-access = free }}</ref>。心停止は年齢とともに多くなり、女性よりも男性の方が多く発症する<ref name="NIH2022Causes and risk factors" />。心停止で死亡する人の数は、黒人男性が白人男性の2倍である。アジア系およびヒスパニック系は、白人よりも発症頻度が低い<ref name="NIH2022Causes and risk factors" />。 |
|||
==症状と徴候== |
|||
約50%の人には警告的な症状が現れることなく、心停止に至る<ref name=":2">{{Cite book|title=Braunwald's heart disease: a textbook of cardiovascular medicine | publisher=Saunders| vauthors = Lilly LS, Braunwald E, Mann DL, Zipes DP, Libby P, Bonow RO, Braunwald E |year=2015 |isbn=9781455751341 | veditors = Myerburg RJ |edition=Tenth|location=Philadelphia, PA|pages=821–860|chapter=Cardiac Arrest and Sudden Cardiac Death|oclc=890409638}}</ref>。有症状の場合でも、その症状は通常、心停止に特有なものでは無い<ref name=":13" />。以下の症状が新規に、ないしは既存症状の悪化として現れる<ref name=":13">{{Cite web|url=https://www.nhlbi.nih.gov/health/health-topics/topics/scda/signs|title=What Are the Signs and Symptoms of Sudden Cardiac Arrest?|date=1 April 2011|publisher=National Heart, Lung and Blood Institute|archive-url=https://web.archive.org/web/20150621171145/https://www.nhlbi.nih.gov/health/health-topics/topics/scda/signs|archive-date=21 June 2015|url-status=live|access-date=2015-06-21}}</ref>。 |
|||
* [[胸痛]]<ref>{{Cite book | vauthors = Johnson K, Ghassemzadeh S | chapter = Chest Pain |date=2019| chapter-url= http://www.ncbi.nlm.nih.gov/books/NBK470557/| title =StatPearls|publisher=StatPearls Publishing|pmid=29262011|access-date=2019-11-05}}</ref> |
|||
* [[疲労]] |
|||
* [[失神]] |
|||
* [[めまい]] |
|||
* [[息切れ]] |
|||
* {{仮リンク|脱力感|en|weakness|redirect=1}} |
|||
* [[嘔吐]] |
|||
意識障害や異常な呼吸の徴候から居合わせた人が心停止を疑った場合は、心停止であると考え、[[心肺蘇生法|心肺蘇生]]を開始すべきである。訓練を受けた医療従事者が心停止を疑った場合は、心肺蘇生を開始する前に10秒間脈拍を確認する<ref>{{Cite journal | vauthors = Panchal AR, Bartos JA, Cabañas JG, Donnino MW, Drennan IR, Hirsch KG, Kudenchuk PJ, Kurz MC, Lavonas EJ, Morley PT, O'Neil BJ, Peberdy MA, Rittenberger JC, Rodriguez AJ, Sawyer KN, Berg KM | display-authors = 6 | title = Part 3: Adult Basic and Advanced Life Support: 2020 American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care | journal = Circulation | volume = 142 | issue = 16_suppl_2 | pages = S366–S468 | date = October 2020 | pmid = 33081529 | doi = 10.1161/CIR.0000000000000916 | s2cid = 224829530 }}</ref>。{{仮リンク|脳循環|en|cerebral circulation|label=脳への血流|redirect=1}}が失われた結果、患者は急速に[[意識]]を失い、[[呼吸停止|呼吸が停止]]する。脳の酸素不足の状態が長く続くと、心停止から昏睡状態に陥ることがある。心停止から生還した人の10~20%が[[臨死体験]]を報告しており、これは蘇生中も一定レベルの[[認識|認知]]機能が働いていることを示している<ref>{{Cite journal | vauthors = Parnia S, Spearpoint K, Fenwick PB | title = Near death experiences, cognitive function and psychological outcomes of surviving cardiac arrest | journal = Resuscitation | volume = 74 | issue = 2 | pages = 215–221 | date = August 2007 | pmid = 17416449 | doi = 10.1016/j.resuscitation.2007.01.020 }}</ref>。 |
|||
== 危険因子 == |
|||
心停止の危険因子は[[虚血性心疾患]]の危険因子と類似しており、年齢、[[喫煙]]、[[高血圧]]、[[高コレステロール血症]]、[[フィジカルトレーニング|運動]]不足、[[肥満]]、[[糖尿病]]、{{仮リンク|家族歴|en|Family history (medicine)|redirect=1}}、[[心筋症]]などがある<ref>{{Cite book|title=Harrison's principles of internal medicine.|vauthors=Kasper DL, Fauci AS, Hauser SL, Longo DL, Jameson JL, Loscalzo J|year=2014|isbn=9780071802154|edition=19th|location=New York | publisher = Mcgraw-Hill |chapter=327. Cardiovascular Collapse, Cardiac Arrest, and Sudden Cardiac Death|oclc=893557976}}</ref><ref>{{Cite journal | vauthors = Friedlander Y, Siscovick DS, Weinmann S, Austin MA, Psaty BM, Lemaitre RN, Arbogast P, Raghunathan TE, Cobb LA | display-authors = 6 | title = Family history as a risk factor for primary cardiac arrest | journal = Circulation | volume = 97 | issue = 2 | pages = 155–160 | date = January 1998 | pmid = 9445167 | doi = 10.1161/01.cir.97.2.155 | doi-access = free }}</ref>。 これらの危険因子の多くを統計的に分析した結果、心停止全体の約50%は、複数の危険因子の総合的な弊害により最もリスクが高いと認識される人口集団の10%で発生しており、複数の併存疾患の累積リスクが各リスクの合計を上回ることが示された{{Sfn|Mann|2015|p=826}}。 |
|||
冠動脈疾患を有する喫煙者は、30~59歳の間に心臓突然死のリスクが2~3倍上昇することが明らかになっている。さらに、元喫煙者のリスクは喫煙経験のない人のリスクに近いことが明らかになった<ref name=":2" /><ref>{{Cite journal | vauthors = Goldenberg I, Jonas M, Tenenbaum A, Boyko V, Matetzky S, Shotan A, Behar S, Reicher-Reiss H | display-authors = 6 | title = Current smoking, smoking cessation, and the risk of sudden cardiac death in patients with coronary artery disease | journal = Archives of Internal Medicine | volume = 163 | issue = 19 | pages = 2301–2305 | date = October 2003 | pmid = 14581249 | doi = 10.1001/archinte.163.19.2301 | doi-access = free }}</ref>。過去の有害心イベント、非持続性[[心室頻拍]]([[NSVT]])、[[失神]]、{{仮リンク|左室肥大|en|left ventricular hypertrophy|redirect=1}}は、小児期肥大型心筋症(稀な疾患)における心臓突然死の予測因子である<ref>{{Cite journal | vauthors = Norrish G, Cantarutti N, Pissaridou E, Ridout DA, Limongelli G, Elliott PM, Kaski JP | title = Risk factors for sudden cardiac death in childhood hypertrophic cardiomyopathy: A systematic review and meta-analysis | journal = European Journal of Preventive Cardiology | volume = 24 | issue = 11 | pages = 1220–1230 | date = July 2017 | pmid = 28482693 | doi = 10.1177/2047487317702519 | s2cid = 206821305 | url = https://discovery.ucl.ac.uk/id/eprint/1556078/ }}</ref>。 |
|||
[[駆出率]]の低下や[[不整脈]]などの心臓の機能的変化は、心停止のリスクを増加させ、前述の危険因子とは独立して作用することが示されている。これらの機能的変化をもたらす病態は、過去の心障害の後に後天的に発症することもあれば、不整脈性疾患の家族歴を通じて遺伝することもある{{Sfn|Mann|2015|p=828|pp=}}。 |
|||
==原因と機序== |
|||
[[ファイル:Basic representation of cardiac conduction.gif|thumb|221x221px|[[刺激伝導系|心臓の伝導]]。このパターンの変化は心筋傷害によって生じ、非伝導性拍動、ひいては心停止につながる。 |
|||
]] |
|||
[[ファイル:Ventricular fibrillation.png|thumb|[[心電図]]上の[[心室細動]]]] |
|||
突然の心停止、または心臓突然死は、心臓が突然、異常または不規則なリズム([[不整脈]])で拍動し始めたときに起こる<ref name=":6" />。[[心筋]]の[[刺激伝導系]]が組織化されていないと、{{仮リンク|心室|en|ventricle (heart)|redirect=1}}の収縮が一定せず、その結果、心臓からの十分な[[心拍出量]](心臓から全身への血液の前方への送り出し)を得られなくなる<ref name="UTD2016">{{Cite web|url=https://www.uptodate.com/contents/pathophysiology-and-etiology-of-sudden-cardiac-arrest|title=Pathophysiology and etiology of sudden cardiac arrest| vauthors = Podrid PJ |date=2016-08-22|website=www.uptodate.com|access-date=2017-12-03}}</ref>。不整脈にはさまざまな種類があるが、突然の心停止で最も頻繁に記録されるのは[[心室頻拍]]と[[心室細動]]である<ref>{{Cite journal | vauthors = Zipes DP, Camm AJ, Borggrefe M, Buxton AE, Chaitman B, Fromer M, Gregoratos G, Klein G, Moss AJ, Myerburg RJ, Priori SG, Quinones MA, Roden DM, Silka MJ, Tracy C, Smith SC, Jacobs AK, Adams CD, Antman EM, Anderson JL, Hunt SA, Halperin JL, Nishimura R, Ornato JP, Page RL, Riegel B, Blanc JJ, Budaj A, Dean V, Deckers JW, Despres C, Dickstein K, Lekakis J, McGregor K, Metra M, Morais J, Osterspey A, Tamargo JL, Zamorano JL | display-authors = 6 | title = ACC/AHA/ESC 2006 Guidelines for Management of Patients With Ventricular Arrhythmias and the Prevention of Sudden Cardiac Death: a report of the American College of Cardiology/American Heart Association Task Force and the European Society of Cardiology Committee for Practice Guidelines (writing committee to develop Guidelines for Management of Patients With Ventricular Arrhythmias and the Prevention of Sudden Cardiac Death): developed in collaboration with the European Heart Rhythm Association and the Heart Rhythm Society | journal = Circulation | volume = 114 | issue = 10 | pages = e385–e484 | date = September 2006 | pmid = 16935995 | doi = 10.1161/CIRCULATIONAHA.106.178233 | doi-access = free | author-link9 = Arthur J. Moss }}</ref><ref>{{Cite journal | vauthors = Zipes DP, Wellens HJ | title = Sudden cardiac death | journal = Circulation | volume = 98 | issue = 21 | pages = 2334–2351 | date = November 1998 | pmid = 9826323 | doi = 10.1161/01.CIR.98.21.2334 | s2cid = 339900 }}</ref><ref>{{Cite journal | vauthors = Landaw J, Yuan X, Chen PS, Qu Z | title = The transient outward potassium current plays a key role in spiral wave breakup in ventricular tissue | journal = American Journal of Physiology. Heart and Circulatory Physiology | volume = 320 | issue = 2 | pages = H826–H837 | date = February 2021 | pmid = 33385322 | pmc = 8082802 | doi = 10.1152/ajpheart.00608.2020 }}</ref>。心停止で頻度の低い不整脈には、{{仮リンク|無脈性電気活動|en|pulseless electrical activity|label=無脈性電気活動(pulseless electrical activity: PEA)|redirect=1}}、[[徐脈]]、[[心静止]]がある<ref name=":6" />。このような不整脈は、心停止が長引いたり、心室細動が進行したり、蘇生のために除細動を行ったりした場合にみられる<ref name=":6" />。リズムの変化はまた、心傷害の根本原因(虚血性か非虚血性か)と相関しているようである{{Sfn|Mann|2015|p=831}}。 |
|||
突然の心停止は、以下のような心原性および非心原性の要因によって起こりうる。 |
|||
=== 心原性 === |
|||
==== 冠動脈疾患 ==== |
|||
[[ファイル:Coronary Artery Disease.png|thumb|正常な[[冠動脈]]と[[冠動脈血栓症|狭窄のある冠動脈]]]] |
|||
[[冠動脈疾患]](Coronary artery disease: '''CAD''')は'''虚血性心疾患'''(ischemic heart disease: '''IHD''')としても知られ、心臓突然死の62~70%を占める<ref name=":0">{{Cite journal | title = State-specific mortality from sudden cardiac death--United States, 1999 | journal = MMWR. Morbidity and Mortality Weekly Report | volume = 51 | issue = 6 | pages = 123–126 | date = February 2002 | pmid = 11898927 | author1 = Centers for Disease Control Prevention (CDC) }}</ref><ref name=":1">{{Cite journal | vauthors = Zheng ZJ, Croft JB, Giles WH, Mensah GA | title = Sudden cardiac death in the United States, 1989 to 1998 | journal = Circulation | volume = 104 | issue = 18 | pages = 2158–2163 | date = October 2001 | pmid = 11684624 | doi = 10.1161/hc4301.098254 | doi-access = free }}</ref>。CADは40歳未満の心臓突然死の原因としては、他よりはるかに頻度が低い<ref name=":0" />。心臓突然死の[[剖検]]で最もよくみられる所見は、心筋に血液を供給する動脈である主要冠動脈の少なくとも1部位の慢性高度の狭窄であることが、症例から示されている<ref>{{Cite book | vauthors = Falk E, Shah PK | chapter = Pathogenesis of atherothrombosis. Role of vulnerable, ruptured, and eroded plaques | chapter-url= https://books.google.com/books?id=1WifwPEsKQMC&pg=PA460 |title=Atherothrombosis and Coronary Artery Disease | veditors = Fuster V, Topol EJ, Nabel EG |date=2005|publisher=Lippincott Williams & Wilkins|isbn=9780781735834|language=en|archive-url=https://web.archive.org/web/20160603002043/https://books.google.com/books?id=1WifwPEsKQMC&pg=PA460&lpg=PA460|archive-date=2016-06-03|url-status=live}}</ref>。この狭窄は多くの場合、数年にわたるコレステロールプラーク、すなわち[[アテローム]]の沈着と炎症に伴う動脈の狭窄と硬化の結果である。冠動脈血管のこのような蓄積と[[リモデリング]]は他の全身血管とともに[[アテローム性動脈硬化]]の進行を特徴づけるものである<ref>{{Cite book | vauthors = Pahwa R, Jialal I |chapter = Atherosclerosis |date=2021| chapter-url=http://www.ncbi.nlm.nih.gov/books/NBK507799/| title = StatPearls|place=Treasure Island (FL) |publisher=StatPearls Publishing |pmid=29939576|access-date=2021-11-05 }}</ref>。安定したプラークが破裂すると、小動脈を通る血液と酸素の流れが遮断され、その結果虚血性障害を引き起こす。虚血後の組織の傷害は、心臓の正常な伝導サイクルの継続を妨げ、心拍数を変化させる構造的・機能的変化をもたらす{{Sfn|Mann|2015|p=829}}。 |
|||
==== 非動脈硬化性冠動脈疾患 ==== |
|||
動脈硬化とは関係のない冠動脈の異常には、先天性{{仮リンク|冠動脈異常|en|Coronary artery anomaly|redirect=1}}(例えば左冠動脈が肺動脈から起始する)、冠[[動脈炎]]として知られる炎症、[[塞栓症]]、血管攣縮、結合組織疾患や外傷による器質的異常などがある。これらの疾患は、心停止や心臓突然死の10~15%を占める{{Sfn|Mann|2015|p=829}}。 |
|||
* 冠動脈炎は、[[川崎病]]として知られる小児の熱性炎症性疾患に起因することが多い。他の[[血管炎症候群|血管炎]]も心臓突然死のリスクを高める原因となる |
|||
* 冠動脈の塞栓症(血栓症)は、[[大動脈弁]]、[[三尖弁]]、または[[人工弁]]が侵された[[心内膜炎]]に続発する敗血症性塞栓から起こることが最も多い。 |
|||
* {{仮リンク|冠血管攣縮|en|Coronary vasospasm|redirect=1}} は、心臓の電気伝導を変化させる不整脈を引き起こす可能性があり、重度または長時間のリズム変化により完全な心停止の危険性がある |
|||
* 心停止の危険性を伴う器質的異常は、[[マルファン症候群]]や外傷に起因する冠動脈解離から生じることがある{{Sfn|Mann|2015|p=829}}。 |
|||
====構造的心疾患==== |
|||
[[ファイル:Heart left ventricular hypertrophy sa.jpg|thumb|左室肥大における壁肥厚を示す心臓の短軸像。]] |
|||
冠動脈疾患とは関係のない構造的心疾患は心臓突然死の10%を占める<ref name=UTD2016/><ref name=":1" />。例えば、[[心筋症]]({{仮リンク|肥大型心筋症|en|hypertrophic cardiomyopathy|label=肥大型|redirect=1}}、[[拡張型心筋症|拡張型]]、{{仮リンク|不整脈源性心筋症|en|Arrhythmogenic cardiomyopathy|label=不整脈源性|redirect=1}})、[[不整脈]]、[[心筋炎]]、{{仮リンク|高血圧性心疾患|en|hypertensive heart disease|redirect=1}}、[[うっ血性心不全]]などである<ref name="Circ012">{{Cite journal | vauthors = Zheng ZJ, Croft JB, Giles WH, Mensah GA | title = Sudden cardiac death in the United States, 1989 to 1998 | journal = Circulation | volume = 104 | issue = 18 | pages = 2158–2163 | date = October 2001 | pmid = 11684624 | doi = 10.1161/hc4301.098254 | doi-access = free }}</ref><ref name="AHJ982">{{Cite journal | vauthors = Kannel WB, Wilson PW, D'Agostino RB, Cobb J | title = Sudden coronary death in women | journal = American Heart Journal | volume = 136 | issue = 2 | pages = 205–212 | date = August 1998 | pmid = 9704680 | doi = 10.1053/hj.1998.v136.90226 }}</ref>。[[ファイル:Left Ventricular Hypertrophy Unlabeled.jpg|thumb|左室肥大を示す心電図]] |
|||
{{仮リンク|左室肥大|en|Left ventricular hypertrophy|redirect=1}}は、成人における心臓突然死の主な原因であると考えられている<ref>{{Cite journal | vauthors = Stevens SM, Reinier K, Chugh SS | title = Increased left ventricular mass as a predictor of sudden cardiac death: is it time to put it to the test? | journal = Circulation: Arrhythmia and Electrophysiology | volume = 6 | issue = 1 | pages = 212–217 | date = February 2013 | pmid = 23424223 | pmc = 3596001 | doi = 10.1161/CIRCEP.112.974931 }}</ref><ref name=":6" />。左室肥大は、心臓の主要なポンプ室である左心室の壁に不適応な変化を引き起こす、長年の[[高血圧]]の結果として起こることがほとんどである<ref name=":9">{{Cite journal | vauthors = Katholi RE, Couri DM | title = Left ventricular hypertrophy: major risk factor in patients with hypertension: update and practical clinical applications | journal = International Journal of Hypertension | volume = 2011 | pages = 495349 | year = 2011 | pmid = 21755036 | pmc = 3132610 | doi = 10.4061/2011/495349 | doi-access = free }}</ref>。血圧が上昇すると、全身に血液を十分に循環させるために心臓のポンプ作用がより強くならねばならない。コントロールされていない高血圧のために心臓が長期間このような状態になると、左心室が肥大して心臓の働きが低下する<ref>{{Cite book | vauthors = Bornstein AB, Rao SS, Marwaha K | chapter = Left Ventricular Hypertrophy |date=2021| chapter-url= http://www.ncbi.nlm.nih.gov/books/NBK557534/ | title = StatPearls|place=Treasure Island (FL) |publisher= StatPearls Publishing|pmid=32491466|access-date=2021-11-05 }}</ref>。左室肥大は[[心臓超音波検査|心エコー図]]や[[心電図]](ECG、EKG)で確認することができる<ref name=":9" />。 |
|||
1999年の米国における心臓突然死のレビューによると、30歳未満の心臓突然死の30%以上が構造性心疾患であった。18〜35歳の軍の新兵を対象とした調査では、心臓突然死の40%以上が構造的心疾患であった<ref name=":0" /><ref name=":1" />。 |
|||
うっ血性心不全は心臓突然死のリスクを5倍に高める<ref name="AHJ982" />。 |
|||
心臓伝導系(特に[[房室結節]]と[[プルキンエ繊維|ヒス-プルキンエ]]系)の構造的異常は、突然の心停止に至る危険性のある不整脈を誘発する可能性があるが、その危険性はまだ低い。これらの[[伝導ブロック (心臓)|伝導ブロック]]の多くは、線維化の重症度や重度の電気生理学的障害のためにリスクが高いと判断された場合には、[[植込み型除細動器]]による治療が可能である{{Sfn|Mann|2015|p=833}}。 |
|||
==== 遺伝性不整脈疾患 ==== |
|||
心臓の構造的疾患によるものではない不整脈は、突然の心停止の5〜10%を占める<ref>{{Cite journal | vauthors = Chugh SS, Kelly KL, Titus JL | title = Sudden cardiac death with apparently normal heart | journal = Circulation | volume = 102 | issue = 6 | pages = 649–654 | date = August 2000 | pmid = 10931805 | doi = 10.1161/01.cir.102.6.649 | doi-access = free }}</ref><ref>{{Cite journal | vauthors = | title = Survivors of out-of-hospital cardiac arrest with apparently normal heart. Need for definition and standardized clinical evaluation. Consensus Statement of the Joint Steering Committees of the Unexplained Cardiac Arrest Registry of Europe and of the Idiopathic Ventricular Fibrillation Registry of the United States | journal = Circulation | volume = 95 | issue = 1 | pages = 265–272 | date = January 1997 | pmid = 8994445 | doi = 10.1161/01.cir.95.1.265 }}</ref><ref name=":4">{{Cite journal | vauthors = Drory Y, Turetz Y, Hiss Y, Lev B, Fisman EZ, Pines A, Kramer MR | title = Sudden unexpected death in persons less than 40 years of age | journal = The American Journal of Cardiology | volume = 68 | issue = 13 | pages = 1388–1392 | date = November 1991 | pmid = 1951130 | doi = 10.1016/0002-9149(91)90251-f }}</ref>。これらの不整脈は遺伝的疾患によって引き起こされることが多い<ref name=":6" />。[[遺伝子変異]]は多くの場合、[[細胞膜]]を横切って[[イオン|電荷を帯びた粒子]]を伝導する[[イオンチャネル]]として知られる特殊なタンパク質に影響を及ぼすため、この疾患群はしばしば[[チャネロパチー]]と呼ばれる。このような遺伝性不整脈症候群の例としては、[[QT延長症候群]](LQTS)、[[ブルガダ症候群]]、{{仮リンク|カテコールアミン作動性多形性心室頻拍|en|Catecholaminergic polymorphic ventricular tachycardia|label=カテコールアミン作動性多形性心室頻拍(Catecholaminergic polymorphic ventricular tachycardia: CPVT)|redirect=1}}、[[QT短縮症候群]]などがある。また、致死的な不整脈を引き起こす可能性のある大きな音への反応など、環境的または神経原性の誘因を伴うものも多い{{Sfn|Mann|2015|p=833}}。不整脈を促進するが遺伝子変異が原因ではない疾患には、他に[[ウォルフ・パーキンソン・ホワイト症候群]]がある<ref name="UTD2016" />。 |
|||
QT延長症候群は、若者の死亡例でしばしば言及される疾患であるが、出生5000〜7000人に1人の割合で発生し、[[救急隊]]が対応する心停止年間約30万人に対し、3000人が該当すると推定されている<ref name="AHA2">{{Cite web |url=http://www.americanheart.org/presenter.jhtml?identifier=4741 |title=Sudden Cardiac Death |archive-url=https://web.archive.org/web/20100325174959/http://www.americanheart.org/presenter.jhtml?identifier=4741 |archive-date=2010-03-25 |publisher=American Heart Association |access-date=201--3-25}}</ref>。これらの病態は、心停止に関連する死亡者全体の数パーセントに過ぎないが、心停止前に発見される可能性があり、治療可能な可能性がある病態である。QT延長症候群の症状は非常に幅広く、心停止よりもむしろ[[失神]]を呈することが多い。心停止のリスクは依然として存在するため、突然の心停止の家族歴のある人は、LQTSや他の治療可能な致死的不整脈の原因について[[スクリーニング (医学)|スクリーニング]]を受けるべきである。心停止のリスクが高いのは、性別が女性であること、QT延長が著明であること、原因不明の失神([[失神発作]])の既往があること、または若年での心臓突然死の[[家族歴]]があることである{{Sfn|Mann|2015|p=833}}: さらに、LQTS患者は、この伝導異常を重症化させるリスクのある特定の薬剤、例えば、特定の[[抗不整脈薬]]、[[抗うつ薬]]、[[キノロン系]]または[[マクロライド系抗菌薬|マクロライド系]]の[[抗生物質]]などを避けるべきである<ref>{{Cite journal | vauthors = Fazio G, Vernuccio F, Grutta G, Re GL | title = Drugs to be avoided in patients with long QT syndrome: Focus on the anaesthesiological management | journal = World Journal of Cardiology | volume = 5 | issue = 4 | pages = 87–93 | date = April 2013 | pmid = 23675554 | pmc = 3653016 | doi = 10.4330/wjc.v5.i4.87 | doi-access = free }}</ref>。 |
|||
===非心原性=== |
|||
非心原性は心停止の15~25%を占める<ref name=":4" /><ref name="ReferenceA">{{Cite journal | vauthors = Kuisma M, Alaspää A | title = Out-of-hospital cardiac arrests of non-cardiac origin. Epidemiology and outcome | journal = European Heart Journal | volume = 18 | issue = 7 | pages = 1122–1128 | date = July 1997 | pmid = 9243146 | doi = 10.1093/oxfordjournals.eurheartj.a015407 | doi-access = free }}</ref>。最も一般的な非心臓性の原因は、[[外傷]]、大[[出血]]([[消化管出血]]、{{仮リンク|大動脈破裂|en|aortic rupture|redirect=1}}、[[脳出血]])、[[循環血液量減少性ショック]]、[[薬物過剰摂取]]、[[溺水]]、[[肺血栓塞栓症|肺塞栓症]]である<ref name="ReferenceA" /><ref name=Raab2008>{{Cite journal | vauthors = Raab H, Lindner KH, Wenzel V | title = Preventing cardiac arrest during hemorrhagic shock with vasopressin | journal = Critical Care Medicine | volume = 36 | issue = 11 Suppl | pages = S474–S480 | date = November 2008 | pmid = 20449913 | doi = 10.1097/ccm.0b013e31818a8d7e | publisher = Ovid Technologies (Wolters Kluwer Health) }}</ref><ref name=Voel2000>{{Cite journal | vauthors = Voelckel WG, Lurie KG, Lindner KH, Zielinski T, McKnite S, Krismer AC, Wenzel V | title = Vasopressin improves survival after cardiac arrest in hypovolemic shock | journal = Anesthesia and Analgesia | volume = 91 | issue = 3 | pages = 627–634 | date = September 2000 | pmid = 10960389 | doi = 10.1097/00000539-200009000-00024 | publisher = Ovid Technologies (Wolters Kluwer Health) }}</ref>。心停止は、ある種の[[クラゲ刺傷|クラゲに刺された]]ような中毒や、[[雷]]のような感電によっても引き起こされる<ref name=":6" />。 |
|||
====可逆性の原因==== |
|||
心停止の心臓以外の原因は、身体の[[ホメオスタシス]]の一時的な障害に起因する場合がある。これは、[[電解質異常|電解質比の変化]]、[[低酸素血症|酸素飽和度の変化]]、または身体の[[水素イオン指数|pH]]に影響を及ぼす他のイオンの変化の結果である可能性がある<ref name=":3" />。 |
|||
====可逆的原因に関する記憶術==== |
|||
{{Main|{{仮リンク|6H6T|en|Hs and Ts|redirect=1}}}} |
|||
「{{仮リンク|6H6T|en|Hs and Ts|redirect=1}}」は、治療可能または可逆的な心停止の原因を覚えるための[[記憶術]]である<ref name="RCUK20052">{{Cite web |url=http://www.resus.org.uk/pages/guide.htm |title=Resuscitation Council (UK) Guidelines 2005 |archive-url=https://web.archive.org/web/20091215230632/http://www.resus.org.uk/pages/guide.htm |archive-date=2009-12-15 |url-status=live |access-date=2009-12-15}}</ref><ref name="AHA05">{{Cite journal | title = 2005 American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care | journal = Circulation | volume = 112 | issue = 24 Suppl | pages = IV1-203 | date = December 2005 | pmid = 16314375 | doi = 10.1161/CIRCULATIONAHA.105.166550 | doi-access = free | author = ECC Committee, Subcommittees and Task Forces of the American Heart Association }}</ref><ref name=":3" />。この記憶術には、心臓由来の原因と非心臓由来の原因が含まれるが、適切かつ迅速な治療を行えばすべて可逆的である。 |
|||
; 6H |
|||
* {{仮リンク|循環血液量減少|en|Hypovolemia|label=循環血液量減少(Hypovolemia)|redirect=1}} |
|||
* [[低酸素症]](Hypoxia) |
|||
* [[水素|水素(Hydrogen)]]イオン – [[アシドーシス]] |
|||
* [[高カリウム血症|高カリウム血症(Hyperkalemia)]]又は[[低カリウム血症|低カリウム血症(hypokalemia)]] |
|||
* [[低体温症|低体温症(Hypothermia)]] – {{仮リンク|体温調節|en|Thermoregulation|redirect=1}}の異常 |
|||
* 低血糖症([[低血糖症|Hypoglycemia)]]又は[[高血糖症|高血糖症(hyperglycemia)]] |
|||
; 6T |
|||
* [[錠剤|錠剤(Tablets)]] 又は [[毒素|毒素(toxins)]]- [[薬物過剰摂取]]や[[服毒]]など |
|||
* [[心タンポナーデ|心タンポナーデ(tamponade)]] – 心臓と[[心膜]]との間の体液貯留 |
|||
* [[気胸|緊張性気胸(Tension pneumothorax)]] – [[胸膜腔]]への気体貯留 |
|||
* [[血栓症|血栓症(Thrombosis)]] ([[心筋梗塞]]) – [[冠動脈]]の血栓症 |
|||
* [[血栓症]] ([[肺血栓塞栓症]]) |
|||
* {{仮リンク|外傷性心停止|en|Traumatic cardiac arrest|label=外傷性心停止(Traumatic cardiac arrest)|redirect=1}} |
|||
=== 小児 === |
|||
小児の心停止の最も一般的な原因は、治療を受けていない[[ショック]]または[[呼吸不全]]である<ref name=":6" />。小児では、不整脈は最も一般的な原因ではない<ref name=":6" />。心不整脈があったとしても、成人にみられる心室細動や頻脈とは対照的に、多くの場合、[[心静止]]や[[徐脈]]である<ref name=":6" />。以前は健康であった小児が、心停止に至るような不整脈を呈するその他の原因としては、{{仮リンク|コカイン中毒|en|Cocaine intoxication|label=コカイン|redirect=1}} や[[メタンフェタミン]]などの薬物{{Efn|英語版からの初訳者注)日本ではこれらの薬物による心停止は稀と思われる。}}や、[[抗うつ薬]]などの薬物過剰摂取があり得る<ref name=":6" />。小児における原因不明の突然の心停止の一般的な原因には、{{仮リンク|肥大型心筋症|en|hypertrophic cardiomyopathy|redirect=1}}、冠動脈異常、不整脈などがある<ref>{{Cite journal | vauthors = Topjian AA, Raymond TT, Atkins D, Chan M, Duff JP, Joyner BL, Lasa JJ, Lavonas EJ, Levy A, Mahgoub M, Meckler GD, Roberts KE, Sutton RM, Schexnayder SM | display-authors = 6 | title = Part 4: Pediatric Basic and Advanced Life Support 2020 American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care | journal = Pediatrics | volume = 147 | issue = Suppl 1 | pages = e2020038505D | date = January 2021 | pmid = 33087552 | doi = 10.1542/peds.2020-038505D | s2cid = 224826594 }}</ref>。 |
|||
===機序=== |
|||
[[ファイル:Ventricular fibrillation.png|thumb|upright=1.3|[[心室細動]]の[[心電図]]]] |
|||
心停止の決定的な電気的メカニズムは、上記の機能的、構造的、または生理学的異常のいずれかに起因する可能性があるが、収縮期に至らない頻脈性不整脈または徐脈性不整脈が特徴である{{Sfn|Mann|2015|p=826}}。 頻脈性不整脈はさらに、[[心室細動]]と無脈性または持続性[[心室頻拍]](VT)に分類することができ、どちらも、十分な血流を維持できず、身体の需要を満たすのに不十分な、急速で不規則な不整脈である{{Sfn|Mann|2015|pp=837-838}}。 |
|||
心臓突然死の原因の大部分は心室細動である。心室細動は、心室心筋の乱れた電気的活動によって特徴づけられる頻脈性不整脈であり、心拍数が乱れ、速くなりすぎて有効な心拍出量が得られなくなるため、脳や重要臓器の灌流が不十分になる<ref>{{Cite web|title=Ventricular tachycardia - Symptoms and causes|url=https://www.mayoclinic.org/diseases-conditions/ventricular-tachycardia/symptoms-causes/syc-20355138|access-date=2021-11-29|website=Mayo Clinic|language=en}}</ref>。心室頻拍では、心臓の拍動も通常より速くなり、心室が血液で適切に満たされないことがある<ref>{{Cite web|title=Ventricular fibrillation - Symptoms and causes|url=https://www.mayoclinic.org/diseases-conditions/ventricular-fibrillation/symptoms-causes/syc-20364523|access-date=2021-11-29|website=Mayo Clinic|language=en}}</ref>。心室細動を支える電気生理学的メカニズムには、[[異所性自動能]]、[[リエントリー]]、[[撃発活動]]<ref>{{Cite web |title=Web版 不整脈学・心電学関連用語集 |url=https://new.jhrs.or.jp/contents_jse/words/view.php?id=461&page=4&s=word_eng&o=1 |website=new.jhrs.or.jp |access-date=2023-10-26}}</ref>などがある<ref>{{Cite journal | vauthors = Szabó Z, Ujvárosy D, Ötvös T, Sebestyén V, Nánási PP | title = Handling of Ventricular Fibrillation in the Emergency Setting | journal = Frontiers in Pharmacology | volume = 10 | pages = 1640 | date = 2020-01-29 | pmid = 32140103 | pmc = 7043313 | doi = 10.3389/fphar.2019.01640 | doi-access = free }}</ref>。遺伝的要因(例えば、イオンチャネルをコードする遺伝子の突然変異)による病的心臓の構造変化では心臓突然死の急性発症の説明はできない<ref>{{Cite journal | vauthors = Rubart M, Zipes DP | title = Mechanisms of sudden cardiac death | journal = The Journal of Clinical Investigation | volume = 115 | issue = 9 | pages = 2305–2315 | date = September 2005 | pmid = 16138184 | pmc = 1193893 | doi = 10.1172/JCI26381 }}</ref>。 |
|||
心室細動も心室頻拍も、心臓が血液を効率よく全身に送り出せなくなる。心室頻拍は心電図上のQRS複合体の変化と毎分100回を超える心拍数を特徴とする<ref>{{Cite journal | vauthors = AlMahameed ST, Ziv O | title = Ventricular Arrhythmias | journal = The Medical Clinics of North America | volume = 103 | issue = 5 | pages = 881–895 | date = September 2019 | pmid = 31378332 | doi = 10.1016/j.mcna.2019.05.008 | s2cid = 199437558 }}</ref>。心室頻拍が持続(少なくとも30秒間持続)すると、心臓組織への血流が不十分となり、心停止に至ることがある<ref>{{Cite journal | vauthors = Baldzizhar A, Manuylova E, Marchenko R, Kryvalap Y, Carey MG | title = Ventricular Tachycardias: Characteristics and Management | journal = Critical Care Nursing Clinics of North America | volume = 28 | issue = 3 | pages = 317–329 | date = September 2016 | pmid = 27484660 | doi = 10.1016/j.cnc.2016.04.004 }}</ref>。 |
|||
[[徐脈|徐脈性不整脈]]は、自発的な電気伝導と心臓の機械的機能が解離し、最悪の場合、{{仮リンク|無脈性電気活動|en|pulseless electrical activity|label=無脈性電気活動(pulseless electrical activity: PEA)|redirect=1}}または心臓の電気活動が完全に消失して[[心静止]]となる。頻脈性不整脈の結果と同様に、これらの状態も十分な血流を維持することができなくなるが、徐脈性不整脈の場合、根本的な原因は心収縮の無秩序をもたらす急速な拍動ではなく、心臓の機械的活動の欠如である{{Sfn|Mann|2015|pp=837-838}}。 |
|||
==診断== |
|||
[[ファイル:Carotidian pulse and recovery position.jpg|thumb|[[模擬患者]]の頚動脈を触知している医療従事者]] |
|||
病歴情報と身体診察によって、心停止を診断し、潜在的な原因と予後に関する情報が得られる<ref name=":6" />。患者の病歴を聴取する医療者は、その[[エピソード]]が誰かに目撃されていたかどうか、そのエピソードがいつ起こったか、その人が何をしていたか(特に外傷があったかどうか)、薬物の関与があったかどうかを判断することを目的とすべきである<ref name=":6" />。心停止を診断するための身体検査では、脈がないことに注目する<ref name=":6" />。多くの場合、[[頸動脈]][[脈拍]]欠如が心停止診断の{{仮リンク|ゴールドスタンダード|en|gold standard (test)|redirect=1}}である。末梢([[橈骨動脈]]/[[足背動脈]])の脈がないことは、他の状態([[ショック]]など)や単に救助者の誤りから生じることもある<ref name=":7" />。緊急時に頸動脈を確認する際、救助者が医療従事者であろうと一般人であろうと、しばしば間違いを犯す可能性があることが研究で示されている<ref>{{Cite journal | vauthors = Bahr J, Klingler H, Panzer W, Rode H, Kettler D | title = Skills of lay people in checking the carotid pulse | journal = Resuscitation | volume = 35 | issue = 1 | pages = 23–26 | date = August 1997 | pmid = 9259056 | doi = 10.1016/S0300-9572(96)01092-1 }}</ref><ref name=":7">{{Cite journal | vauthors = Ochoa FJ, Ramalle-Gómara E, Carpintero JM, García A, Saralegui I | title = Competence of health professionals to check the carotid pulse | journal = Resuscitation | volume = 37 | issue = 3 | pages = 173–175 | date = June 1998 | pmid = 9715777 | doi = 10.1016/S0300-9572(98)00055-0 }}</ref>。 |
|||
{{仮リンク|ポイントオブケア超音波|en|Emergency ultrasound|label=ポイントオブケア超音波(Point-of-care ultrasound: POCUS)|redirect=1}}は、患者のベッドサイドで心臓の動きや収縮力を調べるために使用できるツールである<ref name="Long_2018">{{Cite journal | vauthors = Long B, Alerhand S, Maliel K, Koyfman A | title = Echocardiography in cardiac arrest: An emergency medicine review | journal = The American Journal of Emergency Medicine | volume = 36 | issue = 3 | pages = 488–493 | date = March 2018 | pmid = 29269162 | doi = 10.1016/j.ajem.2017.12.031 | s2cid = 3874849 }}</ref>。POCUSは、心臓の動きや収縮を検出するだけでなく、中心脈([[頸動脈]]または[[大腿動脈]])を確認することによる診断の欠点を克服し、病院環境で心停止を正確に診断することができる<ref name="Long_2018" />。 |
|||
POCUSにより、臨床医は心停止中の心臓のさまざまな部位を限定的だが二次元的に見ることができる<ref name=":15">{{Cite journal | vauthors = Paul JA, Panzer OP | title = Point-of-care Ultrasound in Cardiac Arrest | journal = Anesthesiology | volume = 135 | issue = 3 | pages = 508–519 | date = September 2021 | pmid = 33979442 | doi = 10.1097/ALN.0000000000003811 | s2cid = 234486749 }}</ref>。これらの画像は、臨床医が心臓内の電気活動が{{仮リンク|無脈性電気活動|en|Pulseless electrical activity|label=脈なし(いわゆるPEA)}}かPEA類似病態であるかどうかを判断するのに役立つだけでなく、{{仮リンク|6H6T|en|Hs and Ts|redirect=1|label=心停止の原因として可逆的なもの}}を診断するのにも役立つ<ref name=":15" />。{{仮リンク|American Society of Echocardiography|en|American Society of Echocardiography|label=アメリカ心エコー図学会(American Society of Echocardiography: ASE)|redirect=1}}、{{仮リンク|アメリカ救急医学会|en|American College of Emergency Physicians|label=アメリカ救急医学会(American College of Emergency Physicians)|redirect=1}}、{{仮リンク|ヨーロッパ蘇生協議会|en|European Resuscitation Council|label=ヨーロッパ蘇生協議会(European Resuscitation Council: ERC)|redirect=1}}、[[アメリカ心臓協会|アメリカ心臓協会(AHA)]]が発表したガイドライン および2018年版の術前[[二次心肺蘇生法|二次心肺蘇生法(ACLS)]]ガイドラインは、心停止の診断と管理においてPOCUSを用いることの潜在的な利点を認めている<ref name=":15" />。 |
|||
一方、POCUSは正確さを欠くため、ヨーロッパ蘇生協議会(ERC)のような一部の団体は、あまり重要視していない。その代わりに、現在のガイドラインでは、呼吸がなかったり、異常があったりする意識のない人に対しては、心肺蘇生を開始するよう促している<ref name="RCUK2005" />。英国の蘇生協議会は、ERCの勧告やアメリカ心臓協会の勧告と同じ立場である<ref name="AHA05" />。彼らは、頸動脈をチェックする技術は、特別な訓練と専門知識を持った医療従事者のみが使用すべきであり、その場合でも、[[死戦期呼吸]]のような他の指標と合わせて見るべきであると提案している<ref name="RCUK2005">{{Cite web |url=http://www.resus.org.uk/pages/guide.htm |title=Resuscitation Council (UK) Guidelines 2005 |url-status=live |archive-url=https://web.archive.org/web/20091215230632/http://www.resus.org.uk/pages/guide.htm |archive-date=2009-12-15 |access-date=2009-12-15}}</ref>。 |
|||
循環を検出し、心停止を診断するための他のさまざまな方法が提案されている。2000年の[[国際蘇生連絡協議会|国際蘇生連絡協議会(ILCOR)]]の勧告に従ったガイドラインでは、救助者は脈拍ではなく「循環の徴候」を探すことになっていた<ref name="AHA05" />。これらの徴候には、[[咳嗽|咳]]、あえぎ呼吸、顔色、痙攣、身体の動きが含まれる<ref>{{Cite book |author=British Red Cross |author2=St Andrew's Ambulance Association |author3=St John Ambulance |title=First Aid Manual: The Authorised Manual of St. John Ambulance, St. Andrew's Ambulance Association, and the British Red Cross |publisher=Dorling Kindersley |year=2006 |isbn=978-1-4053-1573-9 |url-access=registration |url=https://archive.org/details/firstaidmanualau0000unse }}</ref>。このガイドラインが効果的でなかったことを示す[[エビデンス (医学)|エビデンス]]により、現在のILCOR勧告は、意識がなく、正常な呼吸をしていないすべての死傷者について心停止を診断すべきであるというもので、ヨーロッパ蘇生協議会が採用しているプロトコルと同様のものである<ref name="AHA05" />。患者が死亡している非急性期の状況では、{{仮リンク|分子病理解剖|en|molecular autopsy|redirect=1}}または死後分子診断によって心停止を診断することができる。これは、一連の分子学的手法を使って、心臓に欠陥のあるイオンチャネルを見つけるものである<ref>{{Citation| vauthors = Glatter KA, Chiamvimonvat N, He Y, Chevalier P, Turillazzi E |title=Postmortem Analysis for Inherited Ion Channelopathies|date=2006|work=Essentials of Autopsy Practice: Current Methods and Modern Trends|pages=15–37| veditors = Rutty GN |publisher=Springer|language=en|doi=10.1007/1-84628-026-5_2|isbn=978-1-84628-026-9 }}</ref>。これにより、患者の死因を解明することができる。 |
|||
その他の身体的徴候や症状は、心停止の潜在的な原因を特定するのに役立つ<ref name=":6" />。以下は、臨床所見とヒトが示す可能性のある徴候・症状と、それらに関連する可能性のある原因の表である。 |
|||
{| class="wikitable" |
|||
|+心停止の原因となり得る身体所見<ref name=":6" /> |
|||
!場所 |
|||
!所見 |
|||
!考えられる原因 |
|||
|- |
|||
|全身 |
|||
|皮膚蒼白 |
|||
|[[出血]] |
|||
|- |
|||
| |
|||
|体温が低い |
|||
|[[低体温症]] |
|||
|- |
|||
|気道 |
|||
|分泌物、吐物、血液 |
|||
|[[誤嚥]] |
|||
|- |
|||
| |
|||
|Inability to provide [[人工呼吸器のモード|positive pressure ventilation]] |
|||
|[[気胸|緊張性気胸]] |
|||
{{仮リンク|気道閉塞|en|Airway obstruction|redirect=1}} |
|||
|- |
|||
|首 |
|||
|{{仮リンク| 頚静脈圧|en|Jugular venous pressure|label=頚静脈怒張|redirect=1}} |
|||
|緊張性気胸 |
|||
[[心タンポナーデ]] |
|||
[[肺血栓塞栓症|肺梗塞]] |
|||
|- |
|||
| |
|||
|{{仮リンク|気管偏位|en|Tracheal deviation|label=気管偏位|redirect=1}} |
|||
|緊張性気胸 |
|||
|- |
|||
|胸 |
|||
|[[胸骨正中切開|胸骨中央の手術痕]] |
|||
|心疾患 |
|||
|- |
|||
|肺 |
|||
|{{仮リンク|呼吸音|en|Respiratory sounds|redirect=1}}の一側減弱 |
|||
|緊張性気胸 |
|||
[[片肺挿管]] |
|||
誤嚥 |
|||
|- |
|||
| |
|||
|呼吸音が聞こえない、もしくは聞こえにくい |
|||
|[[食道挿管]] |
|||
気道閉塞 |
|||
|- |
|||
| |
|||
|{{仮リンク|呼気性喘鳴|en|Wheeze|label=呼気性喘鳴(Wheezing)|redirect=1}} |
|||
|誤嚥 |
|||
[[気管支痙攣]] |
|||
[[肺水腫]] |
|||
|- |
|||
| |
|||
|{{仮リンク|湿性ラ音|en|Crackles|label=湿性ラ音(Crackles)|redirect=1}} |
|||
|誤嚥 |
|||
肺水腫 |
|||
[[肺炎]] |
|||
|- |
|||
|心臓 |
|||
|心音減弱 |
|||
|{{仮リンク|循環血液量減少|en|Hypovolemia|label=循環血液量減少(Hypovolemia)|redirect=1}} |
|||
心タンポナーデ |
|||
緊張性気胸 |
|||
肺塞栓 |
|||
|- |
|||
|腹部 |
|||
|{{仮リンク|Abdominal distension|en|Abdominal distension|label=Distended}} and dull |
|||
|{{仮リンク|腹部大動脈瘤破裂|en|abdominal aortic aneurysm|redirect=1}} |
|||
[[子宮外妊娠]]からの腹腔内出血 |
|||
|- |
|||
| |
|||
|膨満しており、[[鼓音]]を聴取する。 |
|||
|食道挿管 |
|||
|- |
|||
|直腸 |
|||
|[[下血]] |
|||
|[[胃腸出血|消化管出血]] |
|||
|- |
|||
|四肢 |
|||
|脈拍の強さが左右で異なる |
|||
|[[大動脈解離]] |
|||
|- |
|||
|皮膚 |
|||
|注射痕 |
|||
|[[薬物乱用]] |
|||
|} |
|||
===分類=== |
|||
臨床医は心電図波形によって心停止を「ショック可能」と「ショック不可能」に分類する。これは、特定のクラスの心不整脈が[[除細動]]で治療可能かどうかを意味する<ref name="RCUK2005"/>。「ショック可能」な2つのリズムは心室細動と[[無脈性心室頻拍]]であり、「ショック不可能」な2つのリズムは心静止と{{仮リンク|無脈性電気活動|en|Pulseless electrical activity|label=無脈性電気活動(Pulseless electrical activity: PEA)|redirect=1}}である<ref>{{Cite book|title=ABC of resuscitation| veditors = Soar J, Perkins JD, Nolan J |year=2012|publisher=Wiley-Blackwell|location=Chichester, West Sussex |isbn=9781118474853 |page=43 |url= https://books.google.com/books?id=vNgrOsHjIKEC&pg=PA43 |edition=6th |url-status=live |archive-url=https://web.archive.org/web/20170905133735/https://books.google.com/books?id=vNgrOsHjIKEC&pg=PA43|archive-date=2017-09-05}}</ref>。 |
|||
== 予防 == |
|||
心停止後は良好な[[アウトカム (医学)|転帰]]が得られないことから、心停止を予防するための効果的な戦略の開発に努力が払われてきた。心停止の主な原因が虚血性心疾患であることから、[[食生活指針|健康的な食事]]、[[フィジカルトレーニング|運動]]、{{仮リンク|喫煙中止|en|Smoking cessation|redirect=1}}を推進する取り組みが重要である<ref name="NIH2016Pre" />。心臓病のリスクのある人には、[[血圧]]のコントロール、[[コレステロール]]の低下、その他の薬物治療的介入が行われる。 2016年に発表された{{仮リンク|コクラン・レビュー|en|Cochrane review|redirect=1}}では、[[高血圧治療薬|血圧降下薬]]は心臓突然死のリスクを減少させないことを示す中程度の質の[[エビデンス (医学)|エビデンス]]が見いだされた<ref>{{Cite journal | vauthors = Taverny G, Mimouni Y, LeDigarcher A, Chevalier P, Thijs L, Wright JM, Gueyffier F | title = Antihypertensive pharmacotherapy for prevention of sudden cardiac death in hypertensive individuals | journal = The Cochrane Database of Systematic Reviews | volume = 2016 | pages = CD011745 | date = March 2016 | issue = 3 | pmid = 26961575 | doi = 10.1002/14651858.CD011745.pub2 | pmc = 8665834 }}</ref>。運動は、一般集団では心停止の効果的な予防策であるが、持病のある人にはリスクがあるかもしれない<ref name="Fanous_2019">{{Cite journal | vauthors = Fanous Y, Dorian P | title = The prevention and management of sudden cardiac arrest in athletes | journal = CMAJ | volume = 191 | issue = 28 | pages = E787–E791 | date = July 2019 | pmid = 31308007 | doi = 10.1503/cmaj.190166 | pmc = 6629536 }}</ref>。心臓疾患のある人では、運動中や運動直後に一過性の破局的心イベントのリスクが増加する<ref name="Fanous_2019" />。定期的に運動を行っている心臓病患者では、心停止の生涯および急性期のリスクが減少しており、おそらく運動の有益性がリスクを上回っていることを示唆している<ref name="Fanous_2019" />。 |
|||
===食事=== |
|||
2021年に[[JAMA (journal)|JAMA]]誌に発表された研究によると、食事は心臓突然死の発生率を低下させる修正可能な危険因子である可能性がある<ref name="Mediterranean Diet Score, Dietary P">{{Cite journal | vauthors = Shikany JM, Safford MM, Soroka O, Brown TM, Newby PK, Durant RW, Judd SE | title = Mediterranean Diet Score, Dietary Patterns, and Risk of Sudden Cardiac Death in the REGARDS Study | journal = Journal of the American Heart Association | volume = 10 | issue = 13 | pages = e019158 | date = July 2021 | pmid = 34189926 | pmc = 8403280 | doi = 10.1161/JAHA.120.019158 }}</ref>。この研究では、「添加脂肪、揚げ物、卵、内臓肉、加工肉、砂糖入り飲料」を摂取する「南部型食生活」に該当する人は、心停止リスクの上昇と正の関係があり、「[[地中海食]]」を実践しているとみなされる人は、心停止リスクに関して逆の関係があることがわかった<ref name="Mediterranean Diet Score, Dietary P"/>。アメリカ心臓協会も、心血管疾患の予防を目的とした食事を推奨している<ref name=":14">{{Cite web|title=The American Heart Association Diet and Lifestyle Recommendations|url=https://www.heart.org/en/healthy-living/healthy-eating/eat-smart/nutrition-basics/aha-diet-and-lifestyle-recommendations|access-date=2021-11-12|website=www.heart.org|language=en}}</ref>。 |
|||
さらに、海洋由来の[[Ω-3脂肪酸|オメガ3多価不飽和脂肪酸]](polyunsaturated fatty acids: PUFA)は、血中[[トリグリセリド]]値を下げ、[[不整脈]]を予防し、[[血小板|血小板凝集]]を減少させ、血圧を低下させる能力があると仮定されているため、心臓突然死を予防するために推進されている<ref>{{Cite encyclopedia|title=Omega-3 fatty acids|encyclopedia=MedlinePlus Medical Encyclopedia|url=https://www.nlm.nih.gov/medlineplus/ency/imagepages/19302.htm|access-date=2015-06-21|date=2 August 2011|archive-url=https://web.archive.org/web/20150621170015/http://www.nlm.nih.gov/medlineplus/ency/imagepages/19302.htm|archive-date=21 June 2015|vauthors=Kaneshiro NK|url-status=live}}</ref>。一方、2012年に発表された[[システマティック・レビュー]]によると、オメガ3系PUFAの補給は心臓突然死のリスク低下とは関連していない<ref name="JAMA2012">{{Cite journal|vauthors=Rizos EC, Ntzani EE, Bika E, Kostapanos MS, Elisaf MS|date=September 2012|title=Association between omega-3 fatty acid supplementation and risk of major cardiovascular disease events: a systematic review and meta-analysis|journal=JAMA|volume=308|issue=10|pages=1024–1033|doi=10.1001/2012.jama.11374|pmid=22968891}}</ref>。 |
|||
===コードブルーチーム=== |
|||
{{Seealso|早期警戒スコア}} |
|||
英語圏の病院では、心停止は「クラッシュ」または「コード」と呼ばれる。これは通常、{{仮リンク|病院内緊急コード|en|hospital emergency codes|label=病院内緊急コード(hospital emergency codes)|redirect=1}}の{{仮リンク|コード・ブルー|en|code blue|redirect=1}}を指す。バイタルサインの測定値が劇的に低下した場合は、「コーディング」または「クラッシュ」と呼ばれるが、コーディングは通常、心停止に至った場合に使用され、クラッシュはそうでない場合がある。心停止に対する治療は、「コードを呼ぶ」と呼ばれることもある{{Efn|本稿のこの記載は英語圏での病院内のいわば[[業界用語]]である。}}。 |
|||
一般病棟の患者は、心停止が起こるまでに数時間から数日間の悪化の経過を辿ることが多い<ref name="RCUK2005" /><ref name="Kause et al. 2004">{{Cite journal|vauthors=Kause J, Smith G, Prytherch D, Parr M, Flabouris A, Hillman K|date=September 2004|title=A comparison of antecedents to cardiac arrests, deaths and emergency intensive care admissions in Australia and New Zealand, and the United Kingdom--the ACADEMIA study|journal=Resuscitation|volume=62|issue=3|pages=275–282|doi=10.1016/j.resuscitation.2004.05.016|pmid=15325446}}</ref>。この原因は、病棟スタッフの知識と技術不足、特に[[呼吸数]]の測定漏れにあるとされている。呼吸数は、心停止の48時間以内に変化することが多く、病状悪化の主な予測因子である<ref name="RCUK2005" />。これを受けて、現在では多くの病院で病棟スタッフに対する研修が強化されている。また、[[バイタルサイン]]をもとに患者の悪化リスクを定量化し、スタッフに行動指針を与えることを目的とした「[[早期警戒スコア|早期警告]]」システムも数多く存在する。さらに、病棟レベルですでに行われている仕事を補強するために、専門スタッフがより効果的に活用されている。以下のようなものがある。 |
|||
* コードブルーチーム(またはクラッシュチーム)- これは、[[心肺蘇生法|蘇生]]に関する特別な専門知識を持つ選ばれたスタッフで、病院内のすべての心停止現場に招集される。通常、{{仮リンク|救急カート|en|crash cart|label=救急カート(crash cart)|redirect=1}}と呼ばれる機器([[除細動器]]を含む)と薬剤を積んだ専用のカートを使用する。 |
|||
* {{仮リンク|救急医療チーム|en|Medical emergency team|label=救急医療チーム(Medical emergency team: MET)|redirect=1}} - このチームは、心停止を防ぐために、病気の急性期にある人々を治療することを目的として、あらゆる緊急事態に対応する。これらのチームは、院内心停止(IHCA)の発生率を低下させ、生存率を向上させることがわかっている<ref name="AHA2015Part4" />。 |
|||
* [[クリティカルケア]][[アウトリーチ]] - 上記の2つのタイプのチームのサービスを提供することに加え、このチームは非専門医のスタッフを教育する役割をも担っている。さらに、[[集中治療室]]/[[ハイケアユニット]]と一般病棟との間の移動の円滑化にも貢献する。これは特に重要である。多くの研究によると、重症ケアユニットから退室した患者の数%が、すぐに悪化して再入室することがわかっているからである<ref>{{Cite journal|和書|last=聡|first=松本|date=2016|title=Icu再入室に関連する諸問題|url=https://www.jstage.jst.go.jp/article/jsicm/23/3/23_298/_article/-char/ja/|journal=日本集中治療医学会雑誌|volume=23|issue=3|pages=298–299|doi=10.3918/jsicm.23.298}}</ref>。 |
|||
=== 植込み型除細動器 === |
|||
{{Main|植込み型除細動器}}[[ファイル:Blausen 0543 ImplantableCardioverterDefibrillator.svg|upright=1.3|thumb|[[植込み型除細動器]] (ICD)]] |
|||
植込み型除細動器(ICD)は、心臓の電気的活動を監視し、不整脈が検出されると電気ショックを与えて異常なリズムを停止させることができる電池内臓の装置である。ICDは、心室細動または心室頻拍による突然の心停止(SCA)の既往を有する患者の心臓突然死(SCD)を予防するために使用される([[二次予防]])<ref name=":10">{{Cite journal|display-authors=6|vauthors=Epstein AE, DiMarco JP, Ellenbogen KA, Estes NA, Freedman RA, Gettes LS, Gillinov AM, Gregoratos G, Hammill SC, Hayes DL, Hlatky MA, Newby LK, Page RL, Schoenfeld MH, Silka MJ, Stevenson LW, Sweeney MO, Smith SC, Jacobs AK, Adams CD, Anderson JL, Buller CE, Creager MA, Ettinger SM, Faxon DP, Halperin JL, Hiratzka LF, Hunt SA, Krumholz HM, Kushner FG, Lytle BW, Nishimura RA, Ornato JP, Page RL, Riegel B, Tarkington LG, Yancy CW|date=May 2008|title=ACC/AHA/HRS 2008 Guidelines for Device-Based Therapy of Cardiac Rhythm Abnormalities: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines (Writing Committee to Revise the ACC/AHA/NASPE 2002 Guideline Update for Implantation of Cardiac Pacemakers and Antiarrhythmia Devices): developed in collaboration with the American Association for Thoracic Surgery and Society of Thoracic Surgeons|journal=Circulation|volume=117|issue=21|pages=e350–e408|doi=10.1161/CIRCUALTIONAHA.108.189742|pmid=18483207|doi-access=free}}</ref>。ICDはまた、特定の高リスク患者集団における心臓突然死を予防するためにも、予防的に使用される(一次予防)<ref name=":11">{{Cite journal|vauthors=Shun-Shin MJ, Zheng SL, Cole GD, Howard JP, Whinnett ZI, Francis DP|date=June 2017|title=Implantable cardioverter defibrillators for primary prevention of death in left ventricular dysfunction with and without ischaemic heart disease: a meta-analysis of 8567 patients in the 11 trials|journal=European Heart Journal|volume=38|issue=22|pages=1738–1746|doi=10.1093/eurheartj/ehx028|pmc=5461475|pmid=28329280}}</ref>。 |
|||
心臓突然死の二次予防におけるICDの使用に関しては、数多くの研究が行われている。これらの研究では、抗不整脈薬を使用した場合と比較してICDを使用した場合の生存率の改善が示されている<ref name=":10" />。ICD治療は不整脈による死亡の[[相対リスク減少|相対リスク]]を50%減少させ、全死因死亡の相対リスクを25%減少させる<ref>{{Cite journal|display-authors=6|vauthors=Connolly SJ, Hallstrom AP, Cappato R, Schron EB, Kuck KH, Zipes DP, Greene HL, Boczor S, Domanski M, Follmann D, Gent M, Roberts RS|date=December 2000|title=Meta-analysis of the implantable cardioverter defibrillator secondary prevention trials. AVID, CASH and CIDS studies. Antiarrhythmics vs Implantable Defibrillator study. Cardiac Arrest Study Hamburg . Canadian Implantable Defibrillator Study|journal=European Heart Journal|volume=21|issue=24|pages=2071–2078|doi=10.1053/euhj.2000.2476|pmid=11102258|doi-access=free}}</ref>。 |
|||
高リスク患者集団に対するICD治療による心臓突然死の一次予防も同様に、いくつかの大規模研究で生存率の改善が示されている。これらの研究における高リスク患者集団は,重症{{仮リンク|虚血性心筋症|en|ischemic cardiomyopathy|redirect=1}} (左室[[駆出率]](LVEF)の低下によって決定される)を有する患者と定義された。これらの試験で用いられたLVEFの基準は、30%以下(MADIT-II試験)から40%以下(MUSTT試験)までの範囲であった<ref name=":10" /><ref name=":11" />{{Efn|MADIT-II試験、MUSTT試験はいずれも有名な大規模臨床試験である。}}。 |
|||
==治療== |
|||
突然の心停止は、[[心肺蘇生法|心肺蘇生]]を試みることによって治療されることがある。これは通常、[[一次救命処置]](BLS)、[[二次救命処置]](ACLS)、[[小児二次救命処置]](PALS)、[[新生児蘇生法]]のガイドラインに基づいて行われる<ref name="AHA05" /><ref>{{Cite journal | title = 2005 American Heart Association (AHA) guidelines for cardiopulmonary resuscitation (CPR) and emergency cardiovascular care (ECC) of pediatric and neonatal patients: pediatric advanced life support | journal = Pediatrics | volume = 117 | issue = 5 | pages = e1005–e1028 | date = May 2006 | pmid = 16651281 | doi = 10.1542/peds.2006-0346 | s2cid = 46720891 | author1 = American Heart Association }}</ref>。 |
|||
[[ファイル:CPR training-04.jpg|thumb|練習用[[マネキン人形|マネキン]]に対して行われている[[心肺蘇生法|心肺蘇生]]の訓練]] |
|||
===心肺蘇生法=== |
|||
{{Main|心肺蘇生法}} |
|||
早期の心肺蘇生(CPR)は、心停止から良好な神経機能で生還するために不可欠である<ref>{{Cite web |title=AHA Releases 2015 Heart and Stroke Statistics {{!}} Sudden Cardiac Arrest Foundation |url=https://www.sca-aware.org/sca-news/aha-releases-2015-heart-and-stroke-statistics |website=www.sca-aware.org |access-date=21 September 2019}}</ref><ref name=":6">{{Cite book|title=Rosen's emergency medicine : concepts and clinical practice| veditors = Walls RM, Hockberger RS, Gausche-Hill M |isbn=9780323390163|oclc=989157341|date = 2017-03-09| vauthors = Walls R, Hockberger R, Gausche-Hill M | publisher = Elsevier Health Sciences }}</ref>。CPRはできるだけ早く開始し、開始後の中断は最小限にとどめることが推奨される。CPRの中で生存率に最も大きな違いをもたらすのは、[[胸骨圧迫]]とショック可能な心臓リズムに対する除細動である<ref name=":3">{{Cite book|title=Tintinalli's emergency medicine manual|veditors = Cydulka RK |isbn= 9780071837026 |oclc=957505642|date = 2017-08-28| vauthors = Wang VJ, Joing SA, Fitch MT, Cline DM, John Ma O, Cydulka RK |publisher = McGraw-Hill Education }}</ref>。除細動後、再度リズムをチェックする前に胸骨圧迫を2分間続ける必要がある<ref name=":6" />。これは、1分間に100~120回の圧迫、胸部で5~6cmの圧迫深度、圧迫の間の十分な胸郭の戻り(Chest recoil)、1分間に10回の[[人工呼吸]]を基本としている<ref name=":6" />。正しく行われた[[バイスタンダー]]CPRは生存率を高めることが示されている。しかし、2007年の調査では院外心停止に対するCPRの施行率は30%以下であった<ref name="Mutchner L 2007 60–9; quiz 69–70" />。質の高いCPRを行っても{{仮リンク|自己心拍再開|en|Return of spontaneous circulation|label=自己心拍再開(return of spontaneous circulation: ROSC)|redirect=1}}に至らず、心静止のままである場合、心肺蘇生を中止して死亡を宣告するのは、一般的に20分後が妥当である<ref name="UK2010" />。ただし、[[低体温症]]や[[溺水]]の場合は例外である<ref name=":3" /><ref name="UK2010">{{Cite web|author1=Resuscitation Council (UK)|title=Pre-hospital cardiac arrest|url=https://www.resus.org.uk/pages/prehosca.pdf|website=www.resus.org.uk|access-date=3 September 2014|page=41|url-status=live|archive-url=https://web.archive.org/web/20150513032323/http://www.resus.org.uk/pages/prehosca.pdf|archive-date=13 May 2015}}</ref>。このようなケースでは、ほぼ{{仮リンク|正常体温|en|Normothermia|redirect=1}}になるまで、より長く、より持続的に心肺蘇生を行うべきである<ref name=":3" />。病院内で心停止した場合は、より長時間の心肺蘇生が妥当である可能性がある<ref>{{Cite web|author1=Resuscitation Council (UK)|title=Comments on the duration of CPR following the publication of 'Duration of resuscitation efforts and survival after in-hospital cardiac arrest: an observational study' Goldberger ZD et al. Lancet.|url=https://www.resus.org.uk/pages/cprdurst.htm|access-date=3 September 2014|date=5 September 2012|url-status=dead|archive-url=https://web.archive.org/web/20140628095645/http://resus.org.uk/pages/cprdurst.htm|archive-date=28 June 2014}}</ref>。救急隊が到着する前に、一般の人が心肺蘇生を行うことも[[予後]]を改善する<ref name="AHA2015Part4" />。 |
|||
<!-- Airway --> |
|||
[[嘔吐]]や逆流がよく起こる(特に院外心停止)ため、呼吸を助けるために[[バッグバルブマスク]]を使用したり、[[高度な気道確保]]を行って良い<ref name="AHA2015Part1" /><ref>{{Cite journal | vauthors = Simons RW, Rea TD, Becker LJ, Eisenberg MS | title = The incidence and significance of emesis associated with out-of-hospital cardiac arrest | journal = Resuscitation | volume = 74 | issue = 3 | pages = 427–431 | date = September 2007 | pmid = 17433526 | doi = 10.1016/j.resuscitation.2007.01.038 }}</ref><ref> |
|||
{{Cite journal | vauthors = Voss S, Rhys M, Coates D, Greenwood R, Nolan JP, Thomas M, Benger J | title = How do paramedics manage the airway during out of hospital cardiac arrest? | journal = Resuscitation | volume = 85 | issue = 12 | pages = 1662–1666 | date = December 2014 | pmid = 25260723 | pmc = 4265730 | doi = 10.1016/j.resuscitation.2014.09.008 | eissn = 1873-1570 }}</ref>。このような場合は、{{仮リンク|喉頭鏡と吸引による気道浄化|en|Suction Assisted Laryngoscopy Airway Decontamination|label=喉頭鏡と吸引による気道浄化(Suction Assisted Laryngoscopy Airway Decontamination)|redirect=1}}など、既存の中咽頭吸引法の変更 が必要になることもある<ref> |
|||
{{Cite journal | vauthors = Root CW, Mitchell OJ, Brown R, Evers CB, Boyle J, Griffin C, West FM, Gomm E, Miles E, McGuire B, Swaminathan A, St George J, Horowitz JM, DuCanto J | display-authors = 6 | title = Suction Assisted Laryngoscopy and Airway Decontamination (SALAD): A technique for improved emergency airway management | journal = Resuscitation Plus | volume = 1-2 | pages = 100005 | date = 2020-03-01 | pmid = 34223292 | pmc = 8244406 | doi = 10.1016/j.resplu.2020.100005 | doi-access = free }}</ref>。心肺蘇生中は一般に高濃度の[[酸素吸入|酸素を投与]]する<ref name="AHA2015Part1">{{Cite journal | vauthors = Neumar RW, Shuster M, Callaway CW, Gent LM, Atkins DL, Bhanji F, Brooks SC, de Caen AR, Donnino MW, Ferrer JM, Kleinman ME, Kronick SL, Lavonas EJ, Link MS, Mancini ME, Morrison LJ, O'Connor RE, Samson RA, Schexnayder SM, Singletary EM, Sinz EH, Travers AH, Wyckoff MH, Hazinski MF | display-authors = 6 | title = Part 1: Executive Summary: 2015 American Heart Association Guidelines Update for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care | journal = Circulation | volume = 132 | issue = 18 Suppl 2 | pages = S315–S367 | date = November 2015 | pmid = 26472989 | doi = 10.1161/cir.0000000000000252 | doi-access = free }}</ref>。気管挿管は心停止時の生存率や神経学的転帰を改善することは認められておらず<ref name="Mutchner L 2007 60–9; quiz 69–70">{{Cite journal | vauthors = Mutchner L | title = The ABCs of CPR--again | journal = The American Journal of Nursing | volume = 107 | issue = 1 | pages = 60–9; quiz 69–70 | date = January 2007 | pmid = 17200636 | doi = 10.1097/00000446-200701000-00024 }}</ref><ref name="White L 2018">{{Cite journal | vauthors = White L, Melhuish T, Holyoak R, Ryan T, Kempton H, Vlok R | title = Advanced airway management in out of hospital cardiac arrest: A systematic review and meta-analysis | journal = The American Journal of Emergency Medicine | volume = 36 | issue = 12 | pages = 2298–2306 | date = December 2018 | pmid = 30293843 | doi = 10.1016/j.ajem.2018.09.045 | s2cid = 52931036 | url = https://espace.library.uq.edu.au/view/UQ:4f65350/UQ4f65350_OA.pdf }}</ref>、[[病院前救護]]ではむしろ悪化させる可能性がある<ref>{{Cite journal | vauthors = Studnek JR, Thestrup L, Vandeventer S, Ward SR, Staley K, Garvey L, Blackwell T | title = The association between prehospital endotracheal intubation attempts and survival to hospital discharge among out-of-hospital cardiac arrest patients | journal = Academic Emergency Medicine | volume = 17 | issue = 9 | pages = 918–925 | date = September 2010 | pmid = 20836771 | doi = 10.1111/j.1553-2712.2010.00827.x | doi-access = free }}</ref>。[[気管チューブ]]と[[声門上器具|声門上エアウェイ]]は同様に有用である<ref name="White L 2018" />。救急隊員が行う場合は、胸骨圧迫を続けながら呼吸を行うよりも、30回の圧迫の後に2回の呼吸を行うほうがよいようである<ref name="L2017" />。 |
|||
<!-- Compressions --> |
|||
バイスタンダー(市民救護者)にとっては、心臓の問題で心停止に陥った患者に対する心肺蘇生法は、標準的な心肺蘇生法に比べ、胸骨圧迫のみを行う心肺蘇生法の方が良い結果をもたらす<ref name="L2017">{{Cite journal | vauthors = Zhan L, Yang LJ, Huang Y, He Q, Liu GJ | title = Continuous chest compression versus interrupted chest compression for cardiopulmonary resuscitation of non-asphyxial out-of-hospital cardiac arrest | journal = The Cochrane Database of Systematic Reviews | volume = 3 | issue = 12 | pages = CD010134 | date = March 2017 | pmid = 28349529 | pmc = 6464160 | doi = 10.1002/14651858.CD010134.pub2 }}</ref>。患者に呼吸を提供する手段としての{{仮リンク|口対口人工呼吸|en|mouth-to-mouth ventilation|redirect=1|label=口対口人工呼吸(mouth-to-mouth ventilation)}}は、患者から感染症に感染する危険性があるため、廃止されつつある<ref>{{Cite journal | vauthors = Hallstrom A, Cobb L, Johnson E, Copass M | title = Cardiopulmonary resuscitation by chest compression alone or with mouth-to-mouth ventilation | journal = The New England Journal of Medicine | volume = 342 | issue = 21 | pages = 1546–1553 | date = May 2000 | pmid = 10824072 | doi = 10.1056/NEJM200005253422101 }}</ref>。機械による胸骨圧迫は、手で行う胸骨圧迫よりは劣る<ref name="AHA2015Part1" />。除細動の前に数分間の心肺蘇生を行うことで、すぐに除細動を行うのと異なる結果が得られるかどうかは不明である<ref>{{Cite journal | vauthors = Huang Y, He Q, Yang LJ, Liu GJ, Jones A | title = Cardiopulmonary resuscitation (CPR) plus delayed defibrillation versus immediate defibrillation for out-of-hospital cardiac arrest | journal = The Cochrane Database of Systematic Reviews | volume = 9 | issue = 9 | pages = CD009803 | date = September 2014 | pmid = 25212112 | pmc = 6516832 | doi = 10.1002/14651858.CD009803.pub2 }}</ref>。心停止が妊娠20週以降に起こった場合は、心肺蘇生中に子宮を患者の身体の左側に引くか押すべきである<ref name="Lav2015" />{{Efn|[[胎児]]で大きくなった[[子宮]]が身体の右側を走行する[[下大静脈]]を圧迫しており、左側に子宮をどかせることで心臓への静脈還流を増加させて、胸骨圧迫による心拍出量増加が期待できる。}}。4分までに脈が戻らない場合は、緊急帝王切開が勧められる<ref name="Lav2015" />。これは[[死戦期帝王切開]]と呼ばれる<ref>{{Cite web |title=死戦期帝王切開【母体心肺停止時の最終的な救命法】|Web医事新報{{!}}日本医事新報社 |url=https://www.jmedj.co.jp/journal/paper/detail.php?id=7808 |website=www.jmedj.co.jp |access-date=2023-10-27}}</ref>。 |
|||
===自動体外式除細動器=== |
|||
{{Main|自動体外式除細動器|除細動|除細動器|カウンターショック}}[[ファイル:Defibrillator-809447 1920.jpg|thumb|upright=1.3|視認性の高いオレンジ色の壁内区画に収納された[[自動体外式除細動器]]]] |
|||
除細動は、電気ショック可能な心リズムが存在する場合に適応となる。ショック可能な2つのリズムとは、[[心室細動]]と[[無脈性心室頻拍]]である。小児では2~4J/Kgの電気ショックが推奨される<ref name="AHA2015Part12">{{Cite journal | vauthors = de Caen AR, Berg MD, Chameides L, Gooden CK, Hickey RW, Scott HF, Sutton RM, Tijssen JA, Topjian A, van der Jagt ÉW, Schexnayder SM, Samson RA | display-authors = 6 | title = Part 12: Pediatric Advanced Life Support: 2015 American Heart Association Guidelines Update for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care | journal = Circulation | volume = 132 | issue = 18 Suppl 2 | pages = S526–S542 | date = November 2015 | pmid = 26473000 | pmc = 6191296 | doi = 10.1161/cir.0000000000000266 }}</ref>。 |
|||
院外心停止では、[[自動体外式除細動器]](AED)により除細動が行われる。自動体外式除細動器(AED)は、誰でも使用できる携帯型の機械であり、除細動の手順の音声指示を提供し、負傷者の状態を自動的にチェックし、適切な電気ショックを加える。除細動器の中には、心肺蘇生法の圧迫の質をフィードバックし、素人の救助者に胸を強く押して血液を循環させるよう促すものもある<ref>{{Cite web |title=Zoll Automated External Defibrillator (AED) Plus |url=http://www.lifeassisttraining.com/zollaedplus.html |archive-url=https://web.archive.org/web/20110621004342/http://www.lifeassisttraining.com/zollaedplus.html |archive-date=2011-06-21 |work=Life Assistance Training |access-date=2011-06-21}}</ref>。 |
|||
さらに、公共利用可能なAEDも増えている。これは、公共の場所にAEDを設置し、その場所のスタッフに使い方をトレーニングするものである。これにより、救急隊が到着する前に除細動を行うことができ、生存の可能性が高まることが示されている。人里離れた場所で心停止を起こした人は、心停止後の転帰が悪いことが示されている<ref name="Lyon ''et al.'' 2004">{{Cite journal | vauthors = Lyon RM, Cobbe SM, Bradley JM, Grubb NR | title = Surviving out of hospital cardiac arrest at home: a postcode lottery? | journal = Emergency Medicine Journal | volume = 21 | issue = 5 | pages = 619–624 | date = September 2004 | pmid = 15333549 | pmc = 1726412 | doi = 10.1136/emj.2003.010363 }}</ref>。 |
|||
===薬剤=== |
|||
[[ファイル:LipidEmulsion.JPG|thumb|upright=1.3|left|[[局所麻酔薬中毒]]による心停止には[[脂肪乳剤]]が用いられる。]] |
|||
2016年現在、{{仮リンク|アドレナリン (薬剤)|en|epinephrine (medication)|label=アドレナリン注射薬|redirect=1}}以外の薬物療法は、ガイドラインには含まれているものの、病院外心停止後の退院までの生存率を改善することは示されていない<ref name=":3" />。これには[[アトロピン]]、[[リドカイン]]、[[アミオダロン]]の使用が含まれる<ref name=":3" /><ref>{{Cite journal | vauthors = Olasveengen TM, Sunde K, Brunborg C, Thowsen J, Steen PA, Wik L | title = Intravenous drug administration during out-of-hospital cardiac arrest: a randomized trial | journal = JAMA | volume = 302 | issue = 20 | pages = 2222–2229 | date = November 2009 | pmid = 19934423 | doi = 10.1001/jama.2009.1729 | doi-access = free }}</ref><ref>{{Cite journal | vauthors = Lin S, Callaway CW, Shah PS, Wagner JD, Beyene J, Ziegler CP, Morrison LJ | title = Adrenaline for out-of-hospital cardiac arrest resuscitation: a systematic review and meta-analysis of randomized controlled trials | journal = Resuscitation | volume = 85 | issue = 6 | pages = 732–740 | date = June 2014 | pmid = 24642404 | doi = 10.1016/j.resuscitation.2014.03.008 }}</ref><ref>{{Cite journal | vauthors = Laina A, Karlis G, Liakos A, Georgiopoulos G, Oikonomou D, Kouskouni E, Chalkias A, Xanthos T | display-authors = 6 | title = Amiodarone and cardiac arrest: Systematic review and meta-analysis | journal = International Journal of Cardiology | volume = 221 | pages = 780–788 | date = October 2016 | pmid = 27434349 | doi = 10.1016/j.ijcard.2016.07.138 }}</ref><ref>{{Cite journal | vauthors = McLeod SL, Brignardello-Petersen R, Worster A, You J, Iansavichene A, Guyatt G, Cheskes S | title = Comparative effectiveness of antiarrhythmics for out-of-hospital cardiac arrest: A systematic review and network meta-analysis | journal = Resuscitation | volume = 121 | pages = 90–97 | date = December 2017 | pmid = 29037886 | doi = 10.1016/j.resuscitation.2017.10.012 }}</ref><ref>{{Cite journal | vauthors = Ali MU, Fitzpatrick-Lewis D, Kenny M, Raina P, Atkins DL, Soar J, Nolan J, Ristagno G, Sherifali D | display-authors = 6 | title = Effectiveness of antiarrhythmic drugs for shockable cardiac arrest: A systematic review | journal = Resuscitation | volume = 132 | pages = 63–72 | date = November 2018 | pmid = 30179691 | doi = 10.1016/j.resuscitation.2018.08.025 | s2cid = 52154562 | url = http://wrap.warwick.ac.uk/113491/1/WRAP-effectiveness-antiarrhythmic-drugs-cardiac-review-Nolan-2018.pdf | archive-url = https://web.archive.org/web/20200305122730/http://wrap.warwick.ac.uk/113491/1/WRAP-effectiveness-antiarrhythmic-drugs-cardiac-review-Nolan-2018.pdf | archive-date = 5 March 2020 | url-status = live }}</ref>。2019年現在、成人における[[アドレナリン]]は生存率を改善するようだが、神経学的に正常な生存率を改善するようには見えない<ref>{{Cite journal | vauthors = Holmberg MJ, Issa MS, Moskowitz A, Morley P, Welsford M, Neumar RW, Paiva EF, Coker A, Hansen CK, Andersen LW, Donnino MW, Berg KM | display-authors = 6 | title = Vasopressors during adult cardiac arrest: A systematic review and meta-analysis | journal = Resuscitation | volume = 139 | pages = 106–121 | date = June 2019 | pmid = 30980877 | doi = 10.1016/j.resuscitation.2019.04.008 | doi-access = free }}</ref><ref>{{Cite journal | vauthors = Vargas M, Buonanno P, Iacovazzo C, Servillo G | title = Epinephrine for out of hospital cardiac arrest: A systematic review and meta-analysis of randomized controlled trials | journal = Resuscitation | volume = 136 | pages = 54–60 | date = March 2019 | pmid = 30685547 | doi = 10.1016/j.resuscitation.2019.10.026 | s2cid = 207940828 }}</ref><ref>{{Cite journal | vauthors = Aves T, Chopra A, Patel M, Lin S | title = Epinephrine for Out-of-Hospital Cardiac Arrest: An Updated Systematic Review and Meta-Analysis. | journal = Critical Care Medicine | volume = 48 | issue = 2 | pages = 225–229 | date = 27 November 2019 | pmid = 31789700 | doi = 10.1097/CCM.0000000000004130 | s2cid = 208537959 }}</ref>。一般に3~5分ごとの投与が推奨されている<ref name=AHA2015Part1/>。アドレナリンはα1受容体に作用し、心臓に供給される血流を増加させる<ref>{{Cite web|title=Deep Dive into the Evidence: Epinephrine in Cardiac Arrest|url=http://www.emra.org/emresident/article/deep-dive-epi/|access-date=2021-11-12|website=www.emra.org|language=en}}</ref>。これは心臓により多くの酸素を供給する助けとなる。2019年のガイドラインに基づくと、アドレナリン1mgを3~5分ごとに患者に投与してもよいが、アドレナリン1mgより多い量を心停止に[[ルーチン]]に使用することは推奨されない。非ショック性リズムの患者には、アドレナリンをできるだけ早く投与すべきである。ショック可能なリズムの場合、アドレナリンは最初の除細動を試みた後にのみ投与すべきである<ref>{{Cite journal | vauthors = Panchal AR, Berg KM, Hirsch KG, Kudenchuk PJ, Del Rios M, Cabañas JG, Link MS, Kurz MC, Chan PS, Morley PT, Hazinski MF, Donnino MW | display-authors = 6 | title = 2019 American Heart Association Focused Update on Advanced Cardiovascular Life Support: Use of Advanced Airways, Vasopressors, and Extracorporeal Cardiopulmonary Resuscitation During Cardiac Arrest: An Update to the American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care | journal = Circulation | volume = 140 | issue = 24 | pages = e881–e894 | date = December 2019 | pmid = 31722552 | doi = 10.1161/CIR.0000000000000732 | s2cid = 208019248 }}</ref>。[[バソプレシン]]はアドレナリンと比較して転帰を改善することも悪化させることもない<ref name=AHA2015Part1/>。アドレナリン、バソプレシン、[[メチルプレドニゾロン]]の併用は転帰を改善するようである<ref>{{Cite journal | vauthors = Belletti A, Benedetto U, Putzu A, Martino EA, Biondi-Zoccai G, Angelini GD, Zangrillo A, Landoni G | display-authors = 6 | title = Vasopressors During Cardiopulmonary Resuscitation. A Network Meta-Analysis of Randomized Trials | journal = Critical Care Medicine | volume = 46 | issue = 5 | pages = e443–e451 | date = May 2018 | pmid = 29652719 | doi = 10.1097/CCM.0000000000003049 | s2cid = 4851288 | url = https://www.zora.uzh.ch/id/eprint/162689/1/document%282%29.pdf | archive-url = https://web.archive.org/web/20200305002245/https://www.zora.uzh.ch/id/eprint/162689/1/document%282%29.pdf | archive-date = 5 March 2020 | url-status = live }}</ref>。長期的な有益性の欠如の一部は、アドレナリン使用の遅れに関連している可能性がある<ref>{{Cite journal | vauthors = Attaran RR, Ewy GA | title = Epinephrine in resuscitation: curse or cure? | journal = Future Cardiology | volume = 6 | issue = 4 | pages = 473–482 | date = July 2010 | pmid = 20608820 | doi = 10.2217/fca.10.24 }}</ref>。小児におけるアドレナリンの使用を支持するエビデンスはないが、ガイドラインではその使用は妥当であるとしている<ref name=":3" /><ref name=AHA2015Part12/>。ショック可能なリズムを有する小児の心停止では、リドカインとアミオダロンも妥当とされている<ref name=AHA2015Part1/><ref name=AHA2015Part12/>。[[炭酸水素ナトリウム]]や[[カルシウム]]の一般的な使用は推奨されていない<ref name=AHA2015Part1/><ref>{{Cite journal | vauthors = Velissaris D, Karamouzos V, Pierrakos C, Koniari I, Apostolopoulou C, Karanikolas M | title = Use of Sodium Bicarbonate in Cardiac Arrest: Current Guidelines and Literature Review | journal = Journal of Clinical Medicine Research | volume = 8 | issue = 4 | pages = 277–283 | date = April 2016 | pmid = 26985247 | pmc = 4780490 | doi = 10.14740/jocmr2456w }}</ref>。小児へのカルシウムの使用は、生存率の低下だけでなく、神経機能の低下とも関連している<ref name=":6" />。小児における薬剤の正しい投与量は体重に左右される<ref name=":6" />。投薬量の計算にかかる時間を最小限にするため、{{仮リンク|小児救急用テープ|en|Broselow tape|label=小児救急用テープ(Broselow tape)|redirect=1}} の使用が推奨されている<ref name=":6" />。 |
|||
[[アメリカ心臓協会]](AHA)の2010年ガイドラインでは、{{仮リンク|無脈性電気活動|en|pulseless electrical activity|label=|redirect=1}}および[[心静止]]にアトロピンを使用する推奨はなくなった。アトロピンの使用を支持するエビデンスがないためである<ref name=":3" /><ref>{{Cite journal | vauthors = Neumar RW, Otto CW, Link MS, Kronick SL, Shuster M, Callaway CW, Kudenchuk PJ, Ornato JP, McNally B, Silvers SM, Passman RS, White RD, Hess EP, Tang W, Davis D, Sinz E, Morrison LJ | display-authors = 6 | title = Part 8: adult advanced cardiovascular life support: 2010 American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care | journal = Circulation | volume = 122 | issue = 18 Suppl 3 | pages = S729–S767 | date = November 2010 | pmid = 20956224 | doi = 10.1161/CIRCULATIONAHA.110.970988 | doi-access = free }}</ref>。[[除細動]]を行っても[[心室頻拍]]や[[心室細動]]が続く場合、リドカインもアミオダロンも、入院までの生存率はどちらも同様に改善するが、退院までの生存率は改善しない<ref>{{Cite journal | vauthors = Sanfilippo F, Corredor C, Santonocito C, Panarello G, Arcadipane A, Ristagno G, Pellis T | title = Amiodarone or lidocaine for cardiac arrest: A systematic review and meta-analysis | journal = Resuscitation | volume = 107 | pages = 31–37 | date = October 2016 | pmid = 27496262 | doi = 10.1016/j.resuscitation.2016.07.235 | doi-access = free }}</ref>。 |
|||
<!-- Special cases --> |
|||
[[血栓溶解薬]]は害を及ぼす可能性があるが、[[肺塞栓症]]が心停止の原因として確認された場合には有益である<ref name="Lav2015" /><ref>{{Cite journal | vauthors = Perrott J, Henneberry RJ, Zed PJ | title = Thrombolytics for cardiac arrest: case report and systematic review of controlled trials | journal = The Annals of Pharmacotherapy | volume = 44 | issue = 12 | pages = 2007–2013 | date = December 2010 | pmid = 21119096 | doi = 10.1345/aph.1P364 | s2cid = 11006778 }}</ref>。オピオイドによる心停止に対する[[ナロキソン]]の使用に関するエビデンスは不明であるが、それでも使用してよい<ref name="Lav2015" />。局所麻酔薬による心停止では、{{仮リンク|脂肪乳剤|en|lipid emulsion|label=脂肪乳剤(lipid emulsion)|redirect=1}} {{Efn|脂肪乳剤は本来は静脈栄養に用いられる。}}を使用してもよい<ref name="Lav2015" />。 |
|||
===体温管理療法=== |
|||
現在の国際的なガイドラインでは、心停止後の成人の冷却には、以前は脳低温療法として知られていた[[体温管理療法]]を行うことが推奨されている<ref name=":17">{{Cite journal | vauthors = Lindsay PJ, Buell D, Scales DC | title = The efficacy and safety of pre-hospital cooling after out-of-hospital cardiac arrest: a systematic review and meta-analysis | journal = Critical Care | volume = 22 | issue = 1 | pages = 66 | date = March 2018 | pmid = 29534742 | pmc = 5850970 | doi = 10.1186/s13054-018-1984-2 | doi-access = free }}</ref>。通常、目標体温は32~36℃(90~97°F)で、24時間冷却する<ref name="AHA2015Part132">{{Cite journal | vauthors = Neumar RW, Shuster M, Callaway CW, Gent LM, Atkins DL, Bhanji F, Brooks SC, de Caen AR, Donnino MW, Ferrer JM, Kleinman ME, Kronick SL, Lavonas EJ, Link MS, Mancini ME, Morrison LJ, O'Connor RE, Samson RA, Schexnayder SM, Singletary EM, Sinz EH, Travers AH, Wyckoff MH, Hazinski MF | display-authors = 6 | title = Part 1: Executive Summary: 2015 American Heart Association Guidelines Update for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care | journal = Circulation | volume = 132 | issue = 18 Suppl 2 | pages = S315–S367 | date = November 2015 | pmid = 26472989 | doi = 10.1161/cir.0000000000000252 | doi-access = free }}</ref>。体温を下げるには、氷嚢や冷水循環パッドを体に直接当てたり、冷たい生理食塩水を輸液したりする方法がある。その後、12~24時間かけて徐々に再加温する<ref>{{Cite book|title=Therapeutic hypothermia after cardiac arrest : clinical application and management|date=2012|publisher=Springer| vauthors = Lundbye JB |isbn= 9781447129509 |location=London|oclc=802346256}}</ref>。 |
|||
院外心停止後の 体温管理療法 の有効性は現在も議論がある。院外心停止後の病院前での体温管理療法は有害転帰のリスクを高めることが示されている<ref name=":17" />。再心停止率は、病院前の体温管理療法を受けた人のほうが高いかもしれない<ref name=":17" />。また、体温管理療法が死亡率や神経学的転帰を改善することは認められていない。さらに、体温管理療法が心停止後の生存者に神経学的な悪影響を及ぼす可能性があるとする報告もある<ref>{{Cite journal | vauthors = Kalra R, Arora G, Patel N, Doshi R, Berra L, Arora P, Bajaj NS | title = Targeted Temperature Management After Cardiac Arrest: Systematic Review and Meta-analyses | language = en-US | journal = Anesthesia and Analgesia | volume = 126 | issue = 3 | pages = 867–875 | date = March 2018 | pmid = 29239942 | doi = 10.1213/ANE.0000000000002646 | pmc = 5820193 }}</ref>。 |
|||
===蘇生措置拒否=== |
|||
{{Main|蘇生措置拒否|リビング・ウィル}} |
|||
終末期における積極的な処置を避けることを選択する人もいる。事前の[[リビング・ウィル]]の形で蘇生措置拒否(DNR:do not resuscitate order)を残すことで、心停止の際に心肺蘇生を望まないことを明確にすることができる<ref>{{Cite journal | vauthors = Loertscher L, Reed DA, Bannon MP, Mueller PS | title = Cardiopulmonary resuscitation and do-not-resuscitate orders: a guide for clinicians | journal = The American Journal of Medicine | volume = 123 | issue = 1 | pages = 4–9 | date = January 2010 | pmid = 20102982 | doi = 10.1016/j.amjmed.2009.05.029 }}</ref>。その他に、[[呼吸不全]]時の[[気管挿管]]を希望するかどうか、安楽死しか望まない場合は医療従事者による「自然な死」を認めてもらうことも規定できる<ref>{{Cite journal | vauthors = Knox C, Vereb JA | title = Allow natural death: a more humane approach to discussing end-of-life directives | journal = Journal of Emergency Nursing | volume = 31 | issue = 6 | pages = 560–561 | date = December 2005 | pmid = 16308044 | doi = 10.1016/j.jen.2005.06.020 }}</ref>。 |
|||
===救命の連鎖=== |
|||
{{Main|救命の連鎖}} |
|||
いくつかの組織が、「[[救命の連鎖]]」という考え方を推進している。この連鎖は、以下の「リンク」で構成されている。 |
|||
* 早期発見。可能であれば、心停止に至る前に病気に気づくことで、救助者は心停止の発生を防ぐことができる。心停止が発生したことを早期に認識することが生存の鍵であり、患者が心停止状態に1分とどまるごとに、生存の可能性はおよそ10%低下する<ref name="RCUK2005" />。 |
|||
* 早期の心肺蘇生によって、血液の流れが改善され、重要な臓器に酸素が供給されるようになる。これは心停止治療の重要な要素である。特に、脳に酸素を含む血液を供給し続けることで、神経障害の可能性が減少する。 |
|||
* 早期の除細動は、[[心室細動]]や[[無脈性心室頻拍]]の管理に有効である<ref name="RCUK2005" />。 |
|||
* 早期の高度医療。 |
|||
* 早期の蘇生後の治療。[[経皮的冠動脈インターベンション]]を含むこともある<ref>{{Cite journal | vauthors = Millin MG, Comer AC, Nable JV, Johnston PV, Lawner BJ, Woltman N, Levy MJ, Seaman KG, Hirshon JM | display-authors = 6 | title = Patients without ST elevation after return of spontaneous circulation may benefit from emergent percutaneous intervention: A systematic review and meta-analysis | journal = Resuscitation | volume = 108 | pages = 54–60 | date = November 2016 | pmid = 27640933 | doi = 10.1016/j.resuscitation.2016.09.004 }}</ref>。 |
|||
この連鎖の1つ以上のリンクが欠落したり遅れたりすると、生存の可能性は著しく低下する。 |
|||
これらのプロトコルは、通常、心停止や[[呼吸不全]]の切迫した、あるいは急性の発症を示す{{仮リンク|コード・ブルー|en|Code Blue (emergency code)|redirect=1}}によって開始されることが多い<ref>{{Cite journal | vauthors = Eroglu SE, Onur O, Urgan O, Denizbasi A, Akoglu H | title = Blue code: Is it a real emergency? | journal = World Journal of Emergency Medicine | volume = 5 | issue = 1 | pages = 20–23 | date = 2014 | pmid = 25215142 | pmc = 4129865 | doi = 10.5847/wjem.j.issn.1920-8642.2014.01.003 }}</ref>。 |
|||
===その他の治療法=== |
|||
[[体外式膜型人工肺]](ECMO)による蘇生も試みられており、最も恩恵を受けると思われる集団では、院外心停止(生存率4%)よりも院内心停止(生存率29%)の方が良好な結果が得られている<ref>{{Cite journal | vauthors = Lehot JJ, Long-Him-Nam N, Bastien O | title = [Extracorporeal life support for treating cardiac arrest] | journal = Bulletin de l'Académie Nationale de Médecine | volume = 195 | issue = 9 | pages = 2025–33; discussion 2033–6 | date = December 2011 | pmid = 22930866 | doi = 10.1016/S0001-4079(19)31894-1 }}</ref>。院外心停止から生還した患者に対する心臓カテーテル治療は、質の高いエビデンスはないが、転帰を改善するようである<ref>{{Cite journal | vauthors = Camuglia AC, Randhawa VK, Lavi S, Walters DL | title = Cardiac catheterization is associated with superior outcomes for survivors of out of hospital cardiac arrest: review and meta-analysis | journal = Resuscitation | volume = 85 | issue = 11 | pages = 1533–1540 | date = November 2014 | pmid = 25195073 | doi = 10.1016/j.resuscitation.2014.08.025 }}</ref>。基礎に心臓疾患があり{{仮リンク|ST上昇|en|ST elevation|label=心電図上のST上昇|redirect=1}}心停止を起こした場合は、できるだけ早く行うことが推奨される<ref name=AHA2015Part1/>。 |
|||
除細動器がすぐに使用できない場合、目撃・監視された不安定な心室頻拍(無脈性心室頻拍を含む) の場合は{{仮リンク|前胸部叩打|en|precordial thump|redirect=1}}を考慮してもよいが、心肺蘇生とショック伝達を遅らせたり、目撃者の居ない院外心停止の場合は行うべきではない<ref>{{Cite journal | vauthors = Cave DM, Gazmuri RJ, Otto CW, Nadkarni VM, Cheng A, Brooks SC, Daya M, Sutton RM, Branson R, Hazinski MF | display-authors = 6 | title = Part 7: CPR techniques and devices: 2010 American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care | journal = Circulation | volume = 122 | issue = 18 Suppl 3 | pages = S720–S728 | date = November 2010 | pmid = 20956223 | pmc = 3741663 | doi = 10.1161/CIRCULATIONAHA.110.970970 }}</ref>。 |
|||
==予後== |
|||
病院外で心停止した人の生存率は全体で10%である<ref>{{Cite journal | vauthors = Benjamin EJ, Blaha MJ, Chiuve SE, Cushman M, Das SR, Deo R, de Ferranti SD, Floyd J, Fornage M, Gillespie C, Isasi CR, Jiménez MC, Jordan LC, Judd SE, Lackland D, Lichtman JH, Lisabeth L, Liu S, Longenecker CT, Mackey RH, Matsushita K, Mozaffarian D, Mussolino ME, Nasir K, Neumar RW, Palaniappan L, Pandey DK, Thiagarajan RR, Reeves MJ, Ritchey M, Rodriguez CJ, Roth GA, Rosamond WD, Sasson C, Towfighi A, Tsao CW, Turner MB, Virani SS, Voeks JH, Willey JZ, Wilkins JT, Wu JH, Alger HM, Wong SS, Muntner P | display-authors = 6 | title = Heart Disease and Stroke Statistics-2017 Update: A Report From the American Heart Association | journal = Circulation | volume = 135 | issue = 10 | pages = e146–e603 | date = March 2017 | pmid = 28122885 | pmc = 5408160 | doi = 10.1161/CIR.0000000000000485 }}</ref><ref>{{Cite journal | vauthors = Kusumoto FM, Bailey KR, Chaouki AS, Deshmukh AJ, Gautam S, Kim RJ, Kramer DB, Lambrakos LK, Nasser NH, Sorajja D | display-authors = 6 | title = Systematic Review for the 2017 AHA/ACC/HRS Guideline for Management of Patients With Ventricular Arrhythmias and the Prevention of Sudden Cardiac Death: A Report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines and the Heart Rhythm Society | journal = Circulation | volume = 138 | issue = 13 | pages = e392–e414 | date = September 2018 | pmid = 29084732 | doi = 10.1161/CIR.0000000000000550 | doi-access = free }}</ref>。院外心停止患者のうち、70%は自宅で発症し、その生存率は6%である<ref>{{Cite book|title=Strategies to Improve Cardiac Arrest Survival: A Time to Act | author = Institute of Medicine |date=2015-06-30|isbn=9780309371995 |doi=10.17226/21723|pmid = 26225413}}</ref><ref>{{Cite journal | vauthors = Jollis JG, Granger CB | title = Improving Care of Out-of-Hospital Cardiac Arrest: Next Steps | journal = Circulation | volume = 134 | issue = 25 | pages = 2040–2042 | date = December 2016 | pmid = 27994023 | doi = 10.1161/CIRCULATIONAHA.116.025818 | doi-access = free }}</ref>。院内心停止の場合、少なくとも心停止発生から1年間の生存率は13%と推定される<ref name=":12">{{Cite journal | vauthors = Schluep M, Gravesteijn BY, Stolker RJ, Endeman H, Hoeks SE | title = One-year survival after in-hospital cardiac arrest: A systematic review and meta-analysis | journal = Resuscitation | volume = 132 | pages = 90–100 | date = November 2018 | pmid = 30213495 | doi = 10.1016/j.resuscitation.2018.09.001 | s2cid = 52270938 }}</ref>。1年生存率は、非心原性心停止と診断された人(11%)に比べ、心原性心停止と診断された人(39%)で高いと推定される<ref name=":12" />。小児の生存率は北米では3~16%である<ref name="AHA2015Part122">{{Cite journal | vauthors = de Caen AR, Berg MD, Chameides L, Gooden CK, Hickey RW, Scott HF, Sutton RM, Tijssen JA, Topjian A, van der Jagt ÉW, Schexnayder SM, Samson RA | display-authors = 6 | title = Part 12: Pediatric Advanced Life Support: 2015 American Heart Association Guidelines Update for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care | journal = Circulation | volume = 132 | issue = 18 Suppl 2 | pages = S526–S542 | date = November 2015 | pmid = 26473000 | pmc = 6191296 | doi = 10.1161/cir.0000000000000266 }}</ref>。院内心停止では、退院までの生存率は約22%である<ref name=":3" /><ref name="AHA2015Part42">{{Cite journal | vauthors = Kronick SL, Kurz MC, Lin S, Edelson DP, Berg RA, Billi JE, Cabanas JG, Cone DC, Diercks DB, Foster JJ, Meeks RA, Travers AH, Welsford M | display-authors = 6 | title = Part 4: Systems of Care and Continuous Quality Improvement: 2015 American Heart Association Guidelines Update for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care | journal = Circulation | volume = 132 | issue = 18 Suppl 2 | pages = S397–S413 | date = November 2015 | pmid = 26472992 | doi = 10.1161/cir.0000000000000258 | s2cid = 10073267 | doi-access = free }}</ref>。心拍再開し、搬送入院まで生存した患者は、{{仮リンク|心停止後症候群|en|Post-Cardiac Arrest Syndrome|label=心停止後症候群(Post-Cardiac Arrest Syndrome)}}を呈することが多い。その症状は、[[健忘|軽度の記憶障害]]から[[昏睡]]に至ることもある<ref name=":3" />。 |
|||
[[低酸素脳症|低酸素性虚血性脳損傷]]は、心停止を起こした人にとって最も有害な転帰である<ref name="Gräsner_2021">{{Cite journal | vauthors = Gräsner JT, Herlitz J, Tjelmeland IB, Wnent J, Masterson S, Lilja G, Bein B, Böttiger BW, Rosell-Ortiz F, Nolan JP, Bossaert L, Perkins GD | display-authors = 6 | title = European Resuscitation Council Guidelines 2021: Epidemiology of cardiac arrest in Europe | journal = Resuscitation | volume = 161 | pages = 61–79 | date = April 2021 | pmid = 33773833 | doi = 10.1016/j.resuscitation.2021.02.007 | s2cid = 232408830 }}</ref>。心停止後の神経学的転帰の悪さは、生命維持装置の差し控えを行わない国(約50%)では、差し控える国(10%未満)に比べてはるかに多い<ref name="Gräsner_2021" />。認知機能の改善は、心停止後最初の3ヵ月間にほとんど起こり、心停止後1年まで改善を報告する人もいる<ref name="Gräsner_2021" />。心停止生存者の50~70%が症状として疲労を報告しており、疲労は患者が報告する症状の中で最も多い<ref name="Gräsner_2021" />。 |
|||
予後は通常、心停止後72時間以上経過してから評価される<ref name="AHA2015Part13">{{Cite journal | vauthors = Neumar RW, Shuster M, Callaway CW, Gent LM, Atkins DL, Bhanji F, Brooks SC, de Caen AR, Donnino MW, Ferrer JM, Kleinman ME, Kronick SL, Lavonas EJ, Link MS, Mancini ME, Morrison LJ, O'Connor RE, Samson RA, Schexnayder SM, Singletary EM, Sinz EH, Travers AH, Wyckoff MH, Hazinski MF | display-authors = 6 | title = Part 1: Executive Summary: 2015 American Heart Association Guidelines Update for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care | journal = Circulation | volume = 132 | issue = 18 Suppl 2 | pages = S315–S367 | date = November 2015 | pmid = 26472989 | doi = 10.1161/cir.0000000000000252 | doi-access = free }}</ref>。生存率は、倒れるのを目撃した人がいた人、[[バイスタンダー]][[心肺蘇生法|CPR]]を受けた人、および/または評価時に心室細動または心室頻拍のいずれかを有していた人の方が高い<ref name="Sas20102">{{Cite journal | vauthors = Sasson C, Rogers MA, Dahl J, Kellermann AL | title = Predictors of survival from out-of-hospital cardiac arrest: a systematic review and meta-analysis | journal = Circulation: Cardiovascular Quality and Outcomes | volume = 3 | issue = 1 | pages = 63–81 | date = January 2010 | pmid = 20123673 | doi = 10.1161/circoutcomes.109.889576 | doi-access = free }}</ref>。心室細動または心室頻拍のある人の生存率は15~23%である<ref name="Sas20102" />。女性は男性よりも心停止から生還し退院する可能性が高い<ref>{{Cite journal | vauthors = Bougouin W, Mustafic H, Marijon E, Murad MH, Dumas F, Barbouttis A, Jabre P, Beganton F, Empana JP, Celermajer DS, Cariou A, Jouven X | display-authors = 6 | title = Gender and survival after sudden cardiac arrest: A systematic review and meta-analysis | journal = Resuscitation | volume = 94 | pages = 55–60 | date = September 2015 | pmid = 26143159 | doi = 10.1016/j.resuscitation.2015.06.018 }}</ref>。 |
|||
1997年のレビューでは、退院までの生存率は14%であったが、研究間では0~28%と幅があった<ref name="Ballew2">{{Cite journal | vauthors = Ballew KA | title = Cardiopulmonary resuscitation | journal = BMJ | volume = 314 | issue = 7092 | pages = 1462–1465 | date = May 1997 | pmid = 9167565 | pmc = 2126720 | doi = 10.1136/bmj.314.7092.1462 }}</ref>。入院中に心停止を起こした70歳以上の患者では、退院までの生存率は20%未満である<ref name="Gi20142">{{Cite journal | vauthors = van Gijn MS, Frijns D, van de Glind EM, C van Munster B, Hamaker ME | title = The chance of survival and the functional outcome after in-hospital cardiopulmonary resuscitation in older people: a systematic review | journal = Age and Ageing | volume = 43 | issue = 4 | pages = 456–463 | date = July 2014 | pmid = 24760957 | doi = 10.1093/ageing/afu035 | doi-access = free }}</ref>。このような人たちが退院後どの程度管理できているかは明らかではない<ref name="Gi20142" />。 |
|||
心肺蘇生を受けて院外心停止から回復できた人の世界的な割合は約30%で、退院までの生存率は9%と推定されている<ref name="Yan_2020">{{Cite journal | vauthors = Yan S, Gan Y, Jiang N, Wang R, Chen Y, Luo Z, Zong Q, Chen S, Lv C | display-authors = 6 | title = The global survival rate among adult out-of-hospital cardiac arrest patients who received cardiopulmonary resuscitation: a systematic review and meta-analysis | journal = Critical Care | volume = 24 | issue = 1 | pages = 61 | date = February 2020 | pmid = 32087741 | pmc = 7036236 | doi = 10.1186/s13054-020-2773-2 | doi-access = free }}</ref>。退院までの生存率は、心停止がバイスタンダーまたは[[救急隊]]によって目撃された人、バイスタンダーCPRを受けた人、ヨーロッパと北米に住む人でより高い<ref name="Yan_2020" />。アジア諸国では、退院までの生存率が比較的低いことが観察されている<ref name="Yan_2020" />。 |
|||
==疫学== |
|||
心停止のリスクは地域、年齢、性別によって異なる。{{仮リンク|フラミンガム心臓研究|en|Framingham Heart Study|redirect=1}}の解析によると、生涯リスクは男性(12.3%)が女性(4.2%)の3倍である<ref>{{Cite journal|vauthors=Lloyd-Jones DM, Berry JD, Ning H, Cai X, Goldberger JJ|date=2009|title=Lifetime risk for sudden cardiac death at selected index ages and by risk factor strata and race: cardiovascular lifetime risk pooling project|url=https://www.ahajournals.org/doi/abs/10.1161/circ.120.suppl_18.S416-c|journal=Circulation|volume=120|pages=S416–S417|doi=10.1161/circ.120.suppl_18.S416-c|doi-broken-date=1 August 2023}}</ref>。この性差は85歳を超えると消失する<ref name="Circ013">{{Cite journal|vauthors=Zheng ZJ, Croft JB, Giles WH, Mensah GA|date=October 2001|title=Sudden cardiac death in the United States, 1989 to 1998|journal=Circulation|volume=104|issue=18|pages=2158–2163|doi=10.1161/hc4301.098254|pmid=11684624|doi-access=free}}</ref>。これらの人の約半数は65歳未満である<ref name=":32">{{Cite book|title=Tintinalli's emergency medicine manual|vauthors=Wang VJ, Joing SA, Fitch MT, Cline DM, John Ma O, Cydulka RK|date=2017-08-28|publisher=McGraw-Hill Education |isbn=9780071837026|veditors=Cydulka RK|oclc=957505642}}</ref>。 |
|||
=== 北米 === |
|||
死亡診断書によると、心臓突然死は米国における全死亡の約20%を占める<ref name=":8">{{Cite journal|vauthors=Wong CX, Brown A, Lau DH, Chugh SS, Albert CM, Kalman JM, Sanders P|date=January 2019|title=Epidemiology of Sudden Cardiac Death: Global and Regional Perspectives|journal=Heart, Lung & Circulation|language=English|volume=28|issue=1|pages=6–14|doi=10.1016/j.hlc.2018.08.026|pmid=30482683|s2cid=53744984}}</ref>。米国では、年間約326,000例の院外心停止および209,000例の院内心停止が成人で発生しており、これは成人10万人あたり年間約110.8例の[[発生率]]である<ref name="AHA2015Part4" /><ref name=":3" /><ref name=":8" />。米国では、妊娠中の心停止は約1万2,000件に1件、出生1万件に1.8件である<ref name="Lav2015">{{Cite journal|display-authors=6|vauthors=Lavonas EJ, Drennan IR, Gabrielli A, Heffner AC, Hoyte CO, Orkin AM, Sawyer KN, Donnino MW|date=November 2015|title=Part 10: Special Circumstances of Resuscitation: 2015 American Heart Association Guidelines Update for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care|journal=Circulation|volume=132|issue=18 Suppl 2|pages=S501–S518|doi=10.1161/cir.0000000000000264|pmid=26472998|doi-access=free}}</ref>。カナダではもっと低い<ref name="Lav2015" />。 |
|||
=== 他の地域 === |
|||
非西洋地域では発生率が異なる。中国の心臓突然死の発生率は10万人あたり41.8人であり、南インドでは10万人あたり39.7人である<ref name=":8" />。 |
|||
==社会と文化== |
|||
===呼称について=== |
|||
多くの出版物において、「心臓突然死」の明確な、または暗黙の意味は、心臓の原因による突然死である<ref name="Dorlands">{{Cite book| vauthors = Dorland WA |url=http://worldcat.org/oclc/1134470998|title=Dorland's illustrated medical dictionary.|date=9 December 2019|publisher=Elsevier |isbn=978-1-4557-5643-8|oclc=1134470998}}</ref>。たとえ生存していても、心停止を「心臓突然死」と呼ぶ医師もいる。そのため、生きている人の「心臓突然死の過去のエピソード」についての言及を耳にすることがある<ref name="pmid_18513397">{{Cite journal | vauthors = Porter I, Vacek J | title = Single ventricle with persistent truncus arteriosus as two rare entities in an adult patient: a case report | journal = Journal of Medical Case Reports | volume = 2 | pages = 184 | date = May 2008 | pmid = 18513397 | pmc = 2424060 | doi = 10.1186/1752-1947-2-184 | doi-access = free }}</ref>。 |
|||
2021年、アメリカ心臓協会は、「[[心臓発作]]」がしばしば心停止を表すのに誤って用いられることを明らかにした<ref name=":16" />。心臓発作は血液供給が途絶えた結果、心臓の筋肉組織が死滅することを指すが、心停止は[[刺激伝導系|心臓の伝導系]]が機能不全に陥ったときに起こる<ref name=":16">{{Cite journal | vauthors = Virani SS, Alonso A, Aparicio HJ, Benjamin EJ, Bittencourt MS, Callaway CW, Carson AP, Chamberlain AM, Cheng S, Delling FN, Elkind MS, Evenson KR, Ferguson JF, Gupta DK, Khan SS, Kissela BM, Knutson KL, Lee CD, Lewis TT, Liu J, Loop MS, Lutsey PL, Ma J, Mackey J, Martin SS, Matchar DB, Mussolino ME, Navaneethan SD, Perak AM, Roth GA, Samad Z, Satou GM, Schroeder EB, Shah SH, Shay CM, Stokes A, VanWagner LB, Wang NY, Tsao CW | display-authors = 6 | title = Heart Disease and Stroke Statistics-2021 Update: A Report From the American Heart Association | journal = Circulation | volume = 143 | issue = 8 | pages = e254–e743 | date = February 2021 | pmid = 33501848 | doi = 10.1161/CIR.0000000000000950 | s2cid = 231762900 }}</ref>。さらに、アメリカ心臓協会は、「迅速に是正措置を講じなければ、この状態は突然死に進行する。心停止は、上記のような事象を意味し、通常、心肺蘇生および/または除細動、または[[心臓ペースメーカー|心臓ペーシング]]によって回復する場合に使用されるべきである。心臓突然死は、致死的でない事象を表すために使用してはならない」と説明している<ref name=":16">{{Cite journal | vauthors = Virani SS, Alonso A, Aparicio HJ, Benjamin EJ, Bittencourt MS, Callaway CW, Carson AP, Chamberlain AM, Cheng S, Delling FN, Elkind MS, Evenson KR, Ferguson JF, Gupta DK, Khan SS, Kissela BM, Knutson KL, Lee CD, Lewis TT, Liu J, Loop MS, Lutsey PL, Ma J, Mackey J, Martin SS, Matchar DB, Mussolino ME, Navaneethan SD, Perak AM, Roth GA, Samad Z, Satou GM, Schroeder EB, Shah SH, Shay CM, Stokes A, VanWagner LB, Wang NY, Tsao CW | display-authors = 6 | title = Heart Disease and Stroke Statistics-2021 Update: A Report From the American Heart Association | journal = Circulation | volume = 143 | issue = 8 | pages = e254–e743 | date = February 2021 | pmid = 33501848 | doi = 10.1161/CIR.0000000000000950 | s2cid = 231762900 }}</ref>。 |
|||
日本では心停止は[[心肺停止|心肺停止(CPA)]]と同義と見なされることが多いが<ref name=":18">{{Cite news|和書 |title=海外では「CPA」って言わないらしいよ |newspaper=日経メディカル |date=2017-08-24 |url=https://medical.nikkeibp.co.jp/leaf/mem/pub/series/yakushiji/201708/552436.html |author=薬師寺 泰匡(岸和田徳洲会病院救命救急センター)}}</ref><ref>{{Cite web |title=KOMPAS - 慶應義塾大学病院 医療・健康情報サイト |url=https://kompas.hosp.keio.ac.jp/ |website=kompas.hosp.keio.ac.jp |access-date=2023-10-28 |language=jp}}</ref>、国際的には心停止と呼称するのが一般的とされている<ref name=":18">{{Cite news|和書 |title=海外では「CPA」って言わないらしいよ |newspaper=日経メディカル |date=2017-08-24 |url=https://medical.nikkeibp.co.jp/leaf/mem/pub/series/yakushiji/201708/552436.html |author=薬師寺 泰匡(岸和田徳洲会病院救命救急センター)}}</ref>。 |
|||
===スローコード=== |
|||
「{{仮リンク|スローコード|en|slow code|redirect=1}}」とは、心肺蘇生が医学的に有益でないと考えられる場合に、心停止状態にある人に中途半端な心肺蘇生を行うことを指す俗語である<ref name="Primož_2021">{{Cite book| vauthors = Primož P, Gräsner GD, Semeraro JT, Olasveengen F, Soar T, Lott J, Van de Voorde C, Madar P, Zideman J, Mentzelopoulos DA, Gradišek S |url=http://worldcat.org/oclc/1258336024|title=European Resuscitation Council Guidelines 2021 : executive summary|oclc=1258336024}}</ref>。「ショーコード」とは、患者の家族のために蘇生しているフリをすることである<ref>{{Cite news|date=22 August 1987|title=Slow Codes, Show Codes and Death|newspaper=[[ニューヨーク・タイムズ|The New York Times]]|url=https://www.nytimes.com/1987/08/22/opinion/slow-codes-show-codes-and-death.html|url-status=live|access-date=2013-04-06|archive-url=https://web.archive.org/web/20130518042545/http://www.nytimes.com/1987/08/22/opinion/slow-codes-show-codes-and-death.html|archive-date=18 May 2013}}</ref>。 |
|||
このような行為は倫理的に論議を呼び<ref>{{Cite journal | vauthors = DePalma JA, Ozanich E, Miller S, Yancich LM | title = "Slow" code: perspectives of a physician and critical care nurse | journal = Critical Care Nursing Quarterly | volume = 22 | issue = 3 | pages = 89–97 | date = November 1999 | pmid = 10646457 | doi = 10.1097/00002727-199911000-00014 | url = http://www.nursingcenter.com/lnc/journalarticle?Article_ID=437848 | url-status = dead | publisher = [[リッピンコット・ウィリアムズ・アンド・ウィルキンス|Lippincott Williams and Wilkins]] | access-date = 2013-04-07 | archive-url = https://web.archive.org/web/20130328192748/http://www.nursingcenter.com/lnc/journalarticle?Article_ID=437848 | archive-date = 2013-03-28 }}</ref>、一部の地域では禁止されている。ヨーロッパ蘇生協議会ガイドラインは2021年、臨床医が「スローコード」に参加/関与することは推奨されないとの声明を発表した<ref name="Primož_2021" />。アメリカ内科学会によれば、中途半端な蘇生処置は人を欺くものであり、医師や看護師が行うべきでないとする<ref>{{Cite journal | vauthors = Sulmasy LS, Bledsoe TA | title = American College of Physicians Ethics Manual: Seventh Edition | journal = Annals of Internal Medicine | volume = 170 | issue = 2_Suppl | pages = S1–S32 | date = January 2019 | pmid = 30641552 | doi = 10.7326/M18-2160 | s2cid = 58004782 }}</ref>。 |
|||
== 脚注 == |
|||
{{脚注ヘルプ}} |
{{脚注ヘルプ}} |
||
=== 注釈 === |
|||
{{Reflist}} --> |
|||
{{Notelist}} |
|||
=== 出典 === |
|||
{{Reflist|colwidth=30em}} |
|||
== 参考文献 == |
== 参考文献 == |
||
{{節スタブ}} |
|||
* {{Cite book|洋書 |title=Braunwald's Heart Disease: A Textbook of Cardiovascular Medicine |date= |veditors= |isbn=978-1-4557-5134-1 |edition=Tenth |location=Philadelphia, PA |publisher=Saunders |page= |oclc=881838985 |last=Mann |first=Douglas L. |year=2015 |ref=harv |author2=Zipes PL |author3=Libby P |author4=Bonow RO |author5=Braunwald E}} |
|||
== 関連項目 == |
|||
{{Commonscat|Cardiac arrest}} |
|||
==関連項目== |
|||
* [[心臓血管外科学]] |
|||
* {{仮リンク|サム・パーニア|en|Sam Parnia|label=サム・パーニア(Sam Parnia)}}: イギリスの[[心肺蘇生法|心肺蘇生]]の研究者 |
|||
* [[心肺停止]] |
|||
* {{仮リンク|アスリートの心臓突然死|en|Sudden cardiac death of athletes|label=アスリートの心臓突然死(Sudden cardiac death of athletes)|redirect=1}} |
|||
* [[心肺蘇生法]] |
|||
* [[心臓麻痺]] |
* [[心臓麻痺]] |
||
* [[電気的除細動]] |
|||
* [[自動体外式除細動器]] |
|||
* [[脳死]] |
* [[脳死]] |
||
== |
==外部リンク== |
||
{{Sisterlinks|display=Cardiac arrest}} |
|||
{{節スタブ}} |
|||
* [http://www.med.upenn.edu/resuscitation/ ペンシルバニア大学病院の蘇生学研究センター(英語)] |
|||
{{Medical resources |
|||
{{心血管疾患}} |
|||
| DiseasesDB = 2095 |
|||
{{Medical-stub}} |
|||
| ICD11 = {{ICD11|MC82}} |
|||
| ICD10 = {{ICD10-2|I46}} |
|||
| ICD9 = {{ICD9|427.5}} |
|||
| ICDO = |
|||
| OMIM = |
|||
| MedlinePlus = |
|||
| eMedicineSubj = |
|||
| eMedicineTopic = |
|||
| MeshID = D006323 |
|||
| SNOMED CT = 410429000 |
|||
}} |
|||
{{心血管疾患}} |
|||
{{Normdaten}} |
{{Normdaten}} |
||
{{デフォルトソート:しんていし}} |
|||
{{DEFAULTSORT:しんていし}} |
|||
[[Category:症候]] |
|||
[[Category:不整脈]] |
|||
[[Category:救急疾患]] |
[[Category:救急疾患]] |
||
[[Category:死因]] |
|||
[[Category:医療翻訳プロジェクト]] |
|||
<!-- |
|||
[[:en:Category:Wikipedia emergency medicine articles ready to translate]][[Category:Wikipedia emergency medicine articles ready to translate]] |
|||
Wikipedia 翻訳支援ツール Ver1.32より --> |
|||
2023年11月3日 (金) 12:49時点における版
| 心停止 | |
|---|---|
| 別称 | 心肺停止、突然の心停止[1] |
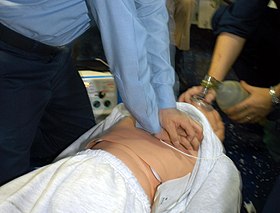 | |
| 心停止を模したマネキンに対して行われている心肺蘇生法 | |
| 概要 | |
| 診療科 | 循環器学, 救急医学 |
| 症状 | 意識レベル低下 or 意識消失, 呼吸停止, 脈拍触知不能[1][2] |
| 発症時期 | 発症リスクは年齢とともに増加する[3]。 |
| 原因 | 虚血性心疾患, 先天性心疾患, 大出血, 低酸素症, 感電, 低カリウム血症, 心不全, 心筋梗塞 |
| 診断法 |
脈拍無し,[1] 心電図[4] |
| 合併症 | 蘇生した場合、 昏睡、 遷延性意識障害、心停止後症候群。蘇生されなかった場合は死に至る。 |
| 予防 | 喫煙をしない, 運動, 健康体重の維持, 健康的な食事[5] |
| 治療 | 心肺蘇生法 (CPR), 除細動[6] |
| 予後 | 全生存率 ≈10% (病院外) 25% (病院内);[7][8] 予後は心停止のタイプとその原因とで大きく異なる。 |
| 頻度 | 年間13人/10,000人 (米国、病院外)[9] |
| 死亡数・率 | > 425,000/年 (米国)[10] |
| 分類および外部参照情報 | |
心停止(しんていし、英: cardiac arrest)は、突然の心停止(英: sudden cardiac arrest)とも呼ばれ、心臓の拍動が突然停止することである[11][1]。日本では心肺停止(英: cardiopulmonary arrest: CPA)とも呼ばれる[12]。その結果、血液は正常な循環で全身に送られなくなり、意識は急速に失われ、呼吸は異常を呈するか消失する[1]。心肺蘇生法(CPR)、場合によっては除細動などの即時介入がなければ、数分以内に死に至る(心臓突然死、英: sudden cardiac death)[2][13][14]。
心停止の最も一般的な原因は不整脈であり、通常は心室細動(Vf)または心室頻拍(VT)である[11]。心臓疾患が主な危険因子である[3]。
他の、一般的ではない原因としては、大出血、低酸素症、極度の血中カリウム濃度低下、感電、心不全、遺伝性不整脈、激しい運動などがある。心停止は脈拍が確認できないことで診断される[1]。
心肺蘇生と除細動により、心停止を回復させ、自己心拍を再開(return of spontaneous circulation: ROSC)させることができるが、そのような介入がなければ、心臓突然死として知られる致命的な状況となる[14][15]。場合によっては、死亡が予測される重篤な疾患の結果として心停止が起こることもある[16]。心停止の治療には、直ちに心肺蘇生を行い、ショック可能なリズムが存在する場合は除細動を行う[6]。心肺蘇生には、BLS(basic life support)とACLS(advanced cardiac life support)の2つのプロトコルが確立されている[17]。心拍が再開した患者では、体温管理療法が転帰を改善する可能性がある[18][19]。さらに、ケアチームは患者を脳損傷から守り、脳機能を維持するための処置を開始することができる[20]。蘇生後のケアでは、再発による死亡の可能性を減らすために、植え込み型除細動器(ICD)の使用が考慮される[5]。
米国では、年間約53万5,000例(人口1万人当たり約13例)の心停止が発生している[9]。このうち326,000例(61%)は病院外で心停止を経験し、209,000例(39%)は病院内で発生している[9]。心停止は年齢とともに多くなり、女性よりも男性の方が多く発症する[3]。心停止で死亡する人の数は、黒人男性が白人男性の2倍である。アジア系およびヒスパニック系は、白人よりも発症頻度が低い[3]。
症状と徴候
約50%の人には警告的な症状が現れることなく、心停止に至る[21]。有症状の場合でも、その症状は通常、心停止に特有なものでは無い[22]。以下の症状が新規に、ないしは既存症状の悪化として現れる[22]。
意識障害や異常な呼吸の徴候から居合わせた人が心停止を疑った場合は、心停止であると考え、心肺蘇生を開始すべきである。訓練を受けた医療従事者が心停止を疑った場合は、心肺蘇生を開始する前に10秒間脈拍を確認する[24]。脳への血流が失われた結果、患者は急速に意識を失い、呼吸が停止する。脳の酸素不足の状態が長く続くと、心停止から昏睡状態に陥ることがある。心停止から生還した人の10~20%が臨死体験を報告しており、これは蘇生中も一定レベルの認知機能が働いていることを示している[25]。
危険因子
心停止の危険因子は虚血性心疾患の危険因子と類似しており、年齢、喫煙、高血圧、高コレステロール血症、運動不足、肥満、糖尿病、家族歴、心筋症などがある[26][27]。 これらの危険因子の多くを統計的に分析した結果、心停止全体の約50%は、複数の危険因子の総合的な弊害により最もリスクが高いと認識される人口集団の10%で発生しており、複数の併存疾患の累積リスクが各リスクの合計を上回ることが示された[28]。
冠動脈疾患を有する喫煙者は、30~59歳の間に心臓突然死のリスクが2~3倍上昇することが明らかになっている。さらに、元喫煙者のリスクは喫煙経験のない人のリスクに近いことが明らかになった[21][29]。過去の有害心イベント、非持続性心室頻拍(NSVT)、失神、左室肥大は、小児期肥大型心筋症(稀な疾患)における心臓突然死の予測因子である[30]。
駆出率の低下や不整脈などの心臓の機能的変化は、心停止のリスクを増加させ、前述の危険因子とは独立して作用することが示されている。これらの機能的変化をもたらす病態は、過去の心障害の後に後天的に発症することもあれば、不整脈性疾患の家族歴を通じて遺伝することもある[31]。
原因と機序
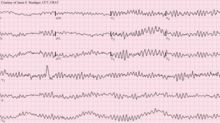
突然の心停止、または心臓突然死は、心臓が突然、異常または不規則なリズム(不整脈)で拍動し始めたときに起こる[32]。心筋の刺激伝導系が組織化されていないと、心室の収縮が一定せず、その結果、心臓からの十分な心拍出量(心臓から全身への血液の前方への送り出し)を得られなくなる[33]。不整脈にはさまざまな種類があるが、突然の心停止で最も頻繁に記録されるのは心室頻拍と心室細動である[34][35][36]。心停止で頻度の低い不整脈には、無脈性電気活動(pulseless electrical activity: PEA)、徐脈、心静止がある[32]。このような不整脈は、心停止が長引いたり、心室細動が進行したり、蘇生のために除細動を行ったりした場合にみられる[32]。リズムの変化はまた、心傷害の根本原因(虚血性か非虚血性か)と相関しているようである[37]。
突然の心停止は、以下のような心原性および非心原性の要因によって起こりうる。
心原性
冠動脈疾患
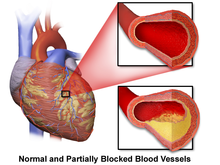
冠動脈疾患(Coronary artery disease: CAD)は虚血性心疾患(ischemic heart disease: IHD)としても知られ、心臓突然死の62~70%を占める[38][39]。CADは40歳未満の心臓突然死の原因としては、他よりはるかに頻度が低い[38]。心臓突然死の剖検で最もよくみられる所見は、心筋に血液を供給する動脈である主要冠動脈の少なくとも1部位の慢性高度の狭窄であることが、症例から示されている[40]。この狭窄は多くの場合、数年にわたるコレステロールプラーク、すなわちアテロームの沈着と炎症に伴う動脈の狭窄と硬化の結果である。冠動脈血管のこのような蓄積とリモデリングは他の全身血管とともにアテローム性動脈硬化の進行を特徴づけるものである[41]。安定したプラークが破裂すると、小動脈を通る血液と酸素の流れが遮断され、その結果虚血性障害を引き起こす。虚血後の組織の傷害は、心臓の正常な伝導サイクルの継続を妨げ、心拍数を変化させる構造的・機能的変化をもたらす[42]。
非動脈硬化性冠動脈疾患
動脈硬化とは関係のない冠動脈の異常には、先天性冠動脈異常(例えば左冠動脈が肺動脈から起始する)、冠動脈炎として知られる炎症、塞栓症、血管攣縮、結合組織疾患や外傷による器質的異常などがある。これらの疾患は、心停止や心臓突然死の10~15%を占める[42]。
- 冠動脈炎は、川崎病として知られる小児の熱性炎症性疾患に起因することが多い。他の血管炎も心臓突然死のリスクを高める原因となる
- 冠動脈の塞栓症(血栓症)は、大動脈弁、三尖弁、または人工弁が侵された心内膜炎に続発する敗血症性塞栓から起こることが最も多い。
- 冠血管攣縮 は、心臓の電気伝導を変化させる不整脈を引き起こす可能性があり、重度または長時間のリズム変化により完全な心停止の危険性がある
- 心停止の危険性を伴う器質的異常は、マルファン症候群や外傷に起因する冠動脈解離から生じることがある[42]。
構造的心疾患

冠動脈疾患とは関係のない構造的心疾患は心臓突然死の10%を占める[33][39]。例えば、心筋症(肥大型、拡張型、不整脈源性)、不整脈、心筋炎、高血圧性心疾患、うっ血性心不全などである[43][44]。
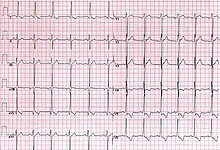
左室肥大は、成人における心臓突然死の主な原因であると考えられている[45][32]。左室肥大は、心臓の主要なポンプ室である左心室の壁に不適応な変化を引き起こす、長年の高血圧の結果として起こることがほとんどである[46]。血圧が上昇すると、全身に血液を十分に循環させるために心臓のポンプ作用がより強くならねばならない。コントロールされていない高血圧のために心臓が長期間このような状態になると、左心室が肥大して心臓の働きが低下する[47]。左室肥大は心エコー図や心電図(ECG、EKG)で確認することができる[46]。
1999年の米国における心臓突然死のレビューによると、30歳未満の心臓突然死の30%以上が構造性心疾患であった。18〜35歳の軍の新兵を対象とした調査では、心臓突然死の40%以上が構造的心疾患であった[38][39]。
うっ血性心不全は心臓突然死のリスクを5倍に高める[44]。
心臓伝導系(特に房室結節とヒス-プルキンエ系)の構造的異常は、突然の心停止に至る危険性のある不整脈を誘発する可能性があるが、その危険性はまだ低い。これらの伝導ブロックの多くは、線維化の重症度や重度の電気生理学的障害のためにリスクが高いと判断された場合には、植込み型除細動器による治療が可能である[48]。
遺伝性不整脈疾患
心臓の構造的疾患によるものではない不整脈は、突然の心停止の5〜10%を占める[49][50][51]。これらの不整脈は遺伝的疾患によって引き起こされることが多い[32]。遺伝子変異は多くの場合、細胞膜を横切って電荷を帯びた粒子を伝導するイオンチャネルとして知られる特殊なタンパク質に影響を及ぼすため、この疾患群はしばしばチャネロパチーと呼ばれる。このような遺伝性不整脈症候群の例としては、QT延長症候群(LQTS)、ブルガダ症候群、カテコールアミン作動性多形性心室頻拍(Catecholaminergic polymorphic ventricular tachycardia: CPVT)、QT短縮症候群などがある。また、致死的な不整脈を引き起こす可能性のある大きな音への反応など、環境的または神経原性の誘因を伴うものも多い[48]。不整脈を促進するが遺伝子変異が原因ではない疾患には、他にウォルフ・パーキンソン・ホワイト症候群がある[33]。
QT延長症候群は、若者の死亡例でしばしば言及される疾患であるが、出生5000〜7000人に1人の割合で発生し、救急隊が対応する心停止年間約30万人に対し、3000人が該当すると推定されている[52]。これらの病態は、心停止に関連する死亡者全体の数パーセントに過ぎないが、心停止前に発見される可能性があり、治療可能な可能性がある病態である。QT延長症候群の症状は非常に幅広く、心停止よりもむしろ失神を呈することが多い。心停止のリスクは依然として存在するため、突然の心停止の家族歴のある人は、LQTSや他の治療可能な致死的不整脈の原因についてスクリーニングを受けるべきである。心停止のリスクが高いのは、性別が女性であること、QT延長が著明であること、原因不明の失神(失神発作)の既往があること、または若年での心臓突然死の家族歴があることである[48]: さらに、LQTS患者は、この伝導異常を重症化させるリスクのある特定の薬剤、例えば、特定の抗不整脈薬、抗うつ薬、キノロン系またはマクロライド系の抗生物質などを避けるべきである[53]。
非心原性
非心原性は心停止の15~25%を占める[51][54]。最も一般的な非心臓性の原因は、外傷、大出血(消化管出血、大動脈破裂、脳出血)、循環血液量減少性ショック、薬物過剰摂取、溺水、肺塞栓症である[54][55][56]。心停止は、ある種のクラゲに刺されたような中毒や、雷のような感電によっても引き起こされる[32]。
可逆性の原因
心停止の心臓以外の原因は、身体のホメオスタシスの一時的な障害に起因する場合がある。これは、電解質比の変化、酸素飽和度の変化、または身体のpHに影響を及ぼす他のイオンの変化の結果である可能性がある[57]。
可逆的原因に関する記憶術
「6H6T」は、治療可能または可逆的な心停止の原因を覚えるための記憶術である[58][17][57]。この記憶術には、心臓由来の原因と非心臓由来の原因が含まれるが、適切かつ迅速な治療を行えばすべて可逆的である。
- 6H
- 循環血液量減少(Hypovolemia)
- 低酸素症(Hypoxia)
- 水素(Hydrogen)イオン – アシドーシス
- 高カリウム血症(Hyperkalemia)又は低カリウム血症(hypokalemia)
- 低体温症(Hypothermia) – 体温調節の異常
- 低血糖症(Hypoglycemia)又は高血糖症(hyperglycemia)
- 6T
- 錠剤(Tablets) 又は 毒素(toxins)- 薬物過剰摂取や服毒など
- 心タンポナーデ(tamponade) – 心臓と心膜との間の体液貯留
- 緊張性気胸(Tension pneumothorax) – 胸膜腔への気体貯留
- 血栓症(Thrombosis) (心筋梗塞) – 冠動脈の血栓症
- 血栓症 (肺血栓塞栓症)
- 外傷性心停止(Traumatic cardiac arrest)
小児
小児の心停止の最も一般的な原因は、治療を受けていないショックまたは呼吸不全である[32]。小児では、不整脈は最も一般的な原因ではない[32]。心不整脈があったとしても、成人にみられる心室細動や頻脈とは対照的に、多くの場合、心静止や徐脈である[32]。以前は健康であった小児が、心停止に至るような不整脈を呈するその他の原因としては、コカイン やメタンフェタミンなどの薬物[注釈 1]や、抗うつ薬などの薬物過剰摂取があり得る[32]。小児における原因不明の突然の心停止の一般的な原因には、肥大型心筋症、冠動脈異常、不整脈などがある[59]。
機序
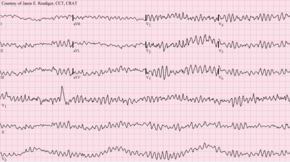
心停止の決定的な電気的メカニズムは、上記の機能的、構造的、または生理学的異常のいずれかに起因する可能性があるが、収縮期に至らない頻脈性不整脈または徐脈性不整脈が特徴である[28]。 頻脈性不整脈はさらに、心室細動と無脈性または持続性心室頻拍(VT)に分類することができ、どちらも、十分な血流を維持できず、身体の需要を満たすのに不十分な、急速で不規則な不整脈である[60]。
心臓突然死の原因の大部分は心室細動である。心室細動は、心室心筋の乱れた電気的活動によって特徴づけられる頻脈性不整脈であり、心拍数が乱れ、速くなりすぎて有効な心拍出量が得られなくなるため、脳や重要臓器の灌流が不十分になる[61]。心室頻拍では、心臓の拍動も通常より速くなり、心室が血液で適切に満たされないことがある[62]。心室細動を支える電気生理学的メカニズムには、異所性自動能、リエントリー、撃発活動[63]などがある[64]。遺伝的要因(例えば、イオンチャネルをコードする遺伝子の突然変異)による病的心臓の構造変化では心臓突然死の急性発症の説明はできない[65]。
心室細動も心室頻拍も、心臓が血液を効率よく全身に送り出せなくなる。心室頻拍は心電図上のQRS複合体の変化と毎分100回を超える心拍数を特徴とする[66]。心室頻拍が持続(少なくとも30秒間持続)すると、心臓組織への血流が不十分となり、心停止に至ることがある[67]。
徐脈性不整脈は、自発的な電気伝導と心臓の機械的機能が解離し、最悪の場合、無脈性電気活動(pulseless electrical activity: PEA)または心臓の電気活動が完全に消失して心静止となる。頻脈性不整脈の結果と同様に、これらの状態も十分な血流を維持することができなくなるが、徐脈性不整脈の場合、根本的な原因は心収縮の無秩序をもたらす急速な拍動ではなく、心臓の機械的活動の欠如である[60]。
診断

病歴情報と身体診察によって、心停止を診断し、潜在的な原因と予後に関する情報が得られる[32]。患者の病歴を聴取する医療者は、そのエピソードが誰かに目撃されていたかどうか、そのエピソードがいつ起こったか、その人が何をしていたか(特に外傷があったかどうか)、薬物の関与があったかどうかを判断することを目的とすべきである[32]。心停止を診断するための身体検査では、脈がないことに注目する[32]。多くの場合、頸動脈脈拍欠如が心停止診断のゴールドスタンダードである。末梢(橈骨動脈/足背動脈)の脈がないことは、他の状態(ショックなど)や単に救助者の誤りから生じることもある[68]。緊急時に頸動脈を確認する際、救助者が医療従事者であろうと一般人であろうと、しばしば間違いを犯す可能性があることが研究で示されている[69][68]。
ポイントオブケア超音波(Point-of-care ultrasound: POCUS)は、患者のベッドサイドで心臓の動きや収縮力を調べるために使用できるツールである[70]。POCUSは、心臓の動きや収縮を検出するだけでなく、中心脈(頸動脈または大腿動脈)を確認することによる診断の欠点を克服し、病院環境で心停止を正確に診断することができる[70]。
POCUSにより、臨床医は心停止中の心臓のさまざまな部位を限定的だが二次元的に見ることができる[71]。これらの画像は、臨床医が心臓内の電気活動が脈なし(いわゆるPEA)かPEA類似病態であるかどうかを判断するのに役立つだけでなく、心停止の原因として可逆的なものを診断するのにも役立つ[71]。アメリカ心エコー図学会(American Society of Echocardiography: ASE)、アメリカ救急医学会(American College of Emergency Physicians)、ヨーロッパ蘇生協議会(European Resuscitation Council: ERC)、アメリカ心臓協会(AHA)が発表したガイドライン および2018年版の術前二次心肺蘇生法(ACLS)ガイドラインは、心停止の診断と管理においてPOCUSを用いることの潜在的な利点を認めている[71]。
一方、POCUSは正確さを欠くため、ヨーロッパ蘇生協議会(ERC)のような一部の団体は、あまり重要視していない。その代わりに、現在のガイドラインでは、呼吸がなかったり、異常があったりする意識のない人に対しては、心肺蘇生を開始するよう促している[72]。英国の蘇生協議会は、ERCの勧告やアメリカ心臓協会の勧告と同じ立場である[17]。彼らは、頸動脈をチェックする技術は、特別な訓練と専門知識を持った医療従事者のみが使用すべきであり、その場合でも、死戦期呼吸のような他の指標と合わせて見るべきであると提案している[72]。
循環を検出し、心停止を診断するための他のさまざまな方法が提案されている。2000年の国際蘇生連絡協議会(ILCOR)の勧告に従ったガイドラインでは、救助者は脈拍ではなく「循環の徴候」を探すことになっていた[17]。これらの徴候には、咳、あえぎ呼吸、顔色、痙攣、身体の動きが含まれる[73]。このガイドラインが効果的でなかったことを示すエビデンスにより、現在のILCOR勧告は、意識がなく、正常な呼吸をしていないすべての死傷者について心停止を診断すべきであるというもので、ヨーロッパ蘇生協議会が採用しているプロトコルと同様のものである[17]。患者が死亡している非急性期の状況では、分子病理解剖または死後分子診断によって心停止を診断することができる。これは、一連の分子学的手法を使って、心臓に欠陥のあるイオンチャネルを見つけるものである[74]。これにより、患者の死因を解明することができる。
その他の身体的徴候や症状は、心停止の潜在的な原因を特定するのに役立つ[32]。以下は、臨床所見とヒトが示す可能性のある徴候・症状と、それらに関連する可能性のある原因の表である。
| 場所 | 所見 | 考えられる原因 |
|---|---|---|
| 全身 | 皮膚蒼白 | 出血 |
| 体温が低い | 低体温症 | |
| 気道 | 分泌物、吐物、血液 | 誤嚥 |
| Inability to provide positive pressure ventilation | 緊張性気胸 | |
| 首 | 頚静脈怒張 | 緊張性気胸 |
| 気管偏位 | 緊張性気胸 | |
| 胸 | 胸骨中央の手術痕 | 心疾患 |
| 肺 | 呼吸音の一側減弱 | 緊張性気胸
誤嚥 |
| 呼吸音が聞こえない、もしくは聞こえにくい | 食道挿管
気道閉塞 | |
| 呼気性喘鳴(Wheezing) | 誤嚥 | |
| 湿性ラ音(Crackles) | 誤嚥
肺水腫 | |
| 心臓 | 心音減弱 | 循環血液量減少(Hypovolemia)
心タンポナーデ 緊張性気胸 肺塞栓 |
| 腹部 | Distended and dull | 腹部大動脈瘤破裂
子宮外妊娠からの腹腔内出血 |
| 膨満しており、鼓音を聴取する。 | 食道挿管 | |
| 直腸 | 下血 | 消化管出血 |
| 四肢 | 脈拍の強さが左右で異なる | 大動脈解離 |
| 皮膚 | 注射痕 | 薬物乱用 |
分類
臨床医は心電図波形によって心停止を「ショック可能」と「ショック不可能」に分類する。これは、特定のクラスの心不整脈が除細動で治療可能かどうかを意味する[72]。「ショック可能」な2つのリズムは心室細動と無脈性心室頻拍であり、「ショック不可能」な2つのリズムは心静止と無脈性電気活動(Pulseless electrical activity: PEA)である[75]。
予防
心停止後は良好な転帰が得られないことから、心停止を予防するための効果的な戦略の開発に努力が払われてきた。心停止の主な原因が虚血性心疾患であることから、健康的な食事、運動、喫煙中止を推進する取り組みが重要である[5]。心臓病のリスクのある人には、血圧のコントロール、コレステロールの低下、その他の薬物治療的介入が行われる。 2016年に発表されたコクラン・レビューでは、血圧降下薬は心臓突然死のリスクを減少させないことを示す中程度の質のエビデンスが見いだされた[76]。運動は、一般集団では心停止の効果的な予防策であるが、持病のある人にはリスクがあるかもしれない[77]。心臓疾患のある人では、運動中や運動直後に一過性の破局的心イベントのリスクが増加する[77]。定期的に運動を行っている心臓病患者では、心停止の生涯および急性期のリスクが減少しており、おそらく運動の有益性がリスクを上回っていることを示唆している[77]。
食事
2021年にJAMA誌に発表された研究によると、食事は心臓突然死の発生率を低下させる修正可能な危険因子である可能性がある[78]。この研究では、「添加脂肪、揚げ物、卵、内臓肉、加工肉、砂糖入り飲料」を摂取する「南部型食生活」に該当する人は、心停止リスクの上昇と正の関係があり、「地中海食」を実践しているとみなされる人は、心停止リスクに関して逆の関係があることがわかった[78]。アメリカ心臓協会も、心血管疾患の予防を目的とした食事を推奨している[79]。
さらに、海洋由来のオメガ3多価不飽和脂肪酸(polyunsaturated fatty acids: PUFA)は、血中トリグリセリド値を下げ、不整脈を予防し、血小板凝集を減少させ、血圧を低下させる能力があると仮定されているため、心臓突然死を予防するために推進されている[80]。一方、2012年に発表されたシステマティック・レビューによると、オメガ3系PUFAの補給は心臓突然死のリスク低下とは関連していない[81]。
コードブルーチーム
英語圏の病院では、心停止は「クラッシュ」または「コード」と呼ばれる。これは通常、病院内緊急コード(hospital emergency codes)のコード・ブルーを指す。バイタルサインの測定値が劇的に低下した場合は、「コーディング」または「クラッシュ」と呼ばれるが、コーディングは通常、心停止に至った場合に使用され、クラッシュはそうでない場合がある。心停止に対する治療は、「コードを呼ぶ」と呼ばれることもある[注釈 2]。
一般病棟の患者は、心停止が起こるまでに数時間から数日間の悪化の経過を辿ることが多い[72][82]。この原因は、病棟スタッフの知識と技術不足、特に呼吸数の測定漏れにあるとされている。呼吸数は、心停止の48時間以内に変化することが多く、病状悪化の主な予測因子である[72]。これを受けて、現在では多くの病院で病棟スタッフに対する研修が強化されている。また、バイタルサインをもとに患者の悪化リスクを定量化し、スタッフに行動指針を与えることを目的とした「早期警告」システムも数多く存在する。さらに、病棟レベルですでに行われている仕事を補強するために、専門スタッフがより効果的に活用されている。以下のようなものがある。
- コードブルーチーム(またはクラッシュチーム)- これは、蘇生に関する特別な専門知識を持つ選ばれたスタッフで、病院内のすべての心停止現場に招集される。通常、救急カート(crash cart)と呼ばれる機器(除細動器を含む)と薬剤を積んだ専用のカートを使用する。
- 救急医療チーム(Medical emergency team: MET) - このチームは、心停止を防ぐために、病気の急性期にある人々を治療することを目的として、あらゆる緊急事態に対応する。これらのチームは、院内心停止(IHCA)の発生率を低下させ、生存率を向上させることがわかっている[9]。
- クリティカルケアアウトリーチ - 上記の2つのタイプのチームのサービスを提供することに加え、このチームは非専門医のスタッフを教育する役割をも担っている。さらに、集中治療室/ハイケアユニットと一般病棟との間の移動の円滑化にも貢献する。これは特に重要である。多くの研究によると、重症ケアユニットから退室した患者の数%が、すぐに悪化して再入室することがわかっているからである[83]。
植込み型除細動器
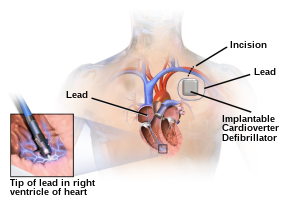
植込み型除細動器(ICD)は、心臓の電気的活動を監視し、不整脈が検出されると電気ショックを与えて異常なリズムを停止させることができる電池内臓の装置である。ICDは、心室細動または心室頻拍による突然の心停止(SCA)の既往を有する患者の心臓突然死(SCD)を予防するために使用される(二次予防)[84]。ICDはまた、特定の高リスク患者集団における心臓突然死を予防するためにも、予防的に使用される(一次予防)[85]。
心臓突然死の二次予防におけるICDの使用に関しては、数多くの研究が行われている。これらの研究では、抗不整脈薬を使用した場合と比較してICDを使用した場合の生存率の改善が示されている[84]。ICD治療は不整脈による死亡の相対リスクを50%減少させ、全死因死亡の相対リスクを25%減少させる[86]。
高リスク患者集団に対するICD治療による心臓突然死の一次予防も同様に、いくつかの大規模研究で生存率の改善が示されている。これらの研究における高リスク患者集団は,重症虚血性心筋症 (左室駆出率(LVEF)の低下によって決定される)を有する患者と定義された。これらの試験で用いられたLVEFの基準は、30%以下(MADIT-II試験)から40%以下(MUSTT試験)までの範囲であった[84][85][注釈 3]。
治療
突然の心停止は、心肺蘇生を試みることによって治療されることがある。これは通常、一次救命処置(BLS)、二次救命処置(ACLS)、小児二次救命処置(PALS)、新生児蘇生法のガイドラインに基づいて行われる[17][87]。

心肺蘇生法
早期の心肺蘇生(CPR)は、心停止から良好な神経機能で生還するために不可欠である[88][32]。CPRはできるだけ早く開始し、開始後の中断は最小限にとどめることが推奨される。CPRの中で生存率に最も大きな違いをもたらすのは、胸骨圧迫とショック可能な心臓リズムに対する除細動である[57]。除細動後、再度リズムをチェックする前に胸骨圧迫を2分間続ける必要がある[32]。これは、1分間に100~120回の圧迫、胸部で5~6cmの圧迫深度、圧迫の間の十分な胸郭の戻り(Chest recoil)、1分間に10回の人工呼吸を基本としている[32]。正しく行われたバイスタンダーCPRは生存率を高めることが示されている。しかし、2007年の調査では院外心停止に対するCPRの施行率は30%以下であった[89]。質の高いCPRを行っても自己心拍再開(return of spontaneous circulation: ROSC)に至らず、心静止のままである場合、心肺蘇生を中止して死亡を宣告するのは、一般的に20分後が妥当である[90]。ただし、低体温症や溺水の場合は例外である[57][90]。このようなケースでは、ほぼ正常体温になるまで、より長く、より持続的に心肺蘇生を行うべきである[57]。病院内で心停止した場合は、より長時間の心肺蘇生が妥当である可能性がある[91]。救急隊が到着する前に、一般の人が心肺蘇生を行うことも予後を改善する[9]。
嘔吐や逆流がよく起こる(特に院外心停止)ため、呼吸を助けるためにバッグバルブマスクを使用したり、高度な気道確保を行って良い[92][93][94]。このような場合は、喉頭鏡と吸引による気道浄化(Suction Assisted Laryngoscopy Airway Decontamination)など、既存の中咽頭吸引法の変更 が必要になることもある[95]。心肺蘇生中は一般に高濃度の酸素を投与する[92]。気管挿管は心停止時の生存率や神経学的転帰を改善することは認められておらず[89][96]、病院前救護ではむしろ悪化させる可能性がある[97]。気管チューブと声門上エアウェイは同様に有用である[96]。救急隊員が行う場合は、胸骨圧迫を続けながら呼吸を行うよりも、30回の圧迫の後に2回の呼吸を行うほうがよいようである[98]。
バイスタンダー(市民救護者)にとっては、心臓の問題で心停止に陥った患者に対する心肺蘇生法は、標準的な心肺蘇生法に比べ、胸骨圧迫のみを行う心肺蘇生法の方が良い結果をもたらす[98]。患者に呼吸を提供する手段としての口対口人工呼吸(mouth-to-mouth ventilation)は、患者から感染症に感染する危険性があるため、廃止されつつある[99]。機械による胸骨圧迫は、手で行う胸骨圧迫よりは劣る[92]。除細動の前に数分間の心肺蘇生を行うことで、すぐに除細動を行うのと異なる結果が得られるかどうかは不明である[100]。心停止が妊娠20週以降に起こった場合は、心肺蘇生中に子宮を患者の身体の左側に引くか押すべきである[101][注釈 4]。4分までに脈が戻らない場合は、緊急帝王切開が勧められる[101]。これは死戦期帝王切開と呼ばれる[102]。
自動体外式除細動器

除細動は、電気ショック可能な心リズムが存在する場合に適応となる。ショック可能な2つのリズムとは、心室細動と無脈性心室頻拍である。小児では2~4J/Kgの電気ショックが推奨される[103]。
院外心停止では、自動体外式除細動器(AED)により除細動が行われる。自動体外式除細動器(AED)は、誰でも使用できる携帯型の機械であり、除細動の手順の音声指示を提供し、負傷者の状態を自動的にチェックし、適切な電気ショックを加える。除細動器の中には、心肺蘇生法の圧迫の質をフィードバックし、素人の救助者に胸を強く押して血液を循環させるよう促すものもある[104]。
さらに、公共利用可能なAEDも増えている。これは、公共の場所にAEDを設置し、その場所のスタッフに使い方をトレーニングするものである。これにより、救急隊が到着する前に除細動を行うことができ、生存の可能性が高まることが示されている。人里離れた場所で心停止を起こした人は、心停止後の転帰が悪いことが示されている[105]。
薬剤
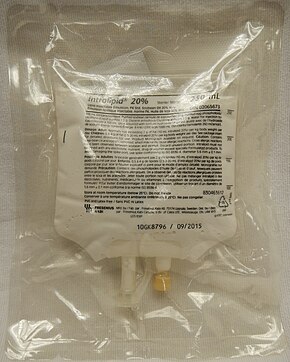
2016年現在、アドレナリン注射薬以外の薬物療法は、ガイドラインには含まれているものの、病院外心停止後の退院までの生存率を改善することは示されていない[57]。これにはアトロピン、リドカイン、アミオダロンの使用が含まれる[57][106][107][108][109][110]。2019年現在、成人におけるアドレナリンは生存率を改善するようだが、神経学的に正常な生存率を改善するようには見えない[111][112][113]。一般に3~5分ごとの投与が推奨されている[92]。アドレナリンはα1受容体に作用し、心臓に供給される血流を増加させる[114]。これは心臓により多くの酸素を供給する助けとなる。2019年のガイドラインに基づくと、アドレナリン1mgを3~5分ごとに患者に投与してもよいが、アドレナリン1mgより多い量を心停止にルーチンに使用することは推奨されない。非ショック性リズムの患者には、アドレナリンをできるだけ早く投与すべきである。ショック可能なリズムの場合、アドレナリンは最初の除細動を試みた後にのみ投与すべきである[115]。バソプレシンはアドレナリンと比較して転帰を改善することも悪化させることもない[92]。アドレナリン、バソプレシン、メチルプレドニゾロンの併用は転帰を改善するようである[116]。長期的な有益性の欠如の一部は、アドレナリン使用の遅れに関連している可能性がある[117]。小児におけるアドレナリンの使用を支持するエビデンスはないが、ガイドラインではその使用は妥当であるとしている[57][103]。ショック可能なリズムを有する小児の心停止では、リドカインとアミオダロンも妥当とされている[92][103]。炭酸水素ナトリウムやカルシウムの一般的な使用は推奨されていない[92][118]。小児へのカルシウムの使用は、生存率の低下だけでなく、神経機能の低下とも関連している[32]。小児における薬剤の正しい投与量は体重に左右される[32]。投薬量の計算にかかる時間を最小限にするため、小児救急用テープ(Broselow tape) の使用が推奨されている[32]。
アメリカ心臓協会(AHA)の2010年ガイドラインでは、無脈性電気活動および心静止にアトロピンを使用する推奨はなくなった。アトロピンの使用を支持するエビデンスがないためである[57][119]。除細動を行っても心室頻拍や心室細動が続く場合、リドカインもアミオダロンも、入院までの生存率はどちらも同様に改善するが、退院までの生存率は改善しない[120]。
血栓溶解薬は害を及ぼす可能性があるが、肺塞栓症が心停止の原因として確認された場合には有益である[101][121]。オピオイドによる心停止に対するナロキソンの使用に関するエビデンスは不明であるが、それでも使用してよい[101]。局所麻酔薬による心停止では、脂肪乳剤(lipid emulsion) [注釈 5]を使用してもよい[101]。
体温管理療法
現在の国際的なガイドラインでは、心停止後の成人の冷却には、以前は脳低温療法として知られていた体温管理療法を行うことが推奨されている[122]。通常、目標体温は32~36℃(90~97°F)で、24時間冷却する[123]。体温を下げるには、氷嚢や冷水循環パッドを体に直接当てたり、冷たい生理食塩水を輸液したりする方法がある。その後、12~24時間かけて徐々に再加温する[124]。
院外心停止後の 体温管理療法 の有効性は現在も議論がある。院外心停止後の病院前での体温管理療法は有害転帰のリスクを高めることが示されている[122]。再心停止率は、病院前の体温管理療法を受けた人のほうが高いかもしれない[122]。また、体温管理療法が死亡率や神経学的転帰を改善することは認められていない。さらに、体温管理療法が心停止後の生存者に神経学的な悪影響を及ぼす可能性があるとする報告もある[125]。
蘇生措置拒否
終末期における積極的な処置を避けることを選択する人もいる。事前のリビング・ウィルの形で蘇生措置拒否(DNR:do not resuscitate order)を残すことで、心停止の際に心肺蘇生を望まないことを明確にすることができる[126]。その他に、呼吸不全時の気管挿管を希望するかどうか、安楽死しか望まない場合は医療従事者による「自然な死」を認めてもらうことも規定できる[127]。
救命の連鎖
いくつかの組織が、「救命の連鎖」という考え方を推進している。この連鎖は、以下の「リンク」で構成されている。
- 早期発見。可能であれば、心停止に至る前に病気に気づくことで、救助者は心停止の発生を防ぐことができる。心停止が発生したことを早期に認識することが生存の鍵であり、患者が心停止状態に1分とどまるごとに、生存の可能性はおよそ10%低下する[72]。
- 早期の心肺蘇生によって、血液の流れが改善され、重要な臓器に酸素が供給されるようになる。これは心停止治療の重要な要素である。特に、脳に酸素を含む血液を供給し続けることで、神経障害の可能性が減少する。
- 早期の除細動は、心室細動や無脈性心室頻拍の管理に有効である[72]。
- 早期の高度医療。
- 早期の蘇生後の治療。経皮的冠動脈インターベンションを含むこともある[128]。
この連鎖の1つ以上のリンクが欠落したり遅れたりすると、生存の可能性は著しく低下する。
これらのプロトコルは、通常、心停止や呼吸不全の切迫した、あるいは急性の発症を示すコード・ブルーによって開始されることが多い[129]。
その他の治療法
体外式膜型人工肺(ECMO)による蘇生も試みられており、最も恩恵を受けると思われる集団では、院外心停止(生存率4%)よりも院内心停止(生存率29%)の方が良好な結果が得られている[130]。院外心停止から生還した患者に対する心臓カテーテル治療は、質の高いエビデンスはないが、転帰を改善するようである[131]。基礎に心臓疾患があり心電図上のST上昇心停止を起こした場合は、できるだけ早く行うことが推奨される[92]。
除細動器がすぐに使用できない場合、目撃・監視された不安定な心室頻拍(無脈性心室頻拍を含む) の場合は前胸部叩打を考慮してもよいが、心肺蘇生とショック伝達を遅らせたり、目撃者の居ない院外心停止の場合は行うべきではない[132]。
予後
病院外で心停止した人の生存率は全体で10%である[133][134]。院外心停止患者のうち、70%は自宅で発症し、その生存率は6%である[135][136]。院内心停止の場合、少なくとも心停止発生から1年間の生存率は13%と推定される[137]。1年生存率は、非心原性心停止と診断された人(11%)に比べ、心原性心停止と診断された人(39%)で高いと推定される[137]。小児の生存率は北米では3~16%である[138]。院内心停止では、退院までの生存率は約22%である[57][139]。心拍再開し、搬送入院まで生存した患者は、心停止後症候群(Post-Cardiac Arrest Syndrome)を呈することが多い。その症状は、軽度の記憶障害から昏睡に至ることもある[57]。
低酸素性虚血性脳損傷は、心停止を起こした人にとって最も有害な転帰である[140]。心停止後の神経学的転帰の悪さは、生命維持装置の差し控えを行わない国(約50%)では、差し控える国(10%未満)に比べてはるかに多い[140]。認知機能の改善は、心停止後最初の3ヵ月間にほとんど起こり、心停止後1年まで改善を報告する人もいる[140]。心停止生存者の50~70%が症状として疲労を報告しており、疲労は患者が報告する症状の中で最も多い[140]。
予後は通常、心停止後72時間以上経過してから評価される[141]。生存率は、倒れるのを目撃した人がいた人、バイスタンダーCPRを受けた人、および/または評価時に心室細動または心室頻拍のいずれかを有していた人の方が高い[142]。心室細動または心室頻拍のある人の生存率は15~23%である[142]。女性は男性よりも心停止から生還し退院する可能性が高い[143]。
1997年のレビューでは、退院までの生存率は14%であったが、研究間では0~28%と幅があった[144]。入院中に心停止を起こした70歳以上の患者では、退院までの生存率は20%未満である[145]。このような人たちが退院後どの程度管理できているかは明らかではない[145]。
心肺蘇生を受けて院外心停止から回復できた人の世界的な割合は約30%で、退院までの生存率は9%と推定されている[146]。退院までの生存率は、心停止がバイスタンダーまたは救急隊によって目撃された人、バイスタンダーCPRを受けた人、ヨーロッパと北米に住む人でより高い[146]。アジア諸国では、退院までの生存率が比較的低いことが観察されている[146]。
疫学
心停止のリスクは地域、年齢、性別によって異なる。フラミンガム心臓研究の解析によると、生涯リスクは男性(12.3%)が女性(4.2%)の3倍である[147]。この性差は85歳を超えると消失する[148]。これらの人の約半数は65歳未満である[149]。
北米
死亡診断書によると、心臓突然死は米国における全死亡の約20%を占める[150]。米国では、年間約326,000例の院外心停止および209,000例の院内心停止が成人で発生しており、これは成人10万人あたり年間約110.8例の発生率である[9][57][150]。米国では、妊娠中の心停止は約1万2,000件に1件、出生1万件に1.8件である[101]。カナダではもっと低い[101]。
他の地域
非西洋地域では発生率が異なる。中国の心臓突然死の発生率は10万人あたり41.8人であり、南インドでは10万人あたり39.7人である[150]。
社会と文化
呼称について
多くの出版物において、「心臓突然死」の明確な、または暗黙の意味は、心臓の原因による突然死である[151]。たとえ生存していても、心停止を「心臓突然死」と呼ぶ医師もいる。そのため、生きている人の「心臓突然死の過去のエピソード」についての言及を耳にすることがある[152]。
2021年、アメリカ心臓協会は、「心臓発作」がしばしば心停止を表すのに誤って用いられることを明らかにした[153]。心臓発作は血液供給が途絶えた結果、心臓の筋肉組織が死滅することを指すが、心停止は心臓の伝導系が機能不全に陥ったときに起こる[153]。さらに、アメリカ心臓協会は、「迅速に是正措置を講じなければ、この状態は突然死に進行する。心停止は、上記のような事象を意味し、通常、心肺蘇生および/または除細動、または心臓ペーシングによって回復する場合に使用されるべきである。心臓突然死は、致死的でない事象を表すために使用してはならない」と説明している[153]。
日本では心停止は心肺停止(CPA)と同義と見なされることが多いが[12][154]、国際的には心停止と呼称するのが一般的とされている[12]。
スローコード
「スローコード」とは、心肺蘇生が医学的に有益でないと考えられる場合に、心停止状態にある人に中途半端な心肺蘇生を行うことを指す俗語である[155]。「ショーコード」とは、患者の家族のために蘇生しているフリをすることである[156]。
このような行為は倫理的に論議を呼び[157]、一部の地域では禁止されている。ヨーロッパ蘇生協議会ガイドラインは2021年、臨床医が「スローコード」に参加/関与することは推奨されないとの声明を発表した[155]。アメリカ内科学会によれば、中途半端な蘇生処置は人を欺くものであり、医師や看護師が行うべきでないとする[158]。
脚注
注釈
出典
- ^ a b c d e f (英語) The Textbook of Emergency Cardiovascular Care and CPR. Lippincott Williams & Wilkins. (2009). p. 11. ISBN 9780781788991. オリジナルの2017-09-05時点におけるアーカイブ。
- ^ a b “Cardiac Arrest - Symptoms | NHLBI, NIH” (英語). www.nhlbi.nih.gov (27 May 2022). 20 September 2023閲覧。
- ^ a b c d “Cardiac Arrest - Causes and Risk Factors | NHLBI, NIH” (英語). www.nhlbi.nih.gov (19 May 2022). 30 September 2023閲覧。
- ^ “Cardiac Arrest - Diagnosis | NHLBI, NIH”. National Heart, Lung, and Blood Institute, US National Institutes of Health (19 May 2022). 3 October 2022閲覧。
- ^ a b c “How Can Death Due to Sudden Cardiac Arrest Be Prevented?”. NHLBI (June 22, 2016). 27 August 2016時点のオリジナルよりアーカイブ。16 August 2016閲覧。
- ^ a b “Cardiac Arrest - Treatment”. National Heart, Lung, and Blood Institute, US National Institutes of Health (19 May 2022). 24 July 2022閲覧。
- ^ (英語) Emergency Medicine: Clinical Essentials (Expert Consult – Online). Elsevier Health Sciences. (2012). p. 1771. ISBN 978-1455733941. オリジナルの2017-09-05時点におけるアーカイブ。
- ^ “In-Hospital Cardiac Arrest: A Review”. JAMA 321 (12): 1200–1210. (March 2019). doi:10.1001/jama.2019.1696. PMC 6482460. PMID 30912843.
- ^ a b c d e f “Part 4: Systems of Care and Continuous Quality Improvement: 2015 American Heart Association Guidelines Update for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care”. Circulation 132 (18 Suppl 2): S397–S413. (November 2015). doi:10.1161/cir.0000000000000258. PMID 26472992.
- ^ “Cardiopulmonary resuscitation quality: [corrected] improving cardiac resuscitation outcomes both inside and outside the hospital: a consensus statement from the American Heart Association”. Circulation 128 (4): 417–435. (July 2013). doi:10.1161/CIR.0b013e31829d8654. PMID 23801105.
- ^ a b “Cardiac Arrest - What Is Cardiac Arrest? | NHLBI, NIH” (英語). www.nhlbi.nih.gov (19 May 2022). 20 September 2023閲覧。
- ^ a b c 薬師寺 泰匡(岸和田徳洲会病院救命救急センター)「海外では「CPA」って言わないらしいよ」『日経メディカル』2017年8月24日。
- ^ “Cardiac Arrest” (英語). www.hopkinsmedicine.org (2021年8月8日). 2022年5月10日閲覧。
- ^ a b “Sudden cardiac death-update”. Int J Legal Med 135 (2): 483–495. (March 2021). doi:10.1007/s00414-020-02481-z. PMC 7751746. PMID 33349905.
- ^ Harrison's principles of internal medicine. New York: McGraw-Hill Medical Publishing Division. (2005). ISBN 978-0-07-140235-4
- ^ “Mount Sinai – Cardiac arrest”. マウントサイナイ病院. 2012年5月15日時点のオリジナルよりアーカイブ。2023年10月24日閲覧。
- ^ a b c d e f ECC Committee, Subcommittees and Task Forces of the American Heart Association (December 2005). “2005 American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care”. Circulation 112 (24 Suppl): IV1-203. doi:10.1161/CIRCULATIONAHA.105.166550. PMID 16314375.
- ^ “Therapeutic hypothermia after cardiac arrest: A systematic review/meta-analysis exploring the impact of expanded criteria and targeted temperature”. Resuscitation 108: 102–110. (November 2016). doi:10.1016/j.resuscitation.2016.07.238. PMID 27521472.
- ^ “Hypothermia for neuroprotection in adults after cardiac arrest”. The Cochrane Database of Systematic Reviews 5 (5): CD004128. (May 2023). doi:10.1002/14651858.CD004128.pub5. PMC 10202224. PMID 37217440.
- ^ “Post-cardiac arrest syndrome: epidemiology, pathophysiology, treatment, and prognostication. A consensus statement from the International Liaison Committee on Resuscitation (American Heart Association, Australian and New Zealand Council on Resuscitation, European Resuscitation Council, Heart and Stroke Foundation of Canada, InterAmerican Heart Foundation, Resuscitation Council of Asia, and the Resuscitation Council of Southern Africa); the American Heart Association Emergency Cardiovascular Care Committee; the Council on Cardiovascular Surgery and Anesthesia; the Council on Cardiopulmonary, Perioperative, and Critical Care; the Council on Clinical Cardiology; and the Stroke Council”. Circulation 118 (23): 2452–2483. (December 2008). doi:10.1161/CIRCULATIONAHA.108.190652. PMID 18948368.
- ^ a b “Cardiac Arrest and Sudden Cardiac Death”. Braunwald's heart disease: a textbook of cardiovascular medicine (Tenth ed.). Philadelphia, PA: Saunders. (2015). pp. 821–860. ISBN 9781455751341. OCLC 890409638
- ^ a b “What Are the Signs and Symptoms of Sudden Cardiac Arrest?”. National Heart, Lung and Blood Institute (1 April 2011). 21 June 2015時点のオリジナルよりアーカイブ。2015年6月21日閲覧。
- ^ “Chest Pain”. StatPearls. StatPearls Publishing. (2019). PMID 29262011 2019年11月5日閲覧。
- ^ “Part 3: Adult Basic and Advanced Life Support: 2020 American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care”. Circulation 142 (16_suppl_2): S366–S468. (October 2020). doi:10.1161/CIR.0000000000000916. PMID 33081529.
- ^ “Near death experiences, cognitive function and psychological outcomes of surviving cardiac arrest”. Resuscitation 74 (2): 215–221. (August 2007). doi:10.1016/j.resuscitation.2007.01.020. PMID 17416449.
- ^ “327. Cardiovascular Collapse, Cardiac Arrest, and Sudden Cardiac Death”. Harrison's principles of internal medicine. (19th ed.). New York: Mcgraw-Hill. (2014). ISBN 9780071802154. OCLC 893557976
- ^ “Family history as a risk factor for primary cardiac arrest”. Circulation 97 (2): 155–160. (January 1998). doi:10.1161/01.cir.97.2.155. PMID 9445167.
- ^ a b Mann 2015, p. 826.
- ^ “Current smoking, smoking cessation, and the risk of sudden cardiac death in patients with coronary artery disease”. Archives of Internal Medicine 163 (19): 2301–2305. (October 2003). doi:10.1001/archinte.163.19.2301. PMID 14581249.
- ^ “Risk factors for sudden cardiac death in childhood hypertrophic cardiomyopathy: A systematic review and meta-analysis”. European Journal of Preventive Cardiology 24 (11): 1220–1230. (July 2017). doi:10.1177/2047487317702519. PMID 28482693.
- ^ Mann 2015, p. 828.
- ^ a b c d e f g h i j k l m n o p q r s t u Rosen's emergency medicine : concepts and clinical practice. Elsevier Health Sciences. (2017-03-09). ISBN 9780323390163. OCLC 989157341
- ^ a b c “Pathophysiology and etiology of sudden cardiac arrest”. www.uptodate.com (2016年8月22日). 2017年12月3日閲覧。
- ^ “ACC/AHA/ESC 2006 Guidelines for Management of Patients With Ventricular Arrhythmias and the Prevention of Sudden Cardiac Death: a report of the American College of Cardiology/American Heart Association Task Force and the European Society of Cardiology Committee for Practice Guidelines (writing committee to develop Guidelines for Management of Patients With Ventricular Arrhythmias and the Prevention of Sudden Cardiac Death): developed in collaboration with the European Heart Rhythm Association and the Heart Rhythm Society”. Circulation 114 (10): e385–e484. (September 2006). doi:10.1161/CIRCULATIONAHA.106.178233. PMID 16935995.
- ^ “Sudden cardiac death”. Circulation 98 (21): 2334–2351. (November 1998). doi:10.1161/01.CIR.98.21.2334. PMID 9826323.
- ^ “The transient outward potassium current plays a key role in spiral wave breakup in ventricular tissue”. American Journal of Physiology. Heart and Circulatory Physiology 320 (2): H826–H837. (February 2021). doi:10.1152/ajpheart.00608.2020. PMC 8082802. PMID 33385322.
- ^ Mann 2015, p. 831.
- ^ a b c Centers for Disease Control Prevention (CDC) (February 2002). “State-specific mortality from sudden cardiac death--United States, 1999”. MMWR. Morbidity and Mortality Weekly Report 51 (6): 123–126. PMID 11898927.
- ^ a b c “Sudden cardiac death in the United States, 1989 to 1998”. Circulation 104 (18): 2158–2163. (October 2001). doi:10.1161/hc4301.098254. PMID 11684624.
- ^ “Pathogenesis of atherothrombosis. Role of vulnerable, ruptured, and eroded plaques” (英語). Atherothrombosis and Coronary Artery Disease. Lippincott Williams & Wilkins. (2005). ISBN 9780781735834. オリジナルの2016-06-03時点におけるアーカイブ。
- ^ “Atherosclerosis”. StatPearls. Treasure Island (FL): StatPearls Publishing. (2021). PMID 29939576 2021年11月5日閲覧。
- ^ a b c Mann 2015, p. 829.
- ^ “Sudden cardiac death in the United States, 1989 to 1998”. Circulation 104 (18): 2158–2163. (October 2001). doi:10.1161/hc4301.098254. PMID 11684624.
- ^ a b “Sudden coronary death in women”. American Heart Journal 136 (2): 205–212. (August 1998). doi:10.1053/hj.1998.v136.90226. PMID 9704680.
- ^ “Increased left ventricular mass as a predictor of sudden cardiac death: is it time to put it to the test?”. Circulation: Arrhythmia and Electrophysiology 6 (1): 212–217. (February 2013). doi:10.1161/CIRCEP.112.974931. PMC 3596001. PMID 23424223.
- ^ a b “Left ventricular hypertrophy: major risk factor in patients with hypertension: update and practical clinical applications”. International Journal of Hypertension 2011: 495349. (2011). doi:10.4061/2011/495349. PMC 3132610. PMID 21755036.
- ^ “Left Ventricular Hypertrophy”. StatPearls. Treasure Island (FL): StatPearls Publishing. (2021). PMID 32491466 2021年11月5日閲覧。
- ^ a b c Mann 2015, p. 833.
- ^ “Sudden cardiac death with apparently normal heart”. Circulation 102 (6): 649–654. (August 2000). doi:10.1161/01.cir.102.6.649. PMID 10931805.
- ^ “Survivors of out-of-hospital cardiac arrest with apparently normal heart. Need for definition and standardized clinical evaluation. Consensus Statement of the Joint Steering Committees of the Unexplained Cardiac Arrest Registry of Europe and of the Idiopathic Ventricular Fibrillation Registry of the United States”. Circulation 95 (1): 265–272. (January 1997). doi:10.1161/01.cir.95.1.265. PMID 8994445.
- ^ a b “Sudden unexpected death in persons less than 40 years of age”. The American Journal of Cardiology 68 (13): 1388–1392. (November 1991). doi:10.1016/0002-9149(91)90251-f. PMID 1951130.
- ^ “Sudden Cardiac Death”. American Heart Association. 2010年3月25日時点のオリジナルよりアーカイブ。201--3-25閲覧。
- ^ “Drugs to be avoided in patients with long QT syndrome: Focus on the anaesthesiological management”. World Journal of Cardiology 5 (4): 87–93. (April 2013). doi:10.4330/wjc.v5.i4.87. PMC 3653016. PMID 23675554.
- ^ a b “Out-of-hospital cardiac arrests of non-cardiac origin. Epidemiology and outcome”. European Heart Journal 18 (7): 1122–1128. (July 1997). doi:10.1093/oxfordjournals.eurheartj.a015407. PMID 9243146.
- ^ “Preventing cardiac arrest during hemorrhagic shock with vasopressin”. Critical Care Medicine (Ovid Technologies (Wolters Kluwer Health)) 36 (11 Suppl): S474–S480. (November 2008). doi:10.1097/ccm.0b013e31818a8d7e. PMID 20449913.
- ^ “Vasopressin improves survival after cardiac arrest in hypovolemic shock”. Anesthesia and Analgesia (Ovid Technologies (Wolters Kluwer Health)) 91 (3): 627–634. (September 2000). doi:10.1097/00000539-200009000-00024. PMID 10960389.
- ^ a b c d e f g h i j k l Tintinalli's emergency medicine manual. McGraw-Hill Education. (2017-08-28). ISBN 9780071837026. OCLC 957505642
- ^ “Resuscitation Council (UK) Guidelines 2005”. 2009年12月15日時点のオリジナルよりアーカイブ。2009年12月15日閲覧。
- ^ “Part 4: Pediatric Basic and Advanced Life Support 2020 American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care”. Pediatrics 147 (Suppl 1): e2020038505D. (January 2021). doi:10.1542/peds.2020-038505D. PMID 33087552.
- ^ a b Mann 2015, pp. 837–838.
- ^ “Ventricular tachycardia - Symptoms and causes” (英語). Mayo Clinic. 2021年11月29日閲覧。
- ^ “Ventricular fibrillation - Symptoms and causes” (英語). Mayo Clinic. 2021年11月29日閲覧。
- ^ “Web版 不整脈学・心電学関連用語集”. new.jhrs.or.jp. 2023年10月26日閲覧。
- ^ “Handling of Ventricular Fibrillation in the Emergency Setting”. Frontiers in Pharmacology 10: 1640. (2020-01-29). doi:10.3389/fphar.2019.01640. PMC 7043313. PMID 32140103.
- ^ “Mechanisms of sudden cardiac death”. The Journal of Clinical Investigation 115 (9): 2305–2315. (September 2005). doi:10.1172/JCI26381. PMC 1193893. PMID 16138184.
- ^ “Ventricular Arrhythmias”. The Medical Clinics of North America 103 (5): 881–895. (September 2019). doi:10.1016/j.mcna.2019.05.008. PMID 31378332.
- ^ “Ventricular Tachycardias: Characteristics and Management”. Critical Care Nursing Clinics of North America 28 (3): 317–329. (September 2016). doi:10.1016/j.cnc.2016.04.004. PMID 27484660.
- ^ a b “Competence of health professionals to check the carotid pulse”. Resuscitation 37 (3): 173–175. (June 1998). doi:10.1016/S0300-9572(98)00055-0. PMID 9715777.
- ^ “Skills of lay people in checking the carotid pulse”. Resuscitation 35 (1): 23–26. (August 1997). doi:10.1016/S0300-9572(96)01092-1. PMID 9259056.
- ^ a b “Echocardiography in cardiac arrest: An emergency medicine review”. The American Journal of Emergency Medicine 36 (3): 488–493. (March 2018). doi:10.1016/j.ajem.2017.12.031. PMID 29269162.
- ^ a b c “Point-of-care Ultrasound in Cardiac Arrest”. Anesthesiology 135 (3): 508–519. (September 2021). doi:10.1097/ALN.0000000000003811. PMID 33979442.
- ^ a b c d e f g “Resuscitation Council (UK) Guidelines 2005”. 2009年12月15日時点のオリジナルよりアーカイブ。2009年12月15日閲覧。
- ^ British Red Cross; St Andrew's Ambulance Association; St John Ambulance (2006). First Aid Manual: The Authorised Manual of St. John Ambulance, St. Andrew's Ambulance Association, and the British Red Cross. Dorling Kindersley. ISBN 978-1-4053-1573-9
- ^ “Postmortem Analysis for Inherited Ion Channelopathies” (英語), Essentials of Autopsy Practice: Current Methods and Modern Trends (Springer): pp. 15–37, (2006), doi:10.1007/1-84628-026-5_2, ISBN 978-1-84628-026-9
- ^ ABC of resuscitation (6th ed.). Chichester, West Sussex: Wiley-Blackwell. (2012). p. 43. ISBN 9781118474853. オリジナルの2017-09-05時点におけるアーカイブ。
- ^ “Antihypertensive pharmacotherapy for prevention of sudden cardiac death in hypertensive individuals”. The Cochrane Database of Systematic Reviews 2016 (3): CD011745. (March 2016). doi:10.1002/14651858.CD011745.pub2. PMC 8665834. PMID 26961575.
- ^ a b c “The prevention and management of sudden cardiac arrest in athletes”. CMAJ 191 (28): E787–E791. (July 2019). doi:10.1503/cmaj.190166. PMC 6629536. PMID 31308007.
- ^ a b “Mediterranean Diet Score, Dietary Patterns, and Risk of Sudden Cardiac Death in the REGARDS Study”. Journal of the American Heart Association 10 (13): e019158. (July 2021). doi:10.1161/JAHA.120.019158. PMC 8403280. PMID 34189926.
- ^ “The American Heart Association Diet and Lifestyle Recommendations” (英語). www.heart.org. 2021年11月12日閲覧。
- ^ Kaneshiro NK (2 August 2011). "Omega-3 fatty acids". MedlinePlus Medical Encyclopedia. 2015年6月21日時点のオリジナルよりアーカイブ。2015年6月21日閲覧。
- ^ “Association between omega-3 fatty acid supplementation and risk of major cardiovascular disease events: a systematic review and meta-analysis”. JAMA 308 (10): 1024–1033. (September 2012). doi:10.1001/2012.jama.11374. PMID 22968891.
- ^ “A comparison of antecedents to cardiac arrests, deaths and emergency intensive care admissions in Australia and New Zealand, and the United Kingdom--the ACADEMIA study”. Resuscitation 62 (3): 275–282. (September 2004). doi:10.1016/j.resuscitation.2004.05.016. PMID 15325446.
- ^ 聡, 松本「Icu再入室に関連する諸問題」『日本集中治療医学会雑誌』第23巻第3号、2016年、298–299頁、doi:10.3918/jsicm.23.298。
- ^ a b c “ACC/AHA/HRS 2008 Guidelines for Device-Based Therapy of Cardiac Rhythm Abnormalities: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines (Writing Committee to Revise the ACC/AHA/NASPE 2002 Guideline Update for Implantation of Cardiac Pacemakers and Antiarrhythmia Devices): developed in collaboration with the American Association for Thoracic Surgery and Society of Thoracic Surgeons”. Circulation 117 (21): e350–e408. (May 2008). doi:10.1161/CIRCUALTIONAHA.108.189742. PMID 18483207.
- ^ a b “Implantable cardioverter defibrillators for primary prevention of death in left ventricular dysfunction with and without ischaemic heart disease: a meta-analysis of 8567 patients in the 11 trials”. European Heart Journal 38 (22): 1738–1746. (June 2017). doi:10.1093/eurheartj/ehx028. PMC 5461475. PMID 28329280.
- ^ “Meta-analysis of the implantable cardioverter defibrillator secondary prevention trials. AVID, CASH and CIDS studies. Antiarrhythmics vs Implantable Defibrillator study. Cardiac Arrest Study Hamburg . Canadian Implantable Defibrillator Study”. European Heart Journal 21 (24): 2071–2078. (December 2000). doi:10.1053/euhj.2000.2476. PMID 11102258.
- ^ American Heart Association (May 2006). “2005 American Heart Association (AHA) guidelines for cardiopulmonary resuscitation (CPR) and emergency cardiovascular care (ECC) of pediatric and neonatal patients: pediatric advanced life support”. Pediatrics 117 (5): e1005–e1028. doi:10.1542/peds.2006-0346. PMID 16651281.
- ^ “AHA Releases 2015 Heart and Stroke Statistics | Sudden Cardiac Arrest Foundation”. www.sca-aware.org. 21 September 2019閲覧。
- ^ a b “The ABCs of CPR--again”. The American Journal of Nursing 107 (1): 60–9; quiz 69–70. (January 2007). doi:10.1097/00000446-200701000-00024. PMID 17200636.
- ^ a b “Pre-hospital cardiac arrest”. www.resus.org.uk. p. 41. 13 May 2015時点のオリジナルよりアーカイブ。3 September 2014閲覧。
- ^ “Comments on the duration of CPR following the publication of 'Duration of resuscitation efforts and survival after in-hospital cardiac arrest: an observational study' Goldberger ZD et al. Lancet.” (5 September 2012). 28 June 2014時点のオリジナルよりアーカイブ。3 September 2014閲覧。
- ^ a b c d e f g h “Part 1: Executive Summary: 2015 American Heart Association Guidelines Update for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care”. Circulation 132 (18 Suppl 2): S315–S367. (November 2015). doi:10.1161/cir.0000000000000252. PMID 26472989.
- ^ “The incidence and significance of emesis associated with out-of-hospital cardiac arrest”. Resuscitation 74 (3): 427–431. (September 2007). doi:10.1016/j.resuscitation.2007.01.038. PMID 17433526.
- ^ “How do paramedics manage the airway during out of hospital cardiac arrest?”. Resuscitation 85 (12): 1662–1666. (December 2014). doi:10.1016/j.resuscitation.2014.09.008. PMC 4265730. PMID 25260723.
- ^ “Suction Assisted Laryngoscopy and Airway Decontamination (SALAD): A technique for improved emergency airway management”. Resuscitation Plus 1-2: 100005. (2020-03-01). doi:10.1016/j.resplu.2020.100005. PMC 8244406. PMID 34223292.
- ^ a b “Advanced airway management in out of hospital cardiac arrest: A systematic review and meta-analysis”. The American Journal of Emergency Medicine 36 (12): 2298–2306. (December 2018). doi:10.1016/j.ajem.2018.09.045. PMID 30293843.
- ^ “The association between prehospital endotracheal intubation attempts and survival to hospital discharge among out-of-hospital cardiac arrest patients”. Academic Emergency Medicine 17 (9): 918–925. (September 2010). doi:10.1111/j.1553-2712.2010.00827.x. PMID 20836771.
- ^ a b “Continuous chest compression versus interrupted chest compression for cardiopulmonary resuscitation of non-asphyxial out-of-hospital cardiac arrest”. The Cochrane Database of Systematic Reviews 3 (12): CD010134. (March 2017). doi:10.1002/14651858.CD010134.pub2. PMC 6464160. PMID 28349529.
- ^ “Cardiopulmonary resuscitation by chest compression alone or with mouth-to-mouth ventilation”. The New England Journal of Medicine 342 (21): 1546–1553. (May 2000). doi:10.1056/NEJM200005253422101. PMID 10824072.
- ^ “Cardiopulmonary resuscitation (CPR) plus delayed defibrillation versus immediate defibrillation for out-of-hospital cardiac arrest”. The Cochrane Database of Systematic Reviews 9 (9): CD009803. (September 2014). doi:10.1002/14651858.CD009803.pub2. PMC 6516832. PMID 25212112.
- ^ a b c d e f g “Part 10: Special Circumstances of Resuscitation: 2015 American Heart Association Guidelines Update for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care”. Circulation 132 (18 Suppl 2): S501–S518. (November 2015). doi:10.1161/cir.0000000000000264. PMID 26472998.
- ^ “死戦期帝王切開【母体心肺停止時の最終的な救命法】|Web医事新報|日本医事新報社”. www.jmedj.co.jp. 2023年10月27日閲覧。
- ^ a b c “Part 12: Pediatric Advanced Life Support: 2015 American Heart Association Guidelines Update for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care”. Circulation 132 (18 Suppl 2): S526–S542. (November 2015). doi:10.1161/cir.0000000000000266. PMC 6191296. PMID 26473000.
- ^ “Zoll Automated External Defibrillator (AED) Plus”. Life Assistance Training. 2011年6月21日時点のオリジナルよりアーカイブ。2011年6月21日閲覧。
- ^ “Surviving out of hospital cardiac arrest at home: a postcode lottery?”. Emergency Medicine Journal 21 (5): 619–624. (September 2004). doi:10.1136/emj.2003.010363. PMC 1726412. PMID 15333549.
- ^ “Intravenous drug administration during out-of-hospital cardiac arrest: a randomized trial”. JAMA 302 (20): 2222–2229. (November 2009). doi:10.1001/jama.2009.1729. PMID 19934423.
- ^ “Adrenaline for out-of-hospital cardiac arrest resuscitation: a systematic review and meta-analysis of randomized controlled trials”. Resuscitation 85 (6): 732–740. (June 2014). doi:10.1016/j.resuscitation.2014.03.008. PMID 24642404.
- ^ “Amiodarone and cardiac arrest: Systematic review and meta-analysis”. International Journal of Cardiology 221: 780–788. (October 2016). doi:10.1016/j.ijcard.2016.07.138. PMID 27434349.
- ^ “Comparative effectiveness of antiarrhythmics for out-of-hospital cardiac arrest: A systematic review and network meta-analysis”. Resuscitation 121: 90–97. (December 2017). doi:10.1016/j.resuscitation.2017.10.012. PMID 29037886.
- ^ “Effectiveness of antiarrhythmic drugs for shockable cardiac arrest: A systematic review”. Resuscitation 132: 63–72. (November 2018). doi:10.1016/j.resuscitation.2018.08.025. PMID 30179691. オリジナルの5 March 2020時点におけるアーカイブ。.
- ^ “Vasopressors during adult cardiac arrest: A systematic review and meta-analysis”. Resuscitation 139: 106–121. (June 2019). doi:10.1016/j.resuscitation.2019.04.008. PMID 30980877.
- ^ “Epinephrine for out of hospital cardiac arrest: A systematic review and meta-analysis of randomized controlled trials”. Resuscitation 136: 54–60. (March 2019). doi:10.1016/j.resuscitation.2019.10.026. PMID 30685547.
- ^ “Epinephrine for Out-of-Hospital Cardiac Arrest: An Updated Systematic Review and Meta-Analysis.”. Critical Care Medicine 48 (2): 225–229. (27 November 2019). doi:10.1097/CCM.0000000000004130. PMID 31789700.
- ^ “Deep Dive into the Evidence: Epinephrine in Cardiac Arrest” (英語). www.emra.org. 2021年11月12日閲覧。
- ^ “2019 American Heart Association Focused Update on Advanced Cardiovascular Life Support: Use of Advanced Airways, Vasopressors, and Extracorporeal Cardiopulmonary Resuscitation During Cardiac Arrest: An Update to the American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care”. Circulation 140 (24): e881–e894. (December 2019). doi:10.1161/CIR.0000000000000732. PMID 31722552.
- ^ “Vasopressors During Cardiopulmonary Resuscitation. A Network Meta-Analysis of Randomized Trials”. Critical Care Medicine 46 (5): e443–e451. (May 2018). doi:10.1097/CCM.0000000000003049. PMID 29652719. オリジナルの5 March 2020時点におけるアーカイブ。.
- ^ “Epinephrine in resuscitation: curse or cure?”. Future Cardiology 6 (4): 473–482. (July 2010). doi:10.2217/fca.10.24. PMID 20608820.
- ^ “Use of Sodium Bicarbonate in Cardiac Arrest: Current Guidelines and Literature Review”. Journal of Clinical Medicine Research 8 (4): 277–283. (April 2016). doi:10.14740/jocmr2456w. PMC 4780490. PMID 26985247.
- ^ “Part 8: adult advanced cardiovascular life support: 2010 American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care”. Circulation 122 (18 Suppl 3): S729–S767. (November 2010). doi:10.1161/CIRCULATIONAHA.110.970988. PMID 20956224.
- ^ “Amiodarone or lidocaine for cardiac arrest: A systematic review and meta-analysis”. Resuscitation 107: 31–37. (October 2016). doi:10.1016/j.resuscitation.2016.07.235. PMID 27496262.
- ^ “Thrombolytics for cardiac arrest: case report and systematic review of controlled trials”. The Annals of Pharmacotherapy 44 (12): 2007–2013. (December 2010). doi:10.1345/aph.1P364. PMID 21119096.
- ^ a b c “The efficacy and safety of pre-hospital cooling after out-of-hospital cardiac arrest: a systematic review and meta-analysis”. Critical Care 22 (1): 66. (March 2018). doi:10.1186/s13054-018-1984-2. PMC 5850970. PMID 29534742.
- ^ “Part 1: Executive Summary: 2015 American Heart Association Guidelines Update for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care”. Circulation 132 (18 Suppl 2): S315–S367. (November 2015). doi:10.1161/cir.0000000000000252. PMID 26472989.
- ^ Therapeutic hypothermia after cardiac arrest : clinical application and management. London: Springer. (2012). ISBN 9781447129509. OCLC 802346256
- ^ “Targeted Temperature Management After Cardiac Arrest: Systematic Review and Meta-analyses” (英語). Anesthesia and Analgesia 126 (3): 867–875. (March 2018). doi:10.1213/ANE.0000000000002646. PMC 5820193. PMID 29239942.
- ^ “Cardiopulmonary resuscitation and do-not-resuscitate orders: a guide for clinicians”. The American Journal of Medicine 123 (1): 4–9. (January 2010). doi:10.1016/j.amjmed.2009.05.029. PMID 20102982.
- ^ “Allow natural death: a more humane approach to discussing end-of-life directives”. Journal of Emergency Nursing 31 (6): 560–561. (December 2005). doi:10.1016/j.jen.2005.06.020. PMID 16308044.
- ^ “Patients without ST elevation after return of spontaneous circulation may benefit from emergent percutaneous intervention: A systematic review and meta-analysis”. Resuscitation 108: 54–60. (November 2016). doi:10.1016/j.resuscitation.2016.09.004. PMID 27640933.
- ^ “Blue code: Is it a real emergency?”. World Journal of Emergency Medicine 5 (1): 20–23. (2014). doi:10.5847/wjem.j.issn.1920-8642.2014.01.003. PMC 4129865. PMID 25215142.
- ^ “[Extracorporeal life support for treating cardiac arrest]”. Bulletin de l'Académie Nationale de Médecine 195 (9): 2025–33; discussion 2033–6. (December 2011). doi:10.1016/S0001-4079(19)31894-1. PMID 22930866.
- ^ “Cardiac catheterization is associated with superior outcomes for survivors of out of hospital cardiac arrest: review and meta-analysis”. Resuscitation 85 (11): 1533–1540. (November 2014). doi:10.1016/j.resuscitation.2014.08.025. PMID 25195073.
- ^ “Part 7: CPR techniques and devices: 2010 American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care”. Circulation 122 (18 Suppl 3): S720–S728. (November 2010). doi:10.1161/CIRCULATIONAHA.110.970970. PMC 3741663. PMID 20956223.
- ^ “Heart Disease and Stroke Statistics-2017 Update: A Report From the American Heart Association”. Circulation 135 (10): e146–e603. (March 2017). doi:10.1161/CIR.0000000000000485. PMC 5408160. PMID 28122885.
- ^ “Systematic Review for the 2017 AHA/ACC/HRS Guideline for Management of Patients With Ventricular Arrhythmias and the Prevention of Sudden Cardiac Death: A Report of the American College of Cardiology/American Heart Association Task Force on Clinical Practice Guidelines and the Heart Rhythm Society”. Circulation 138 (13): e392–e414. (September 2018). doi:10.1161/CIR.0000000000000550. PMID 29084732.
- ^ Institute of Medicine (2015-06-30). Strategies to Improve Cardiac Arrest Survival: A Time to Act. doi:10.17226/21723. ISBN 9780309371995. PMID 26225413
- ^ “Improving Care of Out-of-Hospital Cardiac Arrest: Next Steps”. Circulation 134 (25): 2040–2042. (December 2016). doi:10.1161/CIRCULATIONAHA.116.025818. PMID 27994023.
- ^ a b “One-year survival after in-hospital cardiac arrest: A systematic review and meta-analysis”. Resuscitation 132: 90–100. (November 2018). doi:10.1016/j.resuscitation.2018.09.001. PMID 30213495.
- ^ “Part 12: Pediatric Advanced Life Support: 2015 American Heart Association Guidelines Update for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care”. Circulation 132 (18 Suppl 2): S526–S542. (November 2015). doi:10.1161/cir.0000000000000266. PMC 6191296. PMID 26473000.
- ^ “Part 4: Systems of Care and Continuous Quality Improvement: 2015 American Heart Association Guidelines Update for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care”. Circulation 132 (18 Suppl 2): S397–S413. (November 2015). doi:10.1161/cir.0000000000000258. PMID 26472992.
- ^ a b c d “European Resuscitation Council Guidelines 2021: Epidemiology of cardiac arrest in Europe”. Resuscitation 161: 61–79. (April 2021). doi:10.1016/j.resuscitation.2021.02.007. PMID 33773833.
- ^ “Part 1: Executive Summary: 2015 American Heart Association Guidelines Update for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care”. Circulation 132 (18 Suppl 2): S315–S367. (November 2015). doi:10.1161/cir.0000000000000252. PMID 26472989.
- ^ a b “Predictors of survival from out-of-hospital cardiac arrest: a systematic review and meta-analysis”. Circulation: Cardiovascular Quality and Outcomes 3 (1): 63–81. (January 2010). doi:10.1161/circoutcomes.109.889576. PMID 20123673.
- ^ “Gender and survival after sudden cardiac arrest: A systematic review and meta-analysis”. Resuscitation 94: 55–60. (September 2015). doi:10.1016/j.resuscitation.2015.06.018. PMID 26143159.
- ^ “Cardiopulmonary resuscitation”. BMJ 314 (7092): 1462–1465. (May 1997). doi:10.1136/bmj.314.7092.1462. PMC 2126720. PMID 9167565.
- ^ a b “The chance of survival and the functional outcome after in-hospital cardiopulmonary resuscitation in older people: a systematic review”. Age and Ageing 43 (4): 456–463. (July 2014). doi:10.1093/ageing/afu035. PMID 24760957.
- ^ a b c “The global survival rate among adult out-of-hospital cardiac arrest patients who received cardiopulmonary resuscitation: a systematic review and meta-analysis”. Critical Care 24 (1): 61. (February 2020). doi:10.1186/s13054-020-2773-2. PMC 7036236. PMID 32087741.
- ^ “Lifetime risk for sudden cardiac death at selected index ages and by risk factor strata and race: cardiovascular lifetime risk pooling project”. Circulation 120: S416–S417. (2009). doi:10.1161/circ.120.suppl_18.S416-c.
- ^ “Sudden cardiac death in the United States, 1989 to 1998”. Circulation 104 (18): 2158–2163. (October 2001). doi:10.1161/hc4301.098254. PMID 11684624.
- ^ Tintinalli's emergency medicine manual. McGraw-Hill Education. (2017-08-28). ISBN 9780071837026. OCLC 957505642
- ^ a b c “Epidemiology of Sudden Cardiac Death: Global and Regional Perspectives” (English). Heart, Lung & Circulation 28 (1): 6–14. (January 2019). doi:10.1016/j.hlc.2018.08.026. PMID 30482683.
- ^ Dorland's illustrated medical dictionary.. Elsevier. (9 December 2019). ISBN 978-1-4557-5643-8. OCLC 1134470998
- ^ “Single ventricle with persistent truncus arteriosus as two rare entities in an adult patient: a case report”. Journal of Medical Case Reports 2: 184. (May 2008). doi:10.1186/1752-1947-2-184. PMC 2424060. PMID 18513397.
- ^ a b c “Heart Disease and Stroke Statistics-2021 Update: A Report From the American Heart Association”. Circulation 143 (8): e254–e743. (February 2021). doi:10.1161/CIR.0000000000000950. PMID 33501848.
- ^ “KOMPAS - 慶應義塾大学病院 医療・健康情報サイト” (jp). kompas.hosp.keio.ac.jp. 2023年10月28日閲覧。
- ^ a b European Resuscitation Council Guidelines 2021 : executive summary. OCLC 1258336024
- ^ “Slow Codes, Show Codes and Death”. The New York Times. (22 August 1987). オリジナルの18 May 2013時点におけるアーカイブ。 2013年4月6日閲覧。
- ^ “"Slow" code: perspectives of a physician and critical care nurse”. Critical Care Nursing Quarterly (Lippincott Williams and Wilkins) 22 (3): 89–97. (November 1999). doi:10.1097/00002727-199911000-00014. PMID 10646457. オリジナルの2013-03-28時点におけるアーカイブ。 2013年4月7日閲覧。.
- ^ “American College of Physicians Ethics Manual: Seventh Edition”. Annals of Internal Medicine 170 (2_Suppl): S1–S32. (January 2019). doi:10.7326/M18-2160. PMID 30641552.
参考文献
- Mann, Douglas L.; Zipes PL; Libby P; Bonow RO; Braunwald E (2015). Braunwald's Heart Disease: A Textbook of Cardiovascular Medicine (Tenth ed.). Philadelphia, PA: Saunders. ISBN 978-1-4557-5134-1. OCLC 881838985
