「胆道閉鎖症」の版間の差分
改名提案、ICD10の44.4は胆道拡張症を示していて不適 解説についても内容に誤りあるが、改稿は改名後にしたいところ |
m 外部リンクの修正 (www.msdmanuals.com) (Botによる編集) |
||
| (10人の利用者による、間の19版が非表示) | |||
| 1行目: | 1行目: | ||
{{改名提案|胆道閉鎖症|date=2020年7月8日 (水) 12:00 (UTC)}} |
|||
{{Infobox medical condition |
{{Infobox medical condition |
||
|Name = |
|Name = 胆道閉鎖症<br />''Biliary atresia'' |
||
|Image = |
|Image =File:Bilatresia.jpg |
||
|Width = |
|Width = |
||
|Alt = |
|Alt = |
||
|Caption =術中所見。結合織置換で肝外胆管が閉塞している |
|||
|Caption = |
|||
|field=[[小児外科学]] |
|field=[[小児外科学]] |
||
|ICD10 = {{ICD10|Q|44|2||}} |
|ICD10 = {{ICD10|Q|44|2||}} |
||
|ICD9 = <!-- {{ICD9|xxx}} --> |
|ICD9 = <!-- {{ICD9|xxx}} --> |
||
|ICDO = |
|ICDO = |
||
|OMIM = |
|OMIM =210500 |
||
|DiseasesDB = |
|DiseasesDB =1400 |
||
|MedlinePlus = |
|MedlinePlus =001145 |
||
|eMedicineSubj = |
|eMedicineSubj = |
||
|eMedicineTopic = |
|eMedicineTopic = |
||
| 21行目: | 20行目: | ||
|KEGG = <!-- KEGG ヒト疾患 --> |
|KEGG = <!-- KEGG ヒト疾患 --> |
||
}} |
}} |
||
'''胆道閉鎖症'''(たんどうへいさしょう、{{lang-en-short|Biliary atresia; BA}})とは、[[新生児]]〜[[乳児]]早期において、[[肝臓]]と[[十二指腸]]を繋ぐ[[胆管|肝外胆管]]が炎症性に破壊され、肝臓で[[胆汁うっ滞|胆汁鬱滞]]を引き起こす疾患である<ref name="nanbyou">{{Cite web|和書|url=https://www.nanbyou.or.jp/entry/4736|title=胆道閉鎖症(指定難病296)|publisher=難病情報センター|accessdate=2020-07-08}}</ref><ref name="小児外科学会">{{Cite web|和書|url=http://www.jsps.or.jp/archives/sick_type/tandou-heishashou|title=胆道閉鎖症|publisher=日本小児外科学会|accessdate=2020-07-08}}</ref><ref name="MSDmanuals">{{Cite web|和書|url=https://www.msdmanuals.com/ja-jp/home/23-%E5%B0%8F%E5%85%90%E3%81%AE%E5%81%A5%E5%BA%B7%E4%B8%8A%E3%81%AE%E5%95%8F%E9%A1%8C/%E6%B6%88%E5%8C%96%E7%AE%A1%E3%81%AE%E5%85%88%E5%A4%A9%E7%95%B0%E5%B8%B8/%E8%83%86%E9%81%93%E9%96%89%E9%8E%96%E7%97%87?ruleredirectid=464|title=胆道閉鎖症 - 23. 小児の健康上の問題|work=MSDマニュアル家庭版|publisher=MSD|accessdate=2020-07-08}}</ref>。肝外胆管破壊の機序は今だ不明であり、日本においては[[難病]]指定されている(指定難病296){{r|nanbyou}}。1万人あたりの出生率は1.03〜1.37程度と見積もられている{{sfn|日本胆道閉鎖症研究会(編)|2018|page=30}}。放置すると[[肝硬変|胆汁性肝硬変]]に移行するため、生後60日以内の{{仮リンク|肝門部腸吻合術|en|Hepatoportoenterostomy}}([[葛西森夫|葛西手術]])が推奨されている。手術で充分な減黄が得られなかった場合、自己肝での生存が難しくなった場合などには、[[肝移植]]も治療の選択肢となる<ref name="BA研2018集計">{{cite journal|和書|author=日本胆道閉鎖症研究会・胆道閉鎖症全国登録事務局|title=胆道閉鎖症全国登録2018年集計結果|journal=日本小児外科学会雑誌|date=2020年4月|volume=56|issue=2|pages=219-225|accessdate=2020年7月1日|doi=10.11164/jjsps.56.2_219}}</ref>。 |
|||
'''胆道閉鎖症'''(たんどうへいさしょう、{{lang-en-short|BA; biliary atresia}})とは、新生児に生じる[[肝臓]]と[[十二指腸]]を結ぶ[[胆道]]が閉鎖している病気のことである。 |
|||
かつては「先天性胆道閉鎖症」({{lang-en-short|Congenital biliary atresia; CBA|links=no}})との呼称もあったが<ref name="Yakabe1997iryo">{{cite journal|和書|journal=医療|title=胆道閉鎖症早期発見のためのスクリーニングテストに関する研究―第2報―|authors=矢加部茂、木下義晶、 吉田晃治、本名敏郎|year=1997|volume=51|issue=4|pages=116-118|doi=10.11261/iryo1946.51.116|accessdate=2020-07-19}}</ref>、現在では先天的な形成異常ではなく生後早期の炎症による肝外胆管破壊が機序として考えられており、専ら「胆道閉鎖症」と呼ばれている{{r|nanbyou|小児外科学会}}。 |
|||
| ⚫ | |||
[[肝臓]]で作られた[[胆汁]]が十二指腸に流れないため、[[黄疸]]を引き起こし、放置すると[[肝硬変|胆汁性肝硬変]]に進行して死亡してしまう危険性が高い。出生9,000人から10,000人あたりに1人の割合で発症するとされており、女児の発症率は男児の発症率の約2倍。出産前に検査する方法は見つかっていない。平成24年度より、全国の[[母子手帳]]に[[便色カード]]が収載され、[[便色カード]]による早期発見の試みが行われている<ref>{{PDFlink|[http://www.mhlw.go.jp/seisakunitsuite/bunya/kodomo/kodomo_kosodate/boshi-hoken/dl/kenkou-04-06.pdf 胆道閉鎖症早期発見のための便色カード活用マニュアル] 厚生労働省}}</ref>。 |
|||
== 病態と疫学 == |
|||
この病気は完治することはない。[[葛西手術]]の術後黄疸消失率は平均70-80%とされているが、再燃しやすく、肝移植が一般的になる以前では、10年生存率は約50%、20年生存率は20%とも報告されている。また、葛西手術後に減黄しても、胆管炎・食道静脈瘤などの合併症を引き起こすことがある。 |
|||
[[ファイル:Biliary system new-ja.svg|thumb|胆道の模式図]] |
|||
自己の肝臓での長期生存は難しく、現在ではほぼ半数の患者が肝移植を受ける。 |
|||
[[肝臓]]で作られた[[胆汁]]は、左右の肝管から[[総肝管]]・[[胆嚢]]・[[総胆管]](いわゆる肝外胆管)を通って[[十二指腸]]の[[ファーター乳頭]]から排出される。胆道閉鎖症の患児では、生後早期にこの肝外胆管が炎症性に破壊され、胆汁の流れが堰き止められる{{r|nanbyou}}。この結果、排出できない胆汁が上流の肝臓に蓄積され([[胆汁うっ滞|胆汁鬱滞]])、[[閉塞性黄疸]]を来す。このため患児では、[[直接ビリルビン]]優位の[[高ビリルビン血症]]を示す。放置すると肝内に鬱滞した胆汁によって[[肝硬変|胆汁性肝硬変]]が引き起こされ、致死的となるおそれがある。約85%で[[肝門部]]{{efn|胆管が肝臓から腹腔内に出る起始部を指す。肝左葉と右葉から左肝管・右肝管が出た後総肝管として1本に合流するが、付近には[[固有肝動脈]]・[[門脈]]などが伴走する。}}を主病変とし、この部分の線維化・[[結合組織|結合織]]置換が見られるが、病変が肝内の小葉間胆管まで及ぶ例も多いという{{r|nanbyou}}。 |
|||
1万人あたりの出生率は1.03〜1.37程度と見積もられている{{sfn|日本胆道閉鎖症研究会(編)|2018|page=30}}。統計上女児の発生率が男児に比べやや高いことが知られている{{sfn|日本胆道閉鎖症研究会(編)|2018|pages=30-35}}<!--具体的な数字はcontroversialなようですので敢えて削除-->。また人種差・季節差などが報告されているが、調査は不十分である{{sfn|日本胆道閉鎖症研究会(編)|2018|pages=30-35}}。明らかな遺伝性は報告されておらず、多因子遺伝の関係が示唆されている{{sfn|日本胆道閉鎖症研究会(編)|2018|pages=30-35}}<ref>{{OMIM|210500|BILIARY ATRESIA, EXTRAHEPATIC; EHBA }} - {{accessdate|2020-07-19}}</ref>。海外では{{仮リンク|無脾症|en|Asplenia}}・{{仮リンク|多脾症|en|Polysplenia}}({{仮リンク|内臓錯位症候群|en|Situs ambiguus}})との合併が報告されているが、日本では海外に比して合併率が低い{{sfn|日本胆道閉鎖症研究会(編)|2018|page=33}}。ヨーロッパ・アメリカ合衆国で行われた症例調査では、およそ10%に脾臓異常との合併が見られ、Biliary atresia splenic malfomation syndrome (BASM) などと呼ばれている{{sfn|Hartley|Davenport|Kelly|2009|page=1705}}<ref>{{cite journal|journal=Journal of Neonatal Surgery|date=2013年10月1日|volume=2|issue=4|page=44|pmcid=4420296|pmid=26023464|title=Extra-Hepatic Biliary Atresia in Association with Polysplenia and Intestinal Malrotation|first=Jaishri|last=Ramji|first2=Rakesh S|last2=Joshi|first3=Mitesh|last3=Bachani|first4=Dungarsingh|last4=Rathore|accessdate=2020-07-23}}</ref>。 |
|||
原因としては胆道形成異常説、何らかのウイルス感染説([[レオウイルス科|レオウイルス]]、[[ロタウイルス]]、[[サイトメガロウイルス]]、[[エプスタイン・バーウイルス]]、[[パピローマウイルス科|パピローマウイルス]]など)、[[自己免疫疾患|自己免疫]]などの免疫異常説ほかが唱えられているが、どれも決め手に欠けている{{sfn|日本胆道閉鎖症研究会(編)|2018|pages=26-27}}。 |
|||
== 症状 == |
== 症状 == |
||
病型によっては出生前診断できるが(肝門部嚢胞を来した例の出生前診断について報告がある<ref name="Saitoh2004jjsps">{{cite journal|和書|title=6.出生前診断された胆道閉鎖症の2例(第30回日本胆道閉鎖症研究会)|journal=日本小児外科学会雑誌|author=齋藤武ほか|year=2004|volume=40|issue=4|page=628|accessdate=2020-07-19|doi=10.11164/jjsps.40.4_628_3}}</ref>)、多くは生後の便色異常で気付かれる。[[胎便]]の色が正常であったり、当初は黄疸や便色異常がはっきりしなかったりという例も多い{{r|BA研2018集計}}{{sfn|日本胆道閉鎖症研究会(編)|2018|page=40}}。平成24年度より、[[母子手帳]]への便色カード掲載が義務化され、早期発見が試みられている<ref name="便色カード">{{Cite web|和書|url=https://www.mhlw.go.jp/seisakunitsuite/bunya/kodomo/kodomo_kosodate/boshi-hoken/dl/kenkou-04-06.pdf|title=胆道閉鎖症早期発見のための便色カード活用マニュアル|publisher=厚生労働省|accessdate=2020-07-19|format=PDF|date=2012年3月}}</ref>。カードの1〜3番は明らかな異常として[[小児外科学|小児外科医]]への早期紹介が求められている{{r|便色カード}}。同様の便色カードは[[台湾]]でも実施・活用されている{{sfn|Hartley|Davenport|Kelly|2009|page=1704}}。 |
|||
[[黄疸]]、灰白色便・淡黄色便(十二指腸に胆汁が流れないため)、尿の茶褐色化(胆汁の分解物が尿に混じるため)が見られる。 |
|||
胆道閉鎖症の3徴として、「新生児期から乳児期早期に出現する便色異常、肝腫大、[[黄疸]]」が挙げられる{{r|nanbyou}}。胆汁が腸管排泄されないため、[[ビリルビン]]によって便が着色されず、灰白色便となる。しかしながら、微量ではあるものの胆汁排泄が起きている場合(胆管が完全閉塞していない場合)は、淡黄色〜黄色便となることもある{{r|BA研2018集計}}<ref>{{Cite web|和書|url=https://www.ncchd.go.jp/hospital/sickness/organ-transplantation/seiiku-isyokugeka.pdf|title=胆道閉鎖症 パパ・ママ質問のお部屋 vol.1.0.|page=17|accessdate=2020-07-19|author=国立成育医療研究センター外科系専門診療部 移植外科|format=PDF}}</ref>。胆汁鬱滞により、肝は腫大し、治療が遅れた例では[[肝硬変]]を来す。また、肝外胆管の閉塞により[[閉塞性黄疸]]、[[直接ビリルビン]]優位の[[高ビリルビン血症]]を来たし、この結果濃褐色尿となる{{sfn|日本胆道閉鎖症研究会(編)|2018|page=40}}。 |
|||
医学書の記述では、灰白色便と記されることが多いが、実際には白だけでなく、淡黄色・クリーム色・薄緑色も見受けられる。これは腸壁より滲み出す[[ビリルビン]]によって、少量ではあるが着色したものと考えられ、注意が必要である。[[脂溶性ビタミン]]の吸収障害により、頭蓋骨内出血して発覚し、後遺症を残したり、死亡例も後を絶たないため、早期発見が望まれる。 |
|||
胆汁に含まれる[[胆汁酸]]は脂質の吸収に不可欠であるため、患児では[[脂溶性ビタミン]](ビタミンA・D・E・K)の吸収障害を来す。うち[[ビタミンK]]は[[凝固系]]に必須の栄養素で、不足すると[[出血傾向]]を来す([[ビタミンK欠乏性出血症]])。患児の約4%は[[脳出血|頭蓋内出血]]で発症し、神経学的後遺症を残すだけでなく時に死亡することもある{{r|nanbyou|Masahata2017jjsps}}。2次性ビタミンK欠乏性出血症の2〜3割が胆道閉鎖症児であるとの報告もある{{r|Masahata2017jjsps}}。患児にビタミンKを補充する際は、経口摂取ではなく[[静脈注射]]や[[筋肉注射]]することが望ましい<ref name="Masahata2017jjsps">{{cite journal|和書|title=乳児ビタミンK欠乏性出血症を呈した胆道閉鎖症の検討|journal=日本小児外科学会雑誌|author=正畠和典ほか|year=2017|volume=53|issue=7|pages=1257-1263|doi=10.11164/jjsps.53.7_1257|accessdate=2020-07-19}}</ref><ref>{{Cite web|和書|url=https://www.jpeds.or.jp/uploads/files/saisin_110131.pdf|title=新生児・乳児ビタミンK欠乏性出血症に対するビタミンK製剤投与の改訂ガイドライン(修正版)|accessdate=2020-07-19|format=PDF}}</ref><ref>{{Cite web|和書|url=https://faq-medical.eisai.jp/faq/show/2937?site_domain=faq|accessdate=2020-07-19|title=【ケイツーN・静注】 用法・用量(投与量、投与タイミングなど)について教えてください。|date=2019年8月|publisher=エーザイ}}</ref>。 |
|||
| ⚫ | |||
はっきりとした原因は判明していないが、以下のような説が存在する。 |
|||
* 先天的器官発生異常説 |
|||
* [[サイトメガロウイルス]]や[[レオウイルス科|レオウイルス]]3型などによるウイルス感染説 |
|||
*: これらのウイルスは肝内胆管に影響を与えるが、全ての患者に存在するという研究結果は出ていない。 |
|||
* [[膵胆管合流異常症|膵胆管合流異常]]説 |
|||
* [[胆汁酸]]障害説 |
|||
* 血行障害説 |
|||
* 免疫異常説 |
|||
== |
== 診断 == |
||
胆道閉鎖症の根治術は、実施日齢が早ければ早いほど有意に成績が良い{{r|BA研2018集計}}。[[遷延性黄疸]]{{efn|生後2週間以上続く黄疸のこと<ref name="jmedj新生児黄疸">{{cite journal|和書|url=https://www.jmedj.co.jp/premium/treatment/2017/d220202/|publisher=日本医事新報社|accessdate=2020-07-19|title=新生児黄疸(新生児高ビリルビン血症)|date=2017-07-26|author=鹿嶋晃平}}</ref>。新生児では肝臓でのビリルビン処理の未熟さや、[[生理的黄疸]]・[[母乳性黄疸]]など様々な理由で黄疸が見られるが、多くは成長と共に消退するものである<ref name="MSDproHighBil">{{Cite web|和書|url=https://www.msdmanuals.com/ja-jp/プロフェッショナル/19-小児科/新生児における代謝,電解質,および中毒性障害/新生児高ビリルビン血症|accessdate=2020-07-19|title= 新生児高ビリルビン血症(新生児の黄疸)|first=Alan|last=Lantzy|date=2015年8月|work=MSDマニュアル プロフェッショナル版}}</ref><ref>{{Cite web|和書|url=https://medicalnote.jp/diseases/%E7%94%9F%E7%90%86%E7%9A%84%E9%BB%84%E7%96%B8|title=生理的黄疸|work=メディカルノート|date=2017年04月25日|accessdate=2020-07-19}}</ref>。生後2週間以上も黄疸が続く場合は胆道閉鎖症などの疾患を想起して精密検査を行わなくてはならない{{r|jmedj新生児黄疸|MSDproHighBil}}。}}や便色異常(灰白色便など)、肝腫大を呈する患児では、できるだけ早く精査を行うことが求められる。 |
|||
治療節に記載の通り、生後60日以内の手術が望ましいため、早期の検査が重要とされている。新生児期から黄疸が続く場合は、類似症状の他の病気との切り分けのための検査を実施する。シュミットテストで便中の[[ビリルビン]]が検出されなければ本症の疑いがある。超音波所見としては胆嚢の萎縮が特徴的。 |
|||
2018年に日本胆道閉鎖症研究会がまとめた「胆道閉鎖症診療ガイドライン」では、まず[[直接ビリルビン]]を含めた血液検査を行うことが簡便とされている{{sfn|日本胆道閉鎖症研究会(編)|2018|pages=40-42}}。この段階で胆汁鬱滞が疑われた場合は、ビタミンK製剤の経静脈的投与を考える{{sfn|日本胆道閉鎖症研究会(編)|2018|pages=40-42}}。十二指腸液採取検査では、胆汁が混入しておらず無色透明となる{{r|nanbyou}}。腹部[[超音波検査]]では、肝門部の門脈前方に高輝度領域が見られることがあり、厚さ4[[ミリメートル]]以上で triangular cord sign 陽性とされる{{r|nanbyou}}<ref>{{cite journal|first=Mostafa|last=El-Feky|first2=Mohammad Taghi|last2=Niknejad|author3=et al.|title=Triangular cord sign (biliary atresia)|work=Radiopaedia|accessdate=2020年6月28日|url=https://radiopaedia.org/articles/triangular-cord-sign-biliary-atresia-1}}</ref>。また[[胆嚢]]の萎縮・描出不良を伴うこともある{{r|nanbyou}}{{efn|胆嚢は肝臓で作られた胆汁を蓄積しておく器官であるため、通り道である胆道が閉鎖すると虚脱する。しかしながら、肝門部から胆嚢までの[[総肝管]]に閉塞が及ばない例(基本型分類のI型・総胆管閉塞に相当)では、胆嚢が描出されることもある。}}。肝胆道シンチグラフィでは、核種が肝臓に蓄積するものの、肝外へ排泄されない{{r|nanbyou}}。かつては便のシュミット昇汞試験なども行われていたが、判定の難しさが問題である{{r|Yakabe1997iryo}}<ref>{{cite journal|和書|journal=日本消化器病学会雑誌|title=肝機能検査法の現況|author=海藤勇|year=1973|volume=70|issue=5|pages=456-463|doi=10.11405/nisshoshi1964.70.456|accessdate=2020-07-19}}</ref><ref>{{cite journal|和書|journal=臨床検査|volume=14|issue=3|date=1970年3月15日|title=技術解説. - 糞便ビリルビン検査法|authors=林康之、小林一二美|accessdate=2020-07-19|doi=10.11477/mf.1542906722}}</ref>。また、これらの検査では、[[新生児肝炎]]など肝内胆汁鬱滞を来す疾患、[[先天性胆道拡張症]]や{{仮リンク|アラジール症候群|en|Alagille syndrome}}、母乳性黄疸の遷延などを完全に鑑別することはできない{{sfn|日本胆道閉鎖症研究会(編)|2018|pages=40-42}}。 |
|||
| ⚫ | |||
| ⚫ | |||
{{external media|image1={{Cite web|和書|title=胆道閉鎖症 診断の手引き|publisher=小児慢性特定疾病情報センター|accessdate=2020年6月28日|url=https://www.shouman.jp/disease/instructions/12_08_023/}} - 胆道閉鎖症病型分類のシェーマを掲載}} |
|||
予後因子として肝内胆管の形成の程度、胆汁うっ滞の程度がある。術後合併症として[[胆管炎]]が予後に大きく影響するため、[[抗生剤]]・[[利胆剤]]の投与、[[ステロイドパルス療法]]が行われる。術後に[[脂溶性ビタミン]]の吸収障害に注意する必要がある。 |
|||
これらの検査で胆道閉鎖症が否定できなかった場合、また疑い例となった場合は、早期に手術的な胆道造影(開腹ないし[[腹腔鏡]]、胆嚢経由で実施)を行って確定診断とする{{sfn|日本胆道閉鎖症研究会(編)|2018|pages=40-42}}<ref name="keioBA">{{Cite web|和書|url=https://kompas.hosp.keio.ac.jp/contents/000107.html|title=胆道閉鎖症|work=KOMPAS 慶應義塾大学病院 医療健康情報サイト|author=慶應義塾大学病院 小児外科|date=2014年11月28日|accessdate=2020-07-19}}</ref>。胆道造影不能例では、手術時の肉眼所見で病型を決定する{{r|nanbyou}}。現在日本では、肉眼所見・胆道造影所見を組み合わせ、基本型分類・下部胆管分類・肝門部胆管分類を行う胆道閉鎖症病型分類が広く用いられている{{sfn|日本胆道閉鎖症研究会(編)|2018|pages=40-42}}<ref name="shoumanBA">{{Cite web|和書|title=胆道閉鎖症 診断の手引き|publisher=小児慢性特定疾病情報センター|accessdate=2020年6月28日|url=https://www.shouman.jp/disease/instructions/12_08_023/}}</ref>。日本では1989年以来、胆道閉鎖症全国登録制度として発症例の登録が行われている。この結果をまとめた「胆道閉鎖症全国登録2018年集計結果」によれば、1989年から2018年までに3,478例が登録され、基本型分類ではIII型(肝門部閉塞)が2,968例、下部胆管分類ではb1(総胆管索状閉塞だが、総胆管組織は元々存在するもの)が2,039例、肝門部胆管分類ではν(結合織塊)が2,364例とそれぞれ最多である{{r|BA研2018集計}}。 |
|||
| ⚫ | |||
手術をしても胆汁排泄が行われない場合や、既に肝機能障害が進行している場合は、さらに肝移植が有効とされる。今日の肝移植は目覚ましい進歩を遂げ、一般的な治療手段として位置づけられるようになった。肝移植を受けたほぼ全ての患者は、生涯免疫抑制剤を服用する必要があり、免疫の抑制により感染性やリンパ増殖症などのリスクが残る治療方法である。 |
|||
手術による胆道造影ないし肉眼所見で胆道閉鎖症と確定診断された場合、引き続いて根治術が行われる。根治術では閉塞した肝外胆管を可及的に切除し、肝管腸吻合術ないし{{仮リンク|肝門部腸吻合術|en|Hepatoportoenterostomy}}が行われる{{r|nanbyou}}。肝管腸吻合術は[[先天性胆道拡張症]]に準じた術式で<ref>{{cite journal|和書|journal=日本小児外科学会雑誌|title=先天性胆道拡張症に対する有茎空腸移植肝管十二指腸吻合術|author=岡田正ほか|year=1981|volume=17|issue=4|pages=643-646|doi=10.11164/jjsps.17.4_643|accessdate=2020-07-19}}</ref>、[[空腸]]を挙上脚として肝門部まで持ち上げ、直接肝管に縫い付けるものである。実施できるのは基本型分類 I型・II型など、吻合できるだけの肝管開存部がある症例に限られる{{sfn|仁尾正記、佐々木英之、田中拡|2013|page=244}}<ref>{{cite journal|和書|journal=日本小児外科学会雑誌|title=肝管消化管吻合を施行した胆道閉鎖症の臨床的検討|author=千葉庸夫ほか|year=1991|volume=27|issue=6|pages=952-956|doi=10.11164/jjsps.27.6_952|accessdate=2020-07-19}}</ref>。基本型分類で最多のIII型(肝門部閉塞)では同様の手術が行えず、肝門部の結合織を切除して、切離面を空腸挙上脚で覆うような肝門部腸吻合術が行われる{{sfn|仁尾正記、佐々木英之、田中拡|2013|page=244}}。この手術は1959年に初報告した[[葛西森夫]]に因んで「葛西式」(または葛西手術、{{lang-en-short|Kasai's procedure|links=no}})とも呼ばれる<ref name="jpedsurg201205">{{cite journal|url=https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3356564/|title=Morio Kasai: A Remarkable Impact Beyond the Kasai Procedure|doi=10.1016/j.jpedsurg.2012.01.065|journal=J Pediatr Surg|date=2012 May|volume=47|issue=5|pages=1023-1027|accessdate=2017-08-14|id={{PMC|3356564}}.<!--{{NIHMSID|NIHMS355448}}-->|first=Alejandro|last=Garcia|first2=Robert|last2=Cowles|first3=Tomoaki|last3=Kato|first4=Mark A|last4=Hardy}}</ref>{{sfn|日本胆道閉鎖症研究会(編)|2018|page=60}}。 |
|||
挙上脚の肛門側では、単純{{仮リンク|Roux-en-Y吻合|en|Roux-en-Y anastomosis}}ないし人工腸弁(逆流防止弁、spur valve)付加のRoux-en-Y吻合による再建が主流となっている{{sfn|日本胆道閉鎖症研究会(編)|2018|page=63}}。人工腸弁は予後に寄与する術後胆管炎の予防を目的にしたものであるが、手術成績の違いはあまり見られず、近年では単純Roux-en-Y吻合が大半となりつつある{{sfn|日本胆道閉鎖症研究会(編)|2018|page=63}}。日本では、1980年代末から1990年代初頭にかけて完全外瘻術式が主流だったが、現在では姿を消している{{sfn|日本胆道閉鎖症研究会(編)|2018|page=61}}{{sfn|仁尾正記、佐々木英之、田中拡|2013|page=249}}。 |
|||
肝移植の有無に関わらず、一度起こった肝機能障害は改善までに時間が掛かる。 |
|||
| ⚫ | 手術は生後60日以内に実施することが望ましく、これを超えると肝臓の線維化が進むために、手術後の胆汁排泄効果が弱まってしまうとされている<ref>{{cite journal|url=https://doi.org/10.11210/tando1987.9.3_203 |journal=胆道|volume=9|issue=3|pages=203-206|year=1995|title=〔第31回 日本胆道学会記録〕特別講演 胆道閉鎖症の長期予後|author=[[大井龍司]]}}</ref><ref>{{cite journal|title=Clinical practice: Management of biliary atresia|journal=European Journal of Pediatrics|date=April 2010|volume=169|issue=4|pages=395–402|authors=Basem A. Khalil; M. Thamara P. R. Perera; Darius F. Mirza|doi=10.1007/s00431-009-1125-7|issn=1432-1076}}</ref><ref>{{Cite web|和書|url=https://medicalnote.jp/contents/151221-000024-SRNELH|accessdate=2017-08-13|author=田口智章|title=胆道閉鎖症の外科的治療・「葛西手術」は遅くても生後90日以内に|publisher=メディカルノート|date=2016-01-11}}</ref>。自己肝生存率や減黄率は、生後30日以内の手術で有意に高く{{r|BA研2018集計}}{{sfn|日本胆道閉鎖症研究会(編)|2018|pages=68-70}}、現在では発見後可及的早期の手術が推奨されている。 |
||
| ⚫ | |||
== 長期予後 == |
|||
根治術による黄疸消失率は概ね6割ほどである{{r|BA研2018集計}}。充分な減黄が得られない場合、黄疸が再発した場合、胆汁性肝硬変の進行により自己肝での生存が難しくなった場合には、[[肝移植]]が行われることが多い{{r|nanbyou}}。ドナーはそのほとんどを[[生体肝移植]]ドナーが占めている{{r|BA研2018集計}}。黄疸の再発例では、再度葛西手術を行うことも提言されている{{sfn|日本胆道閉鎖症研究会(編)|2018|pages=77-80}}。肝移植の有無に関わらず、1度起こった肝機能障害は改善までに時間が掛かる。 |
|||
自己肝生存に対する予後因子として、増生胆管の形成、胆汁鬱滞・胆汁性肝硬変(線維化)の進行度などが挙げられる<ref>{{cite journal|和書|journal=日本小児外科学会雑誌|title=胆道閉鎖症児の肝内胆管の組織分類と予後|author=出口英一ほか|year=1985|volume=21|issue=4|pages=582-588|doi=10.11164/jjsps.21.4_582|accessdate=2020-07-19}}</ref>。胆道閉鎖症術後の患児では、日齢と共に増生胆管の増加が見られる<ref>{{cite journal|和書|accessdate=2020-07-19|journal=順天堂医学|title=先天性胆道閉鎖症の病理組織学的研究|author=渡辺進|year=1977|volume=23|issue=4|pages=510-534|doi=10.14789/pjmj.23.510}}</ref>。術後合併症としては、[[胆管炎|上行性胆管炎]]、肝硬変に引き続く[[門脈圧亢進症]](これに伴う[[胃静脈瘤]]・[[食道静脈瘤]]、[[脾機能亢進症]])、静脈瘤に伴う[[消化管出血]]、肝硬変に伴う[[肝肺症候群]]などが挙げられる{{sfn|日本胆道閉鎖症研究会(編)|2018|page=82}}。中でも上行性胆管炎や減黄の奏功率は肝予後に大きく寄与するため、術後は長期の[[抗菌薬]]・[[グルココルチコイド|ステロイド]]・[[利胆剤]]([[ウルソデオキシコール酸]])投与が行われる{{sfn|日本胆道閉鎖症研究会(編)|2018|pages=71-77}}。仁尾らは、抗菌薬を経静脈投与し、術後7日目から[[プレドニゾロン]]を開始する術後管理を提唱している{{sfn|仁尾正記、佐々木英之、田中拡|2013|page=249}}。また、経口摂取開始と共にウルソデオキシコール酸を始めて利胆を図ると共に、胆汁不足で吸収低下する脂肪製剤や[[脂溶性ビタミン]](ビタミンA・D・E・K)を補充するよう求めている{{sfn|仁尾正記、佐々木英之、田中拡|2013|page=249}}。 |
|||
「胆道閉鎖症全国登録2018年集計結果」によれば、全生存率は5年で89.5 %、10年で88.3 %、25年で85.3%であった{{r|BA研2018集計}}。一方自己肝での生存率は、1年で73.6 %、5年で57.2 %、10年で50.4 %、25年で39.7%であった{{r|BA研2018集計}}。 |
|||
| ⚫ | |||
{{脚注ヘルプ}} |
|||
| ⚫ | |||
{{notelist}} |
|||
| ⚫ | |||
{{Reflist|30em}} |
{{Reflist|30em}} |
||
== 参考文献 == |
|||
* {{Cite book|和書|url=https://minds.jcqhc.or.jp/n/med/4/med0362/G0001073|accessdate=2020-07-08|title=胆道閉鎖症診療ガイドライン|editor=日本胆道閉鎖症研究会|date=2018年10月5日|publisher=へるす出版|year=2018|ref=harv}} |
|||
* {{Cite book|和書|title=スタンダード小児外科手術 押さえておきたい手技のポイント|author1=田口智章|author2=岩中督(監修)|editor1-first=裕紀洋|editor1-last=猪股|editor1-link=猪股裕紀洋|editor2-first=達夫|editor2-last=黒田|editor3-first=宏臣|editor3-last=奥山|publisher=[[メジカルビュー社]]|date=2013年3月26日|year=2013|isbn=978-4-7583-0461-0|chapter=V 腹部:胆道閉鎖症の根治手術|author=仁尾正記、佐々木英之、田中拡|ref=harv}} |
|||
* {{cite journal|journal=[[ランセット|The Lancet]]|volume=374|issue=9702|pages=1704-1713|date=2009年11月14日|year=2009|accessdate=2020-07-23|title=Biliary atresia|first=Jane L|last=Hartley|first2=Mark|last2=Davenport|first3=Deirdre A|last3=Kelly|doi=10.1016/S0140-6736(09)60946-6|ref=harv}} |
|||
== 関連項目 == |
== 関連項目 == |
||
| ⚫ | |||
| ⚫ | |||
* [[黄色い風船]] |
|||
*[[三遊亭あら馬]] |
|||
; 鑑別疾患 |
|||
* [[先天性胆道拡張症]] |
* [[先天性胆道拡張症]] |
||
* [[新生児黄疸]] |
* [[新生児黄疸]] |
||
| ⚫ | |||
| ⚫ | |||
== 外部リンク == |
== 外部リンク == |
||
{{commonscat|Biliary atresia}} |
|||
| ⚫ | |||
| ⚫ | |||
* {{難病情報センター|4735|胆道閉鎖症|296}} |
* {{難病情報センター|4735|胆道閉鎖症|296}} |
||
* {{Cite web|和書|url=https://jbas.net/biliary-atresia/|title=胆道閉鎖症とは|work=日本胆道閉鎖症研究会|accessdate=2020-07-19}} |
|||
| ⚫ | |||
| ⚫ | |||
| ⚫ | |||
{{Medical-stub}} |
|||
| ⚫ | |||
| ⚫ | |||
| ⚫ | |||
[[Category:小児科学]] |
[[Category:小児科学]] |
||
[[Category:新生児科学]] |
|||
[[Category:小児外科学]] |
[[Category:小児外科学]] |
||
2024年9月21日 (土) 12:06時点における最新版
| 胆道閉鎖症 | |
|---|---|
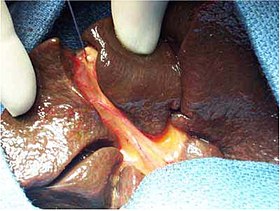 | |
| 術中所見。結合織置換で肝外胆管が閉塞している | |
| 概要 | |
| 診療科 | 小児外科学 |
| 分類および外部参照情報 | |
| ICD-10 | Q44.2 |
| OMIM | 210500 |
| DiseasesDB | 1400 |
| MedlinePlus | 001145 |
胆道閉鎖症(たんどうへいさしょう、英: Biliary atresia; BA)とは、新生児〜乳児早期において、肝臓と十二指腸を繋ぐ肝外胆管が炎症性に破壊され、肝臓で胆汁鬱滞を引き起こす疾患である[1][2][3]。肝外胆管破壊の機序は今だ不明であり、日本においては難病指定されている(指定難病296)[1]。1万人あたりの出生率は1.03〜1.37程度と見積もられている[4]。放置すると胆汁性肝硬変に移行するため、生後60日以内の肝門部腸吻合術(葛西手術)が推奨されている。手術で充分な減黄が得られなかった場合、自己肝での生存が難しくなった場合などには、肝移植も治療の選択肢となる[5]。
かつては「先天性胆道閉鎖症」(英: Congenital biliary atresia; CBA)との呼称もあったが[6]、現在では先天的な形成異常ではなく生後早期の炎症による肝外胆管破壊が機序として考えられており、専ら「胆道閉鎖症」と呼ばれている[1][2]。
病態と疫学
[編集]
肝臓で作られた胆汁は、左右の肝管から総肝管・胆嚢・総胆管(いわゆる肝外胆管)を通って十二指腸のファーター乳頭から排出される。胆道閉鎖症の患児では、生後早期にこの肝外胆管が炎症性に破壊され、胆汁の流れが堰き止められる[1]。この結果、排出できない胆汁が上流の肝臓に蓄積され(胆汁鬱滞)、閉塞性黄疸を来す。このため患児では、直接ビリルビン優位の高ビリルビン血症を示す。放置すると肝内に鬱滞した胆汁によって胆汁性肝硬変が引き起こされ、致死的となるおそれがある。約85%で肝門部[注釈 1]を主病変とし、この部分の線維化・結合織置換が見られるが、病変が肝内の小葉間胆管まで及ぶ例も多いという[1]。
1万人あたりの出生率は1.03〜1.37程度と見積もられている[4]。統計上女児の発生率が男児に比べやや高いことが知られている[7]。また人種差・季節差などが報告されているが、調査は不十分である[7]。明らかな遺伝性は報告されておらず、多因子遺伝の関係が示唆されている[7][8]。海外では無脾症・多脾症(内臓錯位症候群)との合併が報告されているが、日本では海外に比して合併率が低い[9]。ヨーロッパ・アメリカ合衆国で行われた症例調査では、およそ10%に脾臓異常との合併が見られ、Biliary atresia splenic malfomation syndrome (BASM) などと呼ばれている[10][11]。
原因としては胆道形成異常説、何らかのウイルス感染説(レオウイルス、ロタウイルス、サイトメガロウイルス、エプスタイン・バーウイルス、パピローマウイルスなど)、自己免疫などの免疫異常説ほかが唱えられているが、どれも決め手に欠けている[12]。
症状
[編集]病型によっては出生前診断できるが(肝門部嚢胞を来した例の出生前診断について報告がある[13])、多くは生後の便色異常で気付かれる。胎便の色が正常であったり、当初は黄疸や便色異常がはっきりしなかったりという例も多い[5][14]。平成24年度より、母子手帳への便色カード掲載が義務化され、早期発見が試みられている[15]。カードの1〜3番は明らかな異常として小児外科医への早期紹介が求められている[15]。同様の便色カードは台湾でも実施・活用されている[16]。
胆道閉鎖症の3徴として、「新生児期から乳児期早期に出現する便色異常、肝腫大、黄疸」が挙げられる[1]。胆汁が腸管排泄されないため、ビリルビンによって便が着色されず、灰白色便となる。しかしながら、微量ではあるものの胆汁排泄が起きている場合(胆管が完全閉塞していない場合)は、淡黄色〜黄色便となることもある[5][17]。胆汁鬱滞により、肝は腫大し、治療が遅れた例では肝硬変を来す。また、肝外胆管の閉塞により閉塞性黄疸、直接ビリルビン優位の高ビリルビン血症を来たし、この結果濃褐色尿となる[14]。
胆汁に含まれる胆汁酸は脂質の吸収に不可欠であるため、患児では脂溶性ビタミン(ビタミンA・D・E・K)の吸収障害を来す。うちビタミンKは凝固系に必須の栄養素で、不足すると出血傾向を来す(ビタミンK欠乏性出血症)。患児の約4%は頭蓋内出血で発症し、神経学的後遺症を残すだけでなく時に死亡することもある[1][18]。2次性ビタミンK欠乏性出血症の2〜3割が胆道閉鎖症児であるとの報告もある[18]。患児にビタミンKを補充する際は、経口摂取ではなく静脈注射や筋肉注射することが望ましい[18][19][20]。
診断
[編集]胆道閉鎖症の根治術は、実施日齢が早ければ早いほど有意に成績が良い[5]。遷延性黄疸[注釈 2]や便色異常(灰白色便など)、肝腫大を呈する患児では、できるだけ早く精査を行うことが求められる。
2018年に日本胆道閉鎖症研究会がまとめた「胆道閉鎖症診療ガイドライン」では、まず直接ビリルビンを含めた血液検査を行うことが簡便とされている[24]。この段階で胆汁鬱滞が疑われた場合は、ビタミンK製剤の経静脈的投与を考える[24]。十二指腸液採取検査では、胆汁が混入しておらず無色透明となる[1]。腹部超音波検査では、肝門部の門脈前方に高輝度領域が見られることがあり、厚さ4ミリメートル以上で triangular cord sign 陽性とされる[1][25]。また胆嚢の萎縮・描出不良を伴うこともある[1][注釈 3]。肝胆道シンチグラフィでは、核種が肝臓に蓄積するものの、肝外へ排泄されない[1]。かつては便のシュミット昇汞試験なども行われていたが、判定の難しさが問題である[6][26][27]。また、これらの検査では、新生児肝炎など肝内胆汁鬱滞を来す疾患、先天性胆道拡張症やアラジール症候群、母乳性黄疸の遷延などを完全に鑑別することはできない[24]。
| 画像外部リンク | |
|---|---|
|
|
これらの検査で胆道閉鎖症が否定できなかった場合、また疑い例となった場合は、早期に手術的な胆道造影(開腹ないし腹腔鏡、胆嚢経由で実施)を行って確定診断とする[24][28]。胆道造影不能例では、手術時の肉眼所見で病型を決定する[1]。現在日本では、肉眼所見・胆道造影所見を組み合わせ、基本型分類・下部胆管分類・肝門部胆管分類を行う胆道閉鎖症病型分類が広く用いられている[24][29]。日本では1989年以来、胆道閉鎖症全国登録制度として発症例の登録が行われている。この結果をまとめた「胆道閉鎖症全国登録2018年集計結果」によれば、1989年から2018年までに3,478例が登録され、基本型分類ではIII型(肝門部閉塞)が2,968例、下部胆管分類ではb1(総胆管索状閉塞だが、総胆管組織は元々存在するもの)が2,039例、肝門部胆管分類ではν(結合織塊)が2,364例とそれぞれ最多である[5]。
根治術
[編集]手術による胆道造影ないし肉眼所見で胆道閉鎖症と確定診断された場合、引き続いて根治術が行われる。根治術では閉塞した肝外胆管を可及的に切除し、肝管腸吻合術ないし肝門部腸吻合術が行われる[1]。肝管腸吻合術は先天性胆道拡張症に準じた術式で[30]、空腸を挙上脚として肝門部まで持ち上げ、直接肝管に縫い付けるものである。実施できるのは基本型分類 I型・II型など、吻合できるだけの肝管開存部がある症例に限られる[31][32]。基本型分類で最多のIII型(肝門部閉塞)では同様の手術が行えず、肝門部の結合織を切除して、切離面を空腸挙上脚で覆うような肝門部腸吻合術が行われる[31]。この手術は1959年に初報告した葛西森夫に因んで「葛西式」(または葛西手術、英: Kasai's procedure)とも呼ばれる[33][34]。
挙上脚の肛門側では、単純Roux-en-Y吻合ないし人工腸弁(逆流防止弁、spur valve)付加のRoux-en-Y吻合による再建が主流となっている[35]。人工腸弁は予後に寄与する術後胆管炎の予防を目的にしたものであるが、手術成績の違いはあまり見られず、近年では単純Roux-en-Y吻合が大半となりつつある[35]。日本では、1980年代末から1990年代初頭にかけて完全外瘻術式が主流だったが、現在では姿を消している[36][37]。
手術は生後60日以内に実施することが望ましく、これを超えると肝臓の線維化が進むために、手術後の胆汁排泄効果が弱まってしまうとされている[38][39][40]。自己肝生存率や減黄率は、生後30日以内の手術で有意に高く[5][41]、現在では発見後可及的早期の手術が推奨されている。
長期予後
[編集]根治術による黄疸消失率は概ね6割ほどである[5]。充分な減黄が得られない場合、黄疸が再発した場合、胆汁性肝硬変の進行により自己肝での生存が難しくなった場合には、肝移植が行われることが多い[1]。ドナーはそのほとんどを生体肝移植ドナーが占めている[5]。黄疸の再発例では、再度葛西手術を行うことも提言されている[42]。肝移植の有無に関わらず、1度起こった肝機能障害は改善までに時間が掛かる。
自己肝生存に対する予後因子として、増生胆管の形成、胆汁鬱滞・胆汁性肝硬変(線維化)の進行度などが挙げられる[43]。胆道閉鎖症術後の患児では、日齢と共に増生胆管の増加が見られる[44]。術後合併症としては、上行性胆管炎、肝硬変に引き続く門脈圧亢進症(これに伴う胃静脈瘤・食道静脈瘤、脾機能亢進症)、静脈瘤に伴う消化管出血、肝硬変に伴う肝肺症候群などが挙げられる[45]。中でも上行性胆管炎や減黄の奏功率は肝予後に大きく寄与するため、術後は長期の抗菌薬・ステロイド・利胆剤(ウルソデオキシコール酸)投与が行われる[46]。仁尾らは、抗菌薬を経静脈投与し、術後7日目からプレドニゾロンを開始する術後管理を提唱している[37]。また、経口摂取開始と共にウルソデオキシコール酸を始めて利胆を図ると共に、胆汁不足で吸収低下する脂肪製剤や脂溶性ビタミン(ビタミンA・D・E・K)を補充するよう求めている[37]。
「胆道閉鎖症全国登録2018年集計結果」によれば、全生存率は5年で89.5 %、10年で88.3 %、25年で85.3%であった[5]。一方自己肝での生存率は、1年で73.6 %、5年で57.2 %、10年で50.4 %、25年で39.7%であった[5]。
脚注
[編集]注釈
[編集]- ^ 胆管が肝臓から腹腔内に出る起始部を指す。肝左葉と右葉から左肝管・右肝管が出た後総肝管として1本に合流するが、付近には固有肝動脈・門脈などが伴走する。
- ^ 生後2週間以上続く黄疸のこと[21]。新生児では肝臓でのビリルビン処理の未熟さや、生理的黄疸・母乳性黄疸など様々な理由で黄疸が見られるが、多くは成長と共に消退するものである[22][23]。生後2週間以上も黄疸が続く場合は胆道閉鎖症などの疾患を想起して精密検査を行わなくてはならない[21][22]。
- ^ 胆嚢は肝臓で作られた胆汁を蓄積しておく器官であるため、通り道である胆道が閉鎖すると虚脱する。しかしながら、肝門部から胆嚢までの総肝管に閉塞が及ばない例(基本型分類のI型・総胆管閉塞に相当)では、胆嚢が描出されることもある。
出典
[編集]- ^ a b c d e f g h i j k l m n “胆道閉鎖症(指定難病296)”. 難病情報センター. 2020年7月8日閲覧。
- ^ a b “胆道閉鎖症”. 日本小児外科学会. 2020年7月8日閲覧。
- ^ “胆道閉鎖症 - 23. 小児の健康上の問題”. MSDマニュアル家庭版. MSD. 2020年7月8日閲覧。
- ^ a b 日本胆道閉鎖症研究会(編) 2018, p. 30.
- ^ a b c d e f g h i j 日本胆道閉鎖症研究会・胆道閉鎖症全国登録事務局「胆道閉鎖症全国登録2018年集計結果」『日本小児外科学会雑誌』第56巻第2号、2020年4月、219-225頁、doi:10.11164/jjsps.56.2_219、2020年7月1日閲覧。
- ^ a b 矢加部茂、木下義晶、 吉田晃治、本名敏郎「胆道閉鎖症早期発見のためのスクリーニングテストに関する研究―第2報―」『医療』第51巻第4号、1997年、116-118頁、doi:10.11261/iryo1946.51.116、2020年7月19日閲覧。
- ^ a b c 日本胆道閉鎖症研究会(編) 2018, pp. 30–35.
- ^ Online 'Mendelian Inheritance in Man' (OMIM) BILIARY ATRESIA, EXTRAHEPATIC; EHBA -210500 - 2020年7月19日閲覧。
- ^ 日本胆道閉鎖症研究会(編) 2018, p. 33.
- ^ Hartley, Davenport & Kelly 2009, p. 1705.
- ^ Ramji, Jaishri; Joshi, Rakesh S; Bachani, Mitesh; Rathore, Dungarsingh (2013年10月1日). “Extra-Hepatic Biliary Atresia in Association with Polysplenia and Intestinal Malrotation”. Journal of Neonatal Surgery 2 (4): 44. PMID 26023464.
- ^ 日本胆道閉鎖症研究会(編) 2018, pp. 26–27.
- ^ 齋藤武ほか「6.出生前診断された胆道閉鎖症の2例(第30回日本胆道閉鎖症研究会)」『日本小児外科学会雑誌』第40巻第4号、2004年、628頁、doi:10.11164/jjsps.40.4_628_3、2020年7月19日閲覧。
- ^ a b 日本胆道閉鎖症研究会(編) 2018, p. 40.
- ^ a b “胆道閉鎖症早期発見のための便色カード活用マニュアル” (PDF). 厚生労働省 (2012年3月). 2020年7月19日閲覧。
- ^ Hartley, Davenport & Kelly 2009, p. 1704.
- ^ 国立成育医療研究センター外科系専門診療部 移植外科. “胆道閉鎖症 パパ・ママ質問のお部屋 vol.1.0.” (PDF). p. 17. 2020年7月19日閲覧。
- ^ a b c 正畠和典ほか「乳児ビタミンK欠乏性出血症を呈した胆道閉鎖症の検討」『日本小児外科学会雑誌』第53巻第7号、2017年、1257-1263頁、doi:10.11164/jjsps.53.7_1257、2020年7月19日閲覧。
- ^ “新生児・乳児ビタミンK欠乏性出血症に対するビタミンK製剤投与の改訂ガイドライン(修正版)” (PDF). 2020年7月19日閲覧。
- ^ “【ケイツーN・静注】 用法・用量(投与量、投与タイミングなど)について教えてください。”. エーザイ (2019年8月). 2020年7月19日閲覧。
- ^ a b 鹿嶋晃平「新生児黄疸(新生児高ビリルビン血症)」、日本医事新報社、2017年7月26日、2020年7月19日閲覧。
- ^ a b Lantzy, Alan (2015年8月). “新生児高ビリルビン血症(新生児の黄疸)”. MSDマニュアル プロフェッショナル版. 2020年7月19日閲覧。
- ^ “生理的黄疸”. メディカルノート (2017年4月25日). 2020年7月19日閲覧。
- ^ a b c d e 日本胆道閉鎖症研究会(編) 2018, pp. 40–42.
- ^ El-Feky, Mostafa; Niknejad, Mohammad Taghi; et al.. “Triangular cord sign (biliary atresia)”. Radiopaedia 2020年6月28日閲覧。.
- ^ 海藤勇「肝機能検査法の現況」『日本消化器病学会雑誌』第70巻第5号、1973年、456-463頁、doi:10.11405/nisshoshi1964.70.456、2020年7月19日閲覧。
- ^ 林康之、小林一二美「技術解説. - 糞便ビリルビン検査法」『臨床検査』第14巻第3号、1970年3月15日、doi:10.11477/mf.1542906722、2020年7月19日閲覧。
- ^ 慶應義塾大学病院 小児外科 (2014年11月28日). “胆道閉鎖症”. KOMPAS 慶應義塾大学病院 医療健康情報サイト. 2020年7月19日閲覧。
- ^ “胆道閉鎖症 診断の手引き”. 小児慢性特定疾病情報センター. 2020年6月28日閲覧。
- ^ 岡田正ほか「先天性胆道拡張症に対する有茎空腸移植肝管十二指腸吻合術」『日本小児外科学会雑誌』第17巻第4号、1981年、643-646頁、doi:10.11164/jjsps.17.4_643、2020年7月19日閲覧。
- ^ a b 仁尾正記、佐々木英之、田中拡 2013, p. 244.
- ^ 千葉庸夫ほか「肝管消化管吻合を施行した胆道閉鎖症の臨床的検討」『日本小児外科学会雑誌』第27巻第6号、1991年、952-956頁、doi:10.11164/jjsps.27.6_952、2020年7月19日閲覧。
- ^ Garcia, Alejandro; Cowles, Robert; Kato, Tomoaki; Hardy, Mark A (2012 May). “Morio Kasai: A Remarkable Impact Beyond the Kasai Procedure”. J Pediatr Surg 47 (5): 1023-1027. doi:10.1016/j.jpedsurg.2012.01.065. PMC 3356564. 2017年8月14日閲覧。.
- ^ 日本胆道閉鎖症研究会(編) 2018, p. 60.
- ^ a b 日本胆道閉鎖症研究会(編) 2018, p. 63.
- ^ 日本胆道閉鎖症研究会(編) 2018, p. 61.
- ^ a b c 仁尾正記、佐々木英之、田中拡 2013, p. 249.
- ^ 大井龍司 (1995). “〔第31回 日本胆道学会記録〕特別講演 胆道閉鎖症の長期予後”. 胆道 9 (3): 203-206.
- ^ Basem A. Khalil; M. Thamara P. R. Perera; Darius F. Mirza (April 2010). “Clinical practice: Management of biliary atresia”. European Journal of Pediatrics 169 (4): 395–402. doi:10.1007/s00431-009-1125-7. ISSN 1432-1076.
- ^ 田口智章 (2016年1月11日). “胆道閉鎖症の外科的治療・「葛西手術」は遅くても生後90日以内に”. メディカルノート. 2017年8月13日閲覧。
- ^ 日本胆道閉鎖症研究会(編) 2018, pp. 68–70.
- ^ 日本胆道閉鎖症研究会(編) 2018, pp. 77–80.
- ^ 出口英一ほか「胆道閉鎖症児の肝内胆管の組織分類と予後」『日本小児外科学会雑誌』第21巻第4号、1985年、582-588頁、doi:10.11164/jjsps.21.4_582、2020年7月19日閲覧。
- ^ 渡辺進「先天性胆道閉鎖症の病理組織学的研究」『順天堂医学』第23巻第4号、1977年、510-534頁、doi:10.14789/pjmj.23.510、2020年7月19日閲覧。
- ^ 日本胆道閉鎖症研究会(編) 2018, p. 82.
- ^ 日本胆道閉鎖症研究会(編) 2018, pp. 71–77.
参考文献
[編集]- 日本胆道閉鎖症研究会 編『胆道閉鎖症診療ガイドライン』へるす出版、2018年10月5日。2020年7月8日閲覧。
- 田口智章、岩中督(監修) 著「V 腹部:胆道閉鎖症の根治手術」、猪股, 裕紀洋、黒田, 達夫、奥山, 宏臣 編『スタンダード小児外科手術 押さえておきたい手技のポイント』メジカルビュー社、2013年3月26日。ISBN 978-4-7583-0461-0。
- Hartley, Jane L; Davenport, Mark; Kelly, Deirdre A (2009年11月14日). “Biliary atresia”. The Lancet 374 (9702): 1704-1713. doi:10.1016/S0140-6736(09)60946-6.
関連項目
[編集]- 鑑別疾患
外部リンク
[編集]- 胆道閉鎖症(指定難病296) - 難病情報センター
- “胆道閉鎖症とは”. 日本胆道閉鎖症研究会. 2020年7月19日閲覧。
- 国立成育医療研究センター:胆道閉鎖症早期発見のために(便色カードについてのQ&A)
- 胆道閉鎖症早期発見のための便色カード活用マニュアル 厚生労働省 (PDF)
