ラリンジアルマスク
| ラリンジアルマスク | |
|---|---|
| 治療法 | |
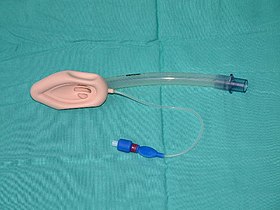 ラリンジアルマスク(クラシック)。初期に発売されたタイプで後に様々な発展型が開発された。 | |
| 診療科 | 麻酔科学 |
ラリンジアルマスク(英: laryngeal mask (airway)、略称: LMA)は、麻酔中や意識のない患者の気道を確保するための医療機器である。これは、声門上器具の一種である。これらは、手術中に酸素や吸入麻酔薬を肺に送るための導管として、麻酔科医がよく用いる。病院前救護で、応急処置の一環として救急救命士が用いることもある[1]。
ラリンジアルマスクは、患者の口から気管内に挿入され、展開されると声門の上部で空気漏れの無い接続部を形成する(声門を通過する気管チューブとは異なる)チューブと、楕円形のマスクと、それと一体成形されたカフから構成されている。
ラリンジアルマスクは、1980年代初頭に英国の麻酔科医アーチー・ブレインによって発明され、1987年12月には英国で最初のラリンジアルマスクが発売された。革命的な気道管理デバイスと評され、ラリンジアルマスクは現在、世界中で広く使用されている。
適応
[編集]酸素と吸入麻酔薬を肺に送る導管である。麻酔中、または患者に意識のない状態でも使用できる。ラリンジアルマスクは、気道確保と換気を容易に行うための器具として設計されている。気管挿管よりも挿入が容易で。神経筋遮断薬や喉頭鏡を必ずしも必要としない。また、歯や喉頭自体を傷つける可能性も低い。気管を食道から隔離、密閉できる。カフは複数のサイズがある[2]。
LMAは、バッグバルブマスクを使用する場合、胃への過剰な送気を防ぐためにエアシールマスクの代替品として使用できる[3]。
LMAは開発後の初期は、体表部手術で麻酔時間が短く、自発呼吸を維持する症例に適応が限られるとされてきたが、気密性が向上した改良型が開発されるにつれ、腹腔鏡下胆嚢摘出術においても良く用いられるようになっている[注釈 1][4]。2023年の小児におけるランダム化比較試験においては、自発呼吸群では91.3%、機械換気群では39.13%と、かつて推奨されていた自発呼吸管理で無気肺の発生率が上昇することが示された[5]。ただし、この研究では肺リクルートメント手技(肺を加圧して無気肺を治療する)が行われていない[5]。
禁忌
[編集]一般的に、LMAは胃内容物の誤嚥のリスクが高い手術では使用されない。これは特に2時間以上の手術に当てはまる。低圧で肺を膨らませるため、肺コンプライアンスが低い疾患を持つ患者には適さない場合がある。気管チューブよりも一般的に大きく、口腔内を占拠するため、口腔および咽喉の手術には通常使用されない[2]。
咽頭反射を刺激するリスクがあるため、意識のある患者には使用すべきではない[3]。
合併症
[編集]ラリンジアルマスクは、気管挿管よりも解剖学的死腔が大きい[2]。これにより、肺における酸素化と二酸化炭素の除去効率が低下する可能性がある。また、気道抵抗もわずかに増加する[2]。より深刻な合併症としては、ラリンジアルマスクエアウェイが装着されている間の嘔吐(胃内容物の誤嚥を惹起する可能性がある)がある[2][6]。これはラリンジアルマスクと気道との間に完全な気密構造が達成されないためである[6]。とりわけ、腹腔鏡手術や婦人科手術で胃内容の逆流・誤嚥が起こりやすいとされる[6]。
ラリンジアルマスクは挿入が容易になるよう特別に設計されているが、換気が不十分になる可能性もある[2]。これは、首の構造の相違、異常な首の姿勢、カフの位置異常、マスクが 小さすぎて喉頭に届かない(または、さらにまれなケースとして大きすぎる)、あるいはマスクが咽頭で折れ曲がっていることなどが原因である可能性がある[2]。このような理由から、X線検査を使用してラリンジアルマスクが正しい位置にあることを確認することができる[2][注釈 2]。
他に報告されている合併症は舌神経の損傷で、片側、両側とも起こり得る[6]。舌神経は下顎神経後幹から枝分かれしているため、ラリンジアルマスクを挿入する際やその位置を維持する際のさまざまな操作によって傷害を受ける可能性がある[6]。舌神経は翼突筋の間、または内側翼突筋と下顎骨の間を走行するため、圧迫を受けやすい[6]。 ラリンジアルマスクは、おそらくカフが神経を直接圧迫することによっても神経損傷を引き起こす可能性がある。舌のチアノーゼと腫脹も、ラリンジアルマスク使用後に報告されている[6]。また、ラリンジアルマスクの使用により反回神経麻痺が発生した例もある[6]。
用法
[編集]
ラリンジアルマスクは、楕円形のカフ(空気袋)つきマスクにチューブが接続された構造である。
ラリンジアルマスクはまず完全に洗浄・滅菌しなければならない(再利用型の場合)[2]。使用前に、一般的な構造上の欠陥の標準的なチェックを行うべきである(プラスチックのひび割れなど)[2]。カフは患者の外で膨らませたりしぼませたりして、 機能していることを確認する[2]。より簡単に挿入できるよう、潤滑剤を塗布する[2]。患者の咽頭に挿入する際にペン型の補助具が用いられることがある。可能であれば、患者の頭部を伸ばして気道を直線化する[2]。
正しく挿入されると(必要に応じてカフを膨らませる)、マスクのボウル部分が声帯に面し、解剖学的構造に適合する[2]。ラリンジアルマスクの先端は、食道の上部括約筋に抗して喉に位置する[2][8]。
歴史
[編集]コンセプト
[編集]
アーチー・ブレインは、既存の気道に関連する、上気道の解剖学と生理学の研究を始めた。ブレインは、人工気道(以降エアウェイと記す)を患者に接続する現在の技術は理想的ではないと結論づけた。呼吸器系を声門で終わる管と見なし、この管をエアウェイに接続することが目的である場合、最も論理的な解決策は、直接気道の端とエアウェイの端を接合することであると彼は考えた。既存のエアウェイでは、この接合を形成することができなかった。麻酔マスクは顔に密着し、気管チューブは奥まで入りすぎていたため、接合部は気管の始まりではなく、気管内で形成されていた[9]。
初期の研究
[編集]23人の患者を対象としたラリンジアルマスクの最初の研究は、1982年にロンドン病院で実施された。麻酔をかけられ、神経筋遮断薬で全身麻痺状態にあった女性患者16人に対してラリンジアルマスクを挿入し、換気を行うことに成功した。すべての患者で20cm H2O以上での陽圧換気が達成された。また、麻酔からの覚醒も問題なく、のどの痛みを訴えた患者は3人だけで、気管チューブによる麻酔とは対照的な低さであった。最初の研究の成功を受けて、ブレインは麻酔をかけたものの運動麻痺は起こしていない患者6人に対して、同様にラリンジアルマスクの挿入と換気を試みた。最初の患者グループと2番目の患者グループに違いは見られなかったため、ブレインはラリンジアルマスク挿入には筋弛緩は必要ないことに気づいた[注釈 3]。最後に、ブレインは抜歯患者にこの装置を使用したところ、声門とその周辺の空間がマスクで満たされるため、ガーゼパッキングの必要性が大幅に減り、さらに驚くべきことに、喉頭が手術による破片から完全に保護されることがわかった。ブレインは、ラリンジアルマスクが頭頸部外科手術にも応用できる可能性を見出した[10]。また「解剖学的構造から、気管挿管が少なくとも中程度は困難であろう二人の患者に対してラリンジアルマスクを使用し、いずれの患者も挿入には問題がなかった」[11]ことも観察した。1985年には、ラリンジアルマスクのプロトタイプの使用経験は4000例に達した。ブレインは1985年に『Anaesthesia』誌に3人の気道確保困難患者の管理について記述した症例シリーズを発表し、気道緊急のためのラリンジアルマスクの使用について説明した[12]。Brainは5人の共同執筆者とともに、500人以上の患者におけるラリンジアルマスクの使用について記述した2番目の論文を同誌に発表し、ラリンジアルマスクの概念に大きな信頼性を加えた。しかしながら、プロトタイプの限界は依然として残っており、新しい素材が緊急に必要とされていた[要出典]。
新材料の探索
[編集]新しい素材が必要であるとの認識に達した後、ブレインはいくつかの選択肢を検討した。ポリ塩化ビニルは硬すぎ、合成発泡体は再利用に適していなかった。シリコン製プロトタイプは有望に見えた。なぜなら、製造されたものは楕円形で、中央に平らな部分があり、適切にカットすれば、喉頭蓋がエアウェイ遠位開口部に落ち込むのを防ぐための柵を作成できる可能性があったからだ。シリコン製プロトタイプは滑らかで、薄いウエハー状の楕円形にへこませることも可能だったが、シリコン製マスクは望ましいボウル状の形を維持することができず、もはや設計を素早く調整することは不可能だった。 ダンロップ社製シリコンプロトタイプは、ゴールドマン社製プロトタイプよりも優れていた。ゴールドマン製プロトタイプは、ブレインが最初に作成したプロトタイプの一つで、ラテックス製ゴールドマン社製歯科用マスクのカフから作られたものだった。しかし、ブレインは次のシリコンの鋳型を製造する前に、柔軟な設計が可能な素材を必要としていた。1986年、ブレインはラテックス素材で様々な改良を加えた試作品の製作を続けた。その改良点には、カフ膨張の目印線の追加、カフの均等な膨張が可能となるような薄い楕円リング、カフによる気道密閉の信頼性を高めるための大型サイズの製作、カフ用の成形バックプレートなどがある。1986年12月には、ブレインは最初の完全な独自の臨床試験を実施する準備が整い、試験を実施するためにシリコン製プロトタイプの被験者としてジョン・ナンを選んだ[13]。「自発呼吸のある患者におけるLMAの明らかに優れた利点は3つあった。第一に、98%の患者で気道が十分に確保され、麻酔中もその状態が維持された。第二に、顎を手で支える必要がないため、麻酔科医はモニターや記録の管理、その他の作業に集中することができた。第三に、患者を回復室へ搬送する間も、気道を確保し続けることが可能であった[注釈 4]」。1989年にこの臨床試験が発表されたことは、英国におけるラリンジアルマスクの普及に弾みをつける上で極めて重要であった[14]。
市販開始、そして全世界への普及
[編集]
1987年12月5日、ついにブレインは、Laryngeal Mask Company社から供給された、全工程が工場で製造されたシリコン製カフ付きラリンジアルマスク「LMA Classic」を手にした。LMA Classicは英国で発売され、英国の麻酔科コミュニティはすぐにラリンジアルマスクの潜在的な利点に気づいた。英国での発売から3年以内に、この装置は少なくとも200万人の患者に使用され、すべての病院で入手可能となった。1992年には、ラリンジアルマスクはオーストラリア、ニュージーランド、韓国、香港、台湾、マレーシア、インド、米国で販売が承認され、販売されるようになった。麻酔の専門家たちは診療ガイドラインの作成を求めており、1992年にはアメリカ麻酔科学会(ASA)がタスクフォースを結成し、困難気道の管理に関する診療ガイドラインの策定を委託した。ASAによる困難気道のためのアルゴリズムは1993年に発表され、麻酔マスクによる換気が不十分な場合には、早期にラリンジアルマスクの挿入を試みることが強調された。ラリンジアルマスクは麻酔の実践に革命をもたらし、1995年までに1億人以上の患者に使用され、世界80カ国以上で入手可能となった。ラリンジアルマスクは現在、気道管理の一形態として広く受け入れられている[15]。ラリンジアルマスクの世界の市場規模は2020年時点で5.4億ドルと評価され、2021年から2028年にかけて6%の年平均成長率で拡大すると予想されている[16]。
1990年以降、さまざまな特殊用途のラリンジアルマスクが発売された。これには、LMAフレキシブル(1992年)、LMAファーストラック(1997年)、LMA ユニーク(1997年)、LMAプロシール(2000年)が含まれる[17][18]。 i-gel(アイジェル)(右図)は,これまでの概念と異なる新しい声門上器具である。ラリンジアルマスクとの違いは、カフを膨らます必要がないことであり、発売元はIntersurgical社、2007年に英国で発売が開始された[19]。
病院前救護における使用
[編集]日本では、1992年より、救急救命士法に基づき、心停止患者に対して救急救命士によるLMAによる気道確保が行われるようになっている[17]。
脚注
[編集]注釈
[編集]出典
[編集]- ^ “救急救命士 | 時事用語事典 | 情報・知識&オピニオン imidas - イミダス”. 情報・知識&オピニオン imidas. 2024年9月10日閲覧。
- ^ a b c d e f g h i j k l m n o Asai, Takashi; Morris, Stephen (October 1994). “The laryngeal mask airway: its features, effects and role” (英語). Canadian Journal of Anaesthesia 41 (10): 930–960. doi:10.1007/BF03010937. ISSN 0832-610X. PMID 8001213.
- ^ a b Simon, Leslie V.; Torp, Klaus D. (2022), “Laryngeal Mask Airway”, StatPearls (Treasure Island (FL): StatPearls Publishing), PMID 29489214 2022年5月16日閲覧。
- ^ 安本和正 2005, p. Vi.
- ^ a b Cai, Weiwei; Gu, Wei; Ni, Huanhuan; Zhao, Longde; Zhong, Shan; Wang, Wei (2023-11-06). “Effects of laryngeal mask ventilation on postoperative atelectasis in children undergoing day surgery: a randomized controlled trial”. BMC Anesthesiology 23 (1): 362. doi:10.1186/s12871-023-02327-2. ISSN 1471-2253.
- ^ a b c d e f g h Divatia, J. V.; Bhowmick, K. (2005-08). “COMPLICATIONS OF ENDOTRACHEAL INTUBATION AND OTHER AIRWAY MANAGEMENT PROCEDURES” (英語). Indian Journal of Anaesthesia 49 (4): 308. ISSN 0019-5049.
- ^ Hell, Johannes; Schelker, Grischa; Schumann, Stefan; Schmutz, Axel (2024-12-01). “Gastric insufflation with and without an inserted gastric tube in second-generation laryngeal mask airways: A randomized controlled cross-over trial.”. Journal of Clinical Anesthesia 99: 111653. doi:10.1016/j.jclinane.2024.111653. ISSN 0952-8180.
- ^ LMA International N.V. Annual Report 2011, pp. 15
- ^ Joseph R. Brimacombe, Laryngeal Mask Airway: Principles and Practice, Second Edition (2005), pp. 10
- ^ Joseph R. Brimacombe, Laryngeal Mask Airway: Principles and Practice, Second Edition (2005), pp. 12
- ^ Brain, A.I.J. (1983-08). “THE LARYNGEAL MASK—A NEW CONCEPT IN AIRWAY MANAGEMENT” (英語). British Journal of Anaesthesia 55 (8): 801–805. doi:10.1093/bja/55.8.801.
- ^ Brain, A. I. J. (1985-04). “Three cases of difficult intubation overcome by the laryngeal mask airway” (英語). Anaesthesia 40 (4): 353–355. doi:10.1111/j.1365-2044.1985.tb10788.x. ISSN 0003-2409.
- ^ Joseph R. Brimacombe, Laryngeal Mask Airway: Principles and Practice, Second Edition (2005), pp. 16–20
- ^ Brodrick P.M., Webster N.R., Nunn J.F. (1989). The laryngeal mask airway. A study of 100 patients during spontaneous breathing. Anaesthesia,44(3):238-41.
- ^ Joseph R. Brimacombe, Laryngeal Mask Airway: Principles and Practice, Second Edition (2005), pp. 23–26
- ^ “Laryngeal Mask Market Size & Share Report, 2021-2028” (英語). www.grandviewresearch.com. 2024年9月12日閲覧。
- ^ a b 安本和正 2005, p. 2.
- ^ 安本和正 2005, pp. 94–95.
- ^ 今井 潤 (2009-08-01). “カフを膨らます必要がない,英国Intersurgical社製i-gelとは?”. LiSA 16 (8): 714-715.
参考文献
[編集]- 安本和正『最新ラリンジアルマスク』克誠堂、2005年5月25日。ISBN 4-7719-0288-7。
関連文献
[編集]- Brain AIJ, Denman WT, Goudsouzian NG (1999). Laryngeal Mask Airway Instruction Manual. San Diego, Calif: LMA North America Inc.
- Brimacombe R, Brain AIJ, Berry A (1997). Nonanesthetic uses. In: The Laryngeal Mask Airway: A Review and Practice Guide. Philadelphia, Pa: Saunders; pp. 216–77.
- Rothrock J. Alexander's - Care of the Patient. Missouri; Saunders; 2003; 236.
- Guidelines for cardiopulmonary resuscitation and emergency cardiovascular care. Circulation. 2000; 102 (suppl 1): I95–I104.[Medline]
外部リンク
[編集]- “Amazing experimental laryngeal mask airways”. Prasanna Tilakaratna. 2024年9月12日閲覧。 - イギリスの麻酔科医による、ラリンジアルマスクの詳細な開発経緯の説明
